Ложное пробуждение во сне опасность
Опасность осознанных сновидений
Осознанным сновидениям посвящена не одна статья на этом сайте. Я подробно писал о том, что это такое, описывал техники для новичков и продвинутых, писал о том, какую пользу они могут принести (кто хочет ознакомиться — вам в раздел «Эзотерика»). Но есть ещё один вопрос, который многих волнует: «Опасны ли осознанные сновидения?». Если отвечать просто: для взрослых людей без психических отклонений, начинающих осваивать осознанные сновидения и не злоупотребляющих этой практикой, опасности нет. Для остальных, всё не так однозначно.
А это вообще нормально?
Но давайте по порядку. Начнём с того, что состояние осознанного сновидения не является для нас естественным. Мы входим в него, применяя уловки для обмана мозга. То есть нарушаем нормальную работу организма. В его «программу» заложено, чтобы мы засыпали и отключались, и в это время происходила настройка на дальнейшее нормальное функционирование. Вместо этого мы производим «взлом системы», внедряемся в свои собственные сны и творим там, что хотим.
Впрочем, это не точно. Мне нравится аналогия с задержкой дыхания. Она заключается в следующем:
Important!
Природа дала нам лёгкие, чтобы мы поглощали необходимый нам кислород. Но также мы можем нарушать этот естественный процесс, задерживая дыхание. Способность задерживать дыхание может иногда пригодиться — когда нужно нырнуть под воду или пробежать задымлённый участок. Это умение можно развивать (научиться задерживать дыхание на большее время). Оно может спасти жизнь И оно может быть опасным. Например, есть случаи гибели среди увлёкшихся процессом спортсменов-фридайверов (тех, кто ныряет без специального оборудования на большую глубину).
Осознанные сны мало изучены наукой. Да, сон как таковой остаётся во многом загадкой для учёных. Так что в науке бытуют противоположные мнения. Одни считают, что даже обычные сны мы, по замыслу природы, не должны видеть и это некий сбой, ошибка. По другим теориям, сновидения — это зацепка, которую подкинула нам эволюция «в надежде на что-то большее». Романтики верят, что осознанные сны помогут человечеству открыть совершенно новые возможности. Пока же до этого далеко.
Опасность осознанных сновидений для психики
Осознанных сновидцев можно разделить на две категории. Одни практикуют из интереса и для развлечения. Другие относятся к процессу более серьёзно — как к глубокой магической практике, в которой полно подводных камней. И когда человек слишком глубоко погружается в такую практику, может возникнуть опасность — прежде всего, для психического здоровья.
Слышал истории, когда люди увлекающиеся учением Кастанеды (почему-то именно они чаще всего) начинали слышать голоса в своей голове и сталкиваться с существами из своих снов уже в реальной жизни. Подчеркну, что речь идёт о «продвинутых кастанедчиках», уделяющих практике большое количество времени и сил, занимающимися сложными техниками (ни чета новичкам). Можно было бы сказать: да, всё верно — человек «прокачался» в практике сновидений, стал крутым магом, его заметили могущественные существа и стали за ним охотиться.
Но … Вы же в курсе, что я стал скептиком? 🙂 Так вот, думаю, что всё гораздо прозаичней. Психические заболевания бывают не только врождёнными, но и приобретёнными в результате разных факторов: стресса, принятия наркотических веществ… И психоделических практик. Да, наша психика гибкая, сломать её не так просто. Но если упорно это делать на постоянной основе, заставляя мозг регулярно осуществлять то, для чего он не предназначен, у вас может получиться.
Пока вы просто осознаётесь во сне, летаете там, развлекаетесь, ничего страшного ожидать не стоит. Но если вы постоянно взаимодействуете во сне с существами «из других миров», то подумайте: не впускаете ли вы внутрь себя на ПМЖ другую личность? В этом случае уже не важно, реально ли это существо или его сгенерировал ваш мозг, создало ваше подсознание. Две личности в одной голове — уже патология. А если их много — у-у-у…
Сам я никогда не горел желанием приручить во сне какого-нибудь лазутчика или найти там себе закадычного друга. Да было пару раз, когда мы устроили что-то вроде реальной встречи реальных людей в осознанном сновидении. Это было круто. Но специально искать себе страшилки в виде неорганов — не по мне.
Также естественно, что если у вас уже есть хотя бы намёк на психическое заболевание, осознанные сновидения практиковать будет опасно. Опять же, для вашего психического состояния. Несовершеннолетним осознанные сны я бы тоже не стал рекомендовать, поскольку психика ещё не сформирована.
Не опасность, но вред?
Не думаю, что осознанные сновидения могут нанести какой-то серьёзный вред помимо последствий психического вмешательства, о котором я уже сказал.
Но на всякий случай перечислю факторы, о которых говорят, когда дело касается осознанных сновидений
Зависимость
Осознанные сны часто могут быть ярче, чем действительность. Там можно делать вещи, которые в повседневности невозможны. Логично подумать, что это мощная штука, которая способна вызвать зависимость у людей, жаждущих ярких, необычных ощущений.
Но в действительности сновидческих наркоманов я не встречал. Не думаю, что такие существуют. Да, есть люди очень увлечённые осознанными сновидениями. Также как есть люди, увлечённые путешествиями, полётами на летательных аппаратах, встречами с интересными собеседниками… Но много ли людей, у которых возникает к этим вещам патологическая зависимость?
И не стоит забывать, что осознанные сны нельзя получить также легко, как глоток алкоголя или доступ к любимой компьютерной игре. Вы всегда будете вынуждены осуществлять практику осознанности, сосредоточения, расслабления… В общем это всё далеко от забытия, в которое вы можете впасть при зависимости к чему-либо.
Утрата интереса к реальной жизни, социопатия
А это возможно. Если вы убегаете от реальности, осознанные сновидения могут стать средством бегства. Но утрата интереса к жизни, нелады с окружающими будут следствием не столько увлечённостью снами, сколько в принципе вашим нежеланием жить в реальном мире. С этим нужно разбираться отдельно — лучше с психологом.
Неадекватность
Говорят, что увлекшись осознанными сновидениями, можно в итоге не отличить сна от реальности. На самом же деле наша психика чётко разграничивает реальность и сон (как обычный, так и осознанный). Вы находитесь в разных состояниях. Как сказал бы Кастанеда, ваша точка сборки в разных положениях.
Ложные пробуждения
Получается, что осознавая себя наяву, вы вряд ли будете думать, что вы во сне. Но вот обратная ситуация происходит постоянно. То есть в обычном сне мы чаще всего уверены, что перед нами самая, что ни на есть, реальность. А после осознанного сновидения может произойти ложное пробуждение.
Для постоянно практикующих это обычное явления. Когда я активно осознанно сновидел, я часто просыпался после осознанного сна в своей комнате, вставал, шёл завтракать… А потом оказывалась, что это всё сон и я снова просыпался. Таких ложных пробуждений могло быть до нескольких штук подряд. Бояться этого не стоит, это даже интересно: такая проверка на твою реальную осознанность. И всегда можно применить волевое усилие и проснуться-таки на самом деле.
Сонный паралич
Вещь, которые многие бояться. Штука чаще безобидная, но порой неприятная. Сонный паралич — это состояние, когда паралич мышц наступает до засыпания или, наоборот, вы проснулись раньше, чем паралич мышц спал. Этот паралич включается нашим мозгом во время сна. Иначе, производя какое-либо действие во сне, вы будете повторять его всем телом у себя в кровати. Такой вот защитный механизм, чтобы вы никому не навредили в реальности, когда спите.
С этим состоянием, когда вы уже не спите, но не можете пошевелиться, сталкиваются многие. Но при осознанных сновидениях это явление может происходить чаще. Особенно, если вы тренируетесь входить в осознанный сон при засыпании или практикуете «выход из тела».
Это нужно просто спокойно пережить. Если произошёл сонный паралич, расслабьтесь и не паникуйте. В спокойном состоянии пробуйте пошевелиться или заняться какой-нибудь умственной деятельностью: например, решением математических задач или мысленным пением.
Само по себе это состояние не опасно, если, опять же, у вас нет каких-то психических нарушений.
Страхи
Во сне мысли материализуются мгновенно. И страхи тоже. Осознаный сон не исключение: там вы можете только подумать о каком-то своём страхе и он тут же предстанет перед вами. Но в осознанном сне (в отличие от простого сна) вы в выигрышном положении — вы знаете, что это сон. И в ваших же силах монстра (или кто у вас там) мгновенно нейтрализовать одной мыслью. Некоторые психологи вообще советуют применять осознанный сон для борьбы со своими страхами. Это хороший полигон, который в реальности не построишь.
Итак, осознанные сновидения не вредны и не опасны, если вы взрослый, психически здоровый человек и ими не злоупотребляете. Если же у вас серьёзные сомнения, то, может и не стоит начинать? Реальная жизнь тоже прекрасно подходит для самосовершенствования.
СОННЫЙ ПАРАЛИЧ
Вам знакомо это ужасное чувство: вы просыпаетесь в своей постели среди ночи и понимаете, что кто-то стоит над вами. Вы пытаетесь повернуть голову, чтобы посмотреть кто это, но не можете. Такое ощущение, как будто что-то держит вас. Вы пытаетесь пошевелить руками и ногами, но они не двигаются. Вы хотите что-то сказать или крикнуть, но не издаете ни звука. Вас охватывает настоящая паника, которая нарастает с каждой секундой, ведь вы парализованы. И тут вы окончательно просыпаетесь, приходите в себя и понимаете, что случилось с вами — это был сонный паралич.
Что такое сонный паралич?
Сонный паралич — это состояние, которое происходит сразу после засыпания или пробуждения и характеризуется кратковременной потерей мышечного контроля, известное как атония.
В зависимости от фазы сна выделяют гипнагогическую форму (при засыпании) и гипнопомпическую (при пробуждении).
Помимо атонии, у людей часто возникают обманы восприятия (иллюзии и галлюцинации) во время эпизодов сонного паралича.Может показаться, что в комнате находится еще кто-то кроме вас, или над кроватью парит чья-то фигура, или какое-то существо стоит рядом и смотрит на вас.
Паралич сна относится к одной из разновидностей парасомнии. Парасомнии — это двигательные или поведенческие нарушения во время сна.
Как это происходит?
Сонный паралич возникает во время фазы быстрого сна, когда мы видим яркие сновидения. Если в этот момент сделать полисомнографию (инструментальное исследование сна), то мы увидим, что активность мозга приблизительно такая же, как в режиме бодрствования. Для того чтобы мы не вскочили и не побежали участвовать в наших сновидениях, мозг придумал атонию,мы не можем двигаться, чтобы себе не навредить.Обычно атония заканчивается после пробуждения, поэтому человек никогда не осознает эту неспособность двигаться во сне.
Исследователи считают, что сонный паралич — этократковременное,смешанное состояние сознания, которое сочетает в себе бодрствование, быстрый сон и мышечную атонию.
Почему это происходит?
Считается, что сонный паралич может быть вызван стрессом, хроническим недосыпанием или нарушением режима сна. Он может быть также связан с тревожными расстройствами, которые так или иначе вызывают бессонницу. Как правило, сонный паралич не является предиктором каких-либо психических заболеваний.
Несколько фактов:
Насколько это опасно?
Сонный паралич не опасен. Это явление классифицируется как доброкачественное и обычно возникает недостаточно часто, чтобы вызвать проблемы со здоровьем. Хотя ощущения могут быть пугающими, сам по себе параличсна не представляет серьезного риска для здоровья и не мешает вам высыпаться.
Это лечится?
Лечение сонного паралича направлено на все, что вызвало его появление. Нужно хорошо высыпаться и поддерживать гигиену сна. Если у вас повышенный уровень тревоги и бессонница, обратитесь к врачу-психотерапевту. Для устранения беспокойства и стресса, уменьшения тревожности помогает когнитивно-поведенческая терапия. В некоторых случаях, необходима медикаментозная терапия, например, препараты группы СИОЗС вызывают сокращение фазы быстрого сна и могут помочь предотвратить эти состояния. В любом случае, не стоит заниматься самолечением и если какие-то опасения, лучше всего проконсультироваться с врачом.
Куда обращаться
Клиника РОСА — место, где собраны лучшие специалисты в области неврологии, психиатрии и психологии. Мы располагаем всеми возможностями для диагностики, лечения и профилактики расстройств нервной системы и психической сферы. Работаем круглосуточно!
Избавляемся от панических атак перед сном
Приступы беспричинной тревожности в основном возникают во время бодрствования, но могут проявляться перед сном или во время сна. Столкнувшись с неприятным и пугающим ощущением один раз, человек со страхом ожидает повторения. На фоне этого у него развивается бессонница, постоянная усталость, фобии и расстройства.
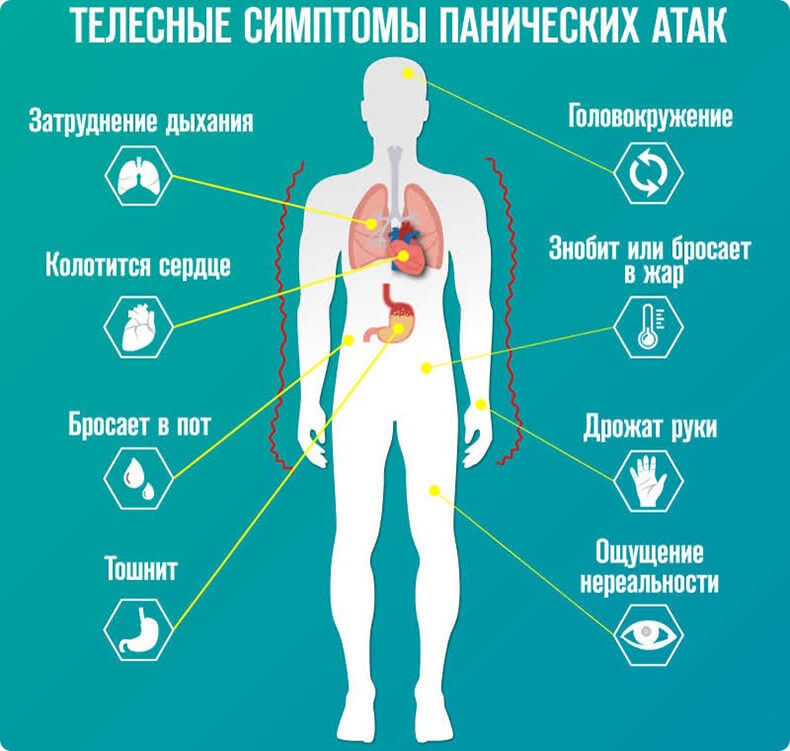
Симптомы ПА
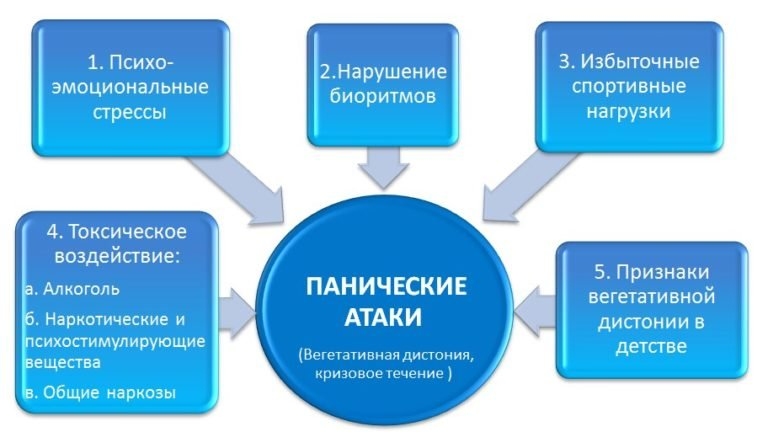
Причины панических атак точно не известны. Медики отмечают, что в 15% случаев в основе нарушения лежит наследственность. Приступ могут спровоцировать психогенные, биологические, физиогенные факторы — от неприятностей на работе до злоупотребления алкоголем или кофе. Иными словами, это расстройство — реакция организма, психики на стресс или превышение наших возможностей.
О панической атаке можно говорить, если вы испытываете перед засыпанием четыре или более симптомов из перечисленных:
Ночные приступы происходят внезапно, часто с 12 часов ночи до 4 часов утра, достигают пика в течение 10 минут. Длительность паники — 15-30 минут, после чего человек испытывает слабость, разбитость или, наоборот, облегчение. Чем тяжелее он перенес первый приступ, тем сложнее ему бороться с этим дальше.
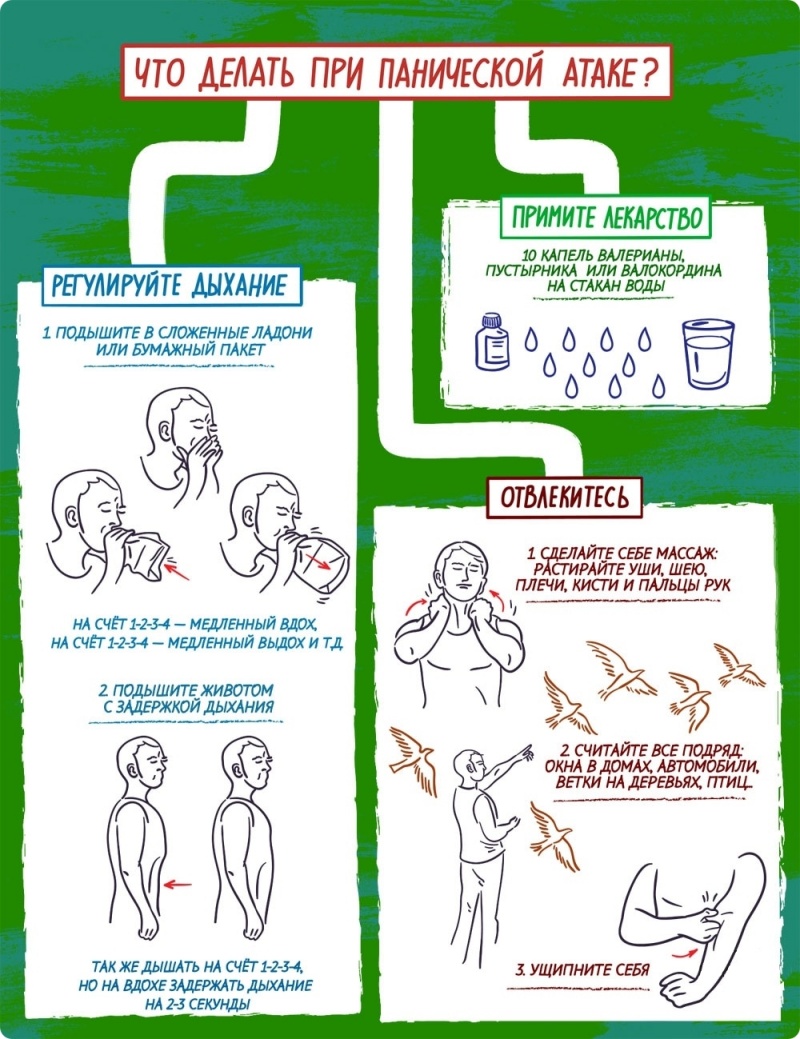
Беспричинная паника ночью: что делать?
Важно понимать, что паническая атака — не соматическое заболевание. Диагностикой и лечением психических нарушений занимается психотерапевт.
Врач психотерапевт высшей категории И. Г. Гернет поможет разобраться в причинах тревожности, проведет сеанс терапии, научит вас контролировать мысли, правильно дышать перед засыпанием. Прием ведется анонимно. Доктор выезжает на дом к пациенту. Вы навсегда избавитесь от ПА днем и во время сна.
Расстройства сна в практике психиатра
Первый МГМУ им. И.М. Сеченова Минздравсоцразвития РФ
РЕЗЮМЕ: При расстройствах психики страдают как церебральные, так и поведенческие механизмы регуляции сна, поэтому сон часто нарушается. Наиболее распространенной формой расстройств сна является инсомния. инсомния может иметь вторичный характер как одно из проявлений психического заболевания. Первичный характер инсомнии подразумевает отсутствие психопатологического синдрома или зависимости, его можно заподозрить по наличию характерных маркеров: связи со стрессом, «боязни сна», агнозии сна, нарушения гигиены сна. Другой распространенной формой нарушения сна является синдром обструктивного апноэ сна, избыточная сонливость при котором может расцениваться как проявление психической патологии.
КОНТАКТ: Михаил Гурьевич Полуэктов. E-mail: polouekt@mail.ru.
Sleep disorders in psychiatrists practice
M.G. Polouektov
SUMMARY: Mental disorders leads to the disturbances of cerebral and behavioral mechanisms of sleep regulation. Most common sleep disorder among psychiatric patients is insomnia. Insomnia could be of secondary origin as a feature of mental disorders. The diagnosis of primary insomnia implies the absence of psychopathology or dependence, it could be suspected by the presence of typical signs like identifiable stressor, «fear of sleep», sleep misperception, inadequate sleep hygiene. Another common sleep disorder is obstructive sleep apnea syndrome. In this case hypersomnolence coud be misinterpreted as a psychopathological sign.
KEY WORDS: sleep disorders, insomnia, sleep apnea.
Сон представляет собой сложно организованное функциональное состояние, определяемое динамическим взаимодействием синхронизирующих и активирующих структур мозга, деятельностью собственного хронобиологического аппарата (внутренние факторы) и факторов окружения (социальных и природных). Любое нарушение такого баланса может приводить к развитию расстройств сна различного вида. Одним из примеров этого является сон при расстройствах психики, когда нарушается как внутримозговое нейромедиаторное взаимодействие, так и социальное функционирование пациентов.
Согласно Международной классификации расстройств сна 2005 г. (МКРС-2) [5] выделяют 6 разновидностей нарушений сна. Это инсомнии, расстройства дыхания во сне, гиперсомнии, расстройства циркадианного ритма сна, парасомнии, расстройства движений во сне.
Тем не менее, в рутинной врачебной практике, когда речь заходит о нарушениях сна, в первую очередь имеется в виду инсомния (бессонница).
Инсомния представляет собой клинический синдром, характеризующийся наличием повторяющихся нарушений инициации, продолжительности, консолидации или качества сна, которые развиваются несмотря на достаточное количество времени и условий для сна и проявляются различными нарушениями дневной деятельности. Последствия плохого ночного сна при инсомнии могут выражаться в виде усталости, нарушения внимания, сосредоточения или запоминания информации, социальной дисфункции, расстройства настроения, раздражительности, дневной сонливости, снижения мотивации и инициативности, склонности к ошибкам за рулем и на работе, мышечного напряжения, головной боли, нарушений деятельности желудочно-кишечного тракта, обеспокоенности состоянием своего сна [3, 5].
Распространенность синдрома инсомнии в общей популяции составляет от 9 до 30% в зависимости от использовавшегося метода опроса. Применение более строгого критерия диагноза инсомнии из классификации психических расстройств DSM-IV-TR, включающего еще и количественные характеристики нарушений сна, позволяет оценить распространенность инсомнии в 4,4-6,4% [10].
Инсомния в 1,5 раза чаще встречается у женщин, чем у мужчин. У пожилых людей после 75 лет частота выявления инсомнии удваивается по сравнению с лицами среднего возраста. Чаще определяются нарушения сна у лиц с низким социоэкономическим статусом и уровнем образования, у людей неработающих или работающих по сменному графику. При наличии коморбидных расстройств, психических заболеваний или хронических болевых синдромов сон нарушается в 50-75% случаев. У 40% больных инсомнией выявляется одно или более психических расстройств по сравнению с 16% у людей без нарушений сна.
Причину нарушения сна при инсомнии видят прежде всего в преобладании активирующих мозговых влияний (гиперактивации) у таких больных в течение суток. У них отмечено повышение симпатической активности, выше уровни секреции адренокортикотропного гормона и кортизола, повышено потребление кислорода организмом и глюкозы мозгом по сравнению со здоровыми людьми. Причиной развития этих изменений считают либо когнитивные и эмоциональные (постоянное беспокойство о своем сне, неумение «переключаться» с дневных забот, дисфункциональные убеждения в отношении своего сна), либо биологические факторы (нарушение обмена моноаминов, нарушение профиля суточной секреции мелатонина) [14].
При парадоксальной инсомнии главной жалобой пациента является полное или почти полное отсутствие ночного сна в течение длительного времени. Драматические жалобы больного диссонируют с относительно сохранным дневным функционированием. Дневная сонливость и стремление компенсировать нехватку ночного сна дневным обычно отсутствуют. Объективное исследование сна позволяет выявить значительное несоответствие заявляемой продолжительности сна реальному положению (более чем на 50%).
Инсомния при нарушении гигиены сна развивается при наличии поведения, которое приводит к повышению активации нервной системы в периоды, предшествующие укладыванию в постель. Это могут быть употребление кофе, курение, физическая и эмоциональная нагрузка в вечернее время. К нарушению гигиены сна относится и деятельность препятствующая поддержанию естественного цикла сон-бодрствование (укладывание спать в различное время суток, использование яркого света, неудобная обстановка для сна, дневной сон).
Идиопатическая инсомния представляет собой редкую форму инсомнии, этот диагноз ставится при невозможности установить причину нарушений сна, начавшихся в раннем детстве без очевидной причины и присутствующих в течение жизни пациента без существенных периодов улучшения.
Для того, чтобы быть уверенным, что расстройство сна имеет вторичный характер, нужно доказать, что: а) инсомния началась одновременно или позже начала основного заболевания; б) выраженность нарушений сна совпадает с флюктуацией клинической картины основного заболевания.
Инсомния при зависимости от приема снотворных и других препаратов является частой причиной обращения к неврологам, сомнологам и психиатрам. Распространенность этой формы инсомнии составляет 0,2% в общей популяции и 3,5% среди лиц, страдающих нарушениями сна [5]. В Российском исследовании, проведенном в 2011 году в популяционной выборке населения Чувашской республики было показано, что «часто» или «постоянно» принимают снотворные 4,5% опрошенных [2]. Как и при других формах зависимости, основными жалобами больных этой формой вторичной инсомнии являются снижение эффекта обычно принимаемой дозы снотворного препарата наряду с развитием синдрома отмены при попытке прекращения приема. Синдром отмены проявляется значительным усугублением нарушения сна, ажитацией, вегетативными и соматическими расстройствами. Наиболее частой причиной развития инсомнии, связанной с зависимостью такого рода, является длительное употребление бензодиазепиновых снотворных или транквилизаторов. Применение в качестве снотворных комбинированных седативных средств (валокордин, реладорм), в состав которых входят производные барбитуровой кислоты, также может сопровождаться развитием лекарственной зависимости.
Разновидностью этой формы инсомнии является зависимость от приема этанола. Этанол обладает седативным и снотворным действием, пик его снотворного эффекта приходится на время через 30-60 минут после употребления внутрь. В первой фазе своего действия на сон алкоголь укорачивает время засыпания, увеличивает представленность медленноволнового сна и подавляет быстрый сон. Через 4-5 часов по мере метаболизирования проявляется вторая фаза действия алкоголя, характеризующаяся увеличением времени бодрствования и эффектом «отдачи» быстрого сна. При повторяющихся вечерних приемах алкоголя его снотворное действие уменьшается в связи с развитием эффекта привыкания, как и в случае применения снотворных [13].
Инсомния при психических расстройствах часто входит в диагностические критерии этих нарушений. Характерные жалобы и изменения структуры сна имеют как неспецифический, так и специфический, зависящий от вида психического заболевания, характер.
Развитие нарушений сна при паническом расстройстве объясняют состоянием мозговой гиперактивации на фоне высокого уровня тревоги, кроме этого, поскольку депрессивные проявления также часто выявляются у больных паническими атаками, обсуждается роль депрессии.
Нарушения сна часто сопровождают различные расстройства настроения и даже, в отличие от тревожных расстройств, предшествуют их развитию. Этот факт расценивается как одно из подтверждений глубинной связи между механизмами развития депрессии и инсомнии. При наличии инсомнии пожизненный риск развития большого депрессивного расстройства увеличивается в 3,8 раза. У больных биполярным расстройством показано, что увеличение или уменьшение времени сна на 3 и более часа означает неминуемое приближение рецидива [12].
Расстройства сна отмечаются как в фазу обострения большого депрессивного или биполярного расстройства, так и в период ремиссии. Сохранение расстройств сна в этот период ассоциировано с большим риском утяжеления или учащения депрессивных эпизодов. Наряду с обычными жалобами, характерными для любой из форм инсомнии специфичными жалобами больных депрессией являются ранние утренние пробуждения.
Предполагается, что общность механизмов развития нарушения сна и депрессии реализуется через дефицит моноаминовых медиаторов (серотонина, норадреналина и дофамина). Особенности проявления быстрого сна у таких больных объясняют компенсаторным увеличением холинергической передачи, в норме вовлеченной в генерацию быстрого сна. Такая модель объясняет изменения сна на фоне применения антидепрессантов, вызывающих быстрое нарастание уровня моноаминов в мозге и соответствующее увеличение медленноволновой активности на ЭЭГ. Нейровизуализационные исследования (позитронная эмиссионная томография и однопротонная эмиссионная компьютерная томография) подтверждают наличие избыточной активации во время сна у больных депрессией в зонах мозга, отвечающих за эмоциональную регуляцию и генерацию быстрого сна.
Наиболее часто использующиеся в практике рекомендации по лечению инсомнии были опубликованы в 2005 году по результатам работы согласительного комитета Национального института здоровья США [9]. В них указывается, что независимо от природы инсомнии методом выбора является применение поведенческих техник, включающих как нормализацию гигиены сна, так и активное изменение его условий (поведенческая терапия) и представлений о собственном сне (когнитивная терапия).
Гигиена сна представляет собой достаточно широкое понятие, регламентирующее организацию среды обитания и поведения человека с целью достижения максимального качества сна. Основными рекомендациями в рамках поддержания правильной гигиены сна являются: обеспечение комфортного окружения сна; понижение уровня физической и умственной активности в период, предшествующий сну; исключение приема стимулирующих и мешающих засыпанию веществ и пищевых продуктов; установление и соблюдение регулярного распорядка подъема и отхода ко сну (режим сна); использование постели только для сна.
Когнитивные методики включают разъяснение пациенту основ физиологии сна, гигиены сна с целью скорректировать искаженные или завышенные ожидания в отношении продолжительности или качества своего сна. Большую помощь здесь оказывает возможность объективизировать картину сна с помощью полисомнографии и обсуждать с пациентом результаты исследования.
Преимуществом когнитивно-поведенческой терапии инсомнии является отсутствие каких-либо негативных побочных эффектов, неспецифичность (возможно применение при любой форме инсомнии) и большая длительность положительного эффекта по окончании лечения по сравнению с другими методами лечения.
Она подразумевает прослушивание пациентом музыки, полученной путем преобразования его собственной электроэнцефалограммы с помощью методов компьютерной обработки, что способствует изменению функционального состояния. Энцефалофония включает элементы музыкотерапии и биологической обратной связи, но имеет ряд отличий от этих методов.
Если применение нелекарственных методов не приводит к успеху, к лечению инсомнии добавляют седативные и снотворные средства. Большинство снотворных относится к препаратам, воздействующих на постсинаптический ГАМК-эргический хлорионный комплекс (ГАМКа рецептор).
В России наиболее часто применяются бензодиазепиновые препараты с выраженным снотворным действием, такие как феназепам, нитразепам, клоназепам, диазепам, лоразепам. Бензодиазепины являются препаратами рецепторного действия, характеризуются широким терапевтическим интервалом и относительно низкой токсичностью. Вместе с тем они могут создать для пациента, особенно пожилого, существенные проблемы (увеличивающиеся с возрастанием дозы) такие как: привыкание, зависимость, синдром отмены, ухудшение синдрома апноэ во сне, снижение памяти, антероградная амнезия, снижение внимания и времени реакции, дневная сонливость. Кроме того, возможны развитие головокружения, атаксии и сухости во рту. Ни один из бензодиазепиновых снотворных препаратов не рекомендован к применению для лечения хронической инсомнии.
В одном из исследований применения Донормила в психиатрической практике при наличии нарушений сна легкой и средней степени выраженности проводилась оценка сомнологического и психопатологического статуса пациентов на фоне лечения препаратом. Было обследовано 47 больных (22 мужчины, 25 женщин), наблюдавшихся в Отделе по изучению пограничной психической патологии и психосоматических расстройств НЦПЗ РАМН с тревожно-фобическими, депрессивными, астеноапатическими и ипохондрическими расстройствами. Результаты исследования продемонстрировали, что включение Донормила в дозе 15-7,5 мг. в схему исследования привело к ускорению засыпания, увеличению ощущения глубины сна, уменьшению количества тревожных сновидений, улучшению качества утреннего пробуждения. Авторы делают вывод о том, что применение Донормила высокоэффективно и безопасно при нарушениях сна средней и легкой степени выраженности, формирующихся в рамках аффективных расстройств циклотимического уровня, личностных расстройств и вялотекущей шизофрении [4].
При лечении нарушений сна вторичного характера, особенно в структуре расстройств психической сферы часто используются седативные свойства антидепрессантов. Выгода такого подхода заключается в том, что при применении этих препаратов не развивается привыкание и физическая зависимость, кроме того, нарушения сна часто сопровождаются выраженными депрессивными проявлениями. С терапевтической целью применяют антидепрессанты с выраженными седативными свойствами: амитриптилин, миансерин, тразодон. Новый мелатонинергический антидепрессант агомелатин обладает сочетанием антидепрессивного и хронобиотического (нормализующего цикл сон-бодрствование) эффектов.
Многие препараты группы нейролептиков обладают седативными свойствами, однако для лечения нарушений сна они применяются редко. Это обусловлено более высоким, чем при применении других средств, риском развития лекарственных осложнений, таких как экстрапирамидные расстройства, гормональные нарушения и сердечные аритмии. При резистентных к лечению формах инсомнии чаще всего назначаются хлорпротиксен, левомепромазин, клозапин и алимемазин.
Побочное седативное действие некоторых ноотропных препаратов иногда используется при лечении нарушений сна. Чаще всего назначается гидрохлорид гамма-амино-бета-фенилмасляной кислоты, более известный как фенибут. Предполагают, что седативное действие этого средства связано с ГАМК-миметическим эффектом. Сведения о фармакологических свойствах и клинической эффективности фенибута очень скудные, однако он продолжает широко использоваться в детской неврологии.
Препараты гормона шишковидной железы (эпифиза) мелатонина обладают слабым снотворным и отчетливым хронобиотическим действием. Показано, что эффективность экзогенного мелатонина в отношении нарушений сна зависит от уровня его секреции в организме в момент приема препарата. У лиц старших возрастных групп собственная секреция мелатонина минимальна, это связывают с развитием дегенеративных изменений в эпифизе. Показано, что в наибольшей степени препараты мелатонина эффективны у лиц старше 55 лет [15].
Существуют специфические особенности терапии некоторых видов инсомний. Так тактика лечения инсомнии, обусловленной зависимостью от снотворных препаратов, строится на постепенном уменьшении дозы принимаемого лекарства с последующей его отменой или заменой на седативный/снотворный препарат с другим механизмом действия. Отмена снотворного обычно вызывает абстинентный синдром, для его облегчения важным является установление четкой схемы лечения, разъяснение пациенту механизмов развития его страдания и возможности выхода из зависимости, а также поддерживающие визиты к врачу. В качестве заместительных лекарственных средств используют антидепрессанты с седативным действием (тразодон, амитриптилин, миансерин). В дальнейшем в течение нескольких месяцев возможно уменьшение дозы антидепрессанта с заменой его безрецептурными средствами или использование только методов поведенческой терапии.
При лечении нарушений сна на фоне острой отмены алкоголя рекомендуется использовать ГАМК- эргические снотворные препараты, так как они обладают общим с алкоголем механизмом действия. В дальнейшем осуществляется переход на седативные антидепрессанты (тразодон). Для нормализации сна в период отмены алкоголя также была показана эффективность противоэпилептического препарата габапентин. Когнитивная поведенческая терапия может быть эффективной для улучшения сна, однако это не оказывает влияния на частоту рецидивов приема алкоголя в дальнейшем.
Для диагностики и успешного лечения парадоксальной инсомнии обязательно проведение ночного полисомнографического исследования, объективизирующего картину сна. Предъявление результатов полисомнографического исследования с развернутыми комментариями, касающимися физиологии процесса сна, является ключом в организации когнитивной терапии этого расстройства. Следует разъяснить больному особенности восприятия времени во время эпизодов ночного бодрствования и отсутствие возможности правильно оценивать продолжительность кратковременных периодов сна. Снотворные препараты при этой форме инсомнии малоэффективны и способствуют формированию лекарственной зависимости.
В лечении идиопатической инсомнии используются поведенческий и лекарственный подходы. Для длительного применения в качестве снотворных средств без риска развития привыкания и зависимости рекомендуются антидепрессанты с седативными эффектами (амитриптилин, миансерин, тразодон). Также используют мелатонинергические препараты.
Для коррекции инсомнии, связанной с нарушением гигиены сна обычно бывает достаточно начать выполнять правила гигиены сна, ускоряет нормализацию сна кратковременное (в течение 2-3 недель) применение легких снотворных препаратов естественного происхождения.
Другим нарушением сна, которое часто встречается как общей медицинской практике так и в практике врача-психиатра является синдром обструктивного апноэ сна (СОАС). Это состояние характеризуется возникновением во время сна множественных эпизодов обструкции на уровне верхних дыхательных путей, часто сопровождающихся эпизодами снижения уровня насыщения крови кислородом (десатураций). Среди клинических проявлений синдрома преобладают храп, дневная сонливость и замечаемые окружающими остановки дыхания во сне [1].
Распространенность синдрома обструктивного апноэ сна в популяции лиц среднего возраста составляет 2% среди женщин и 4% среди мужчин. С возрастом она увеличивается, достигая 20% для женщин и 28% для мужчин в пожилом и старческом возрасте.
Чаще СОАС встречается у мужчин (соотношение мужчин и женщин от 2:1 до 8:1 по различным данным.
Апноэ во сне имеет тесную ассоциацию с ожирением (2/3 всех случаев), артериальной гипертензией (50-75% случаев) и сахарным диабетом [1]. У больных шизофренией, находящихся на терапии антипсихотическими прерапатами, частота выявления этого синдрома составляет 17-48% [7].
Предположить наличие СОАС можно у больного с привычным храпом (частота 6-7 ночей в неделю), у которого окружающие отмечают наличие дыхательных пауз во время сна или имеющего значительную дневную сонливость. Для подтверждения диагноза требуется подтвердить наличие 5 и более эпизодов апноэ и/или гипопноэ за час сна (с помощью полисомнографии) наряду с наличием клинической симптоматики. При меньшем числе эпизодов расстройств дыхания ставится диагноз первичного храпа.
Методом выбора в лечении синдрома обструктивного апноэ сна является вентиляция постоянным положительным дав лением через носовую маску во время сна (СиПАП терапия). Сущность метода заключается в том, что в дыхательные пути пациента под определенным давлением подается воздух, выполняющий роль своеобразной «пневматической шины», поддерживающей их открытыми в течение всего сна. Перед сном на лицо одевается силиконовая маска (чаще для дыхания через нос), воздух в которую доставляется через гибкий шланг портативного медицинского компрессора (СиПАП аппарата). Лечение пожизненное, если не удается устранить причины обструкции.
При СОАС легкой и средней степени тяжести эффективным может быть оперативное лечение, устраняющее излишки мягких тканей в области рото- и носоглотки. Чаще всего применяется метод увулопалатофарингопластики. Поскольку ожирение является наиболее распространенным состоянием, связанным с СОАС, то снижение массы тела не менее чем на 10% может привести к существенно уменьшению числа апноэ (на 50-75%) и рекомендуется для всех этих больных с избыточным весом. Другие методы лечения СОАС малоэффективны.
У больных, обращающихся к врачу-психиатру с жалобами на нарушения сна, чаще всего встречается инсомния как одно из проявлений текущего психического заболевания. Однако следует помнить о возможности наличия первичных форм инсомнии без сопутствующего психопатологического синдрома, требующего особого, чаще немедикаментозного, лечения. Наличие выраженной сонливости у больного синдромом обструктивного апноэ сна может быть неправильно расценено как проявления психического заболевания. Для подтверждения диагноза этого синдрома требуется проведение ночного полисомнографического исследования.