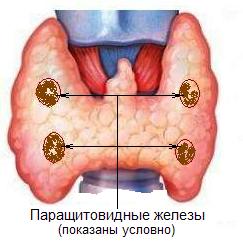
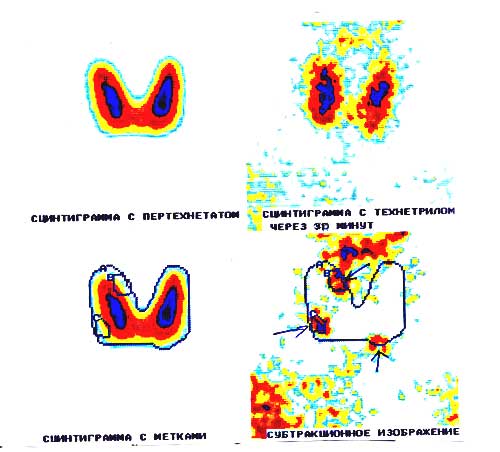
вторичный гиперпаратиреоз что это такое простыми словами
Что такое гиперпаратиреоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Курашова О. Н., эндокринолога со стажем в 27 лет.
Определение болезни. Причины заболевания
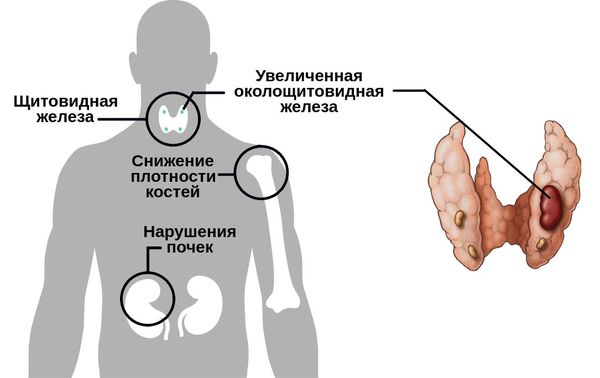
Гиперпаратиреоз — это эндокринное заболевание, развивающееся при чрезмерном количестве паратиреоидного гормона (паратгормона) в организме, который выделяется околощитовидными железами.
Существуют разные формы данного нарушения.
Первичный гиперпаратиреоз помимо нарушения околощитовидных желёз и избыточного выделения паратиреоидного гормона сопровождается верхне-нормальным или повышенным содержанием кальция в крови. Среди эндокринных заболеваний он встречается довольно часто: по распространённости эта форма гиперпаратиреоза находится на третьем месте после сахарного диабета и патологий щитовидной железы.
Ежегодная заболеваемость первичной формой составляет около 0,4–18,8% случаев на 10000 человек, а после 55 лет — до 2% случаев. [6] [12] У женщин эта патология возникает чаще, чем у мужчин — примерно 3:1. Преобладающее число случаев первичного гиперпаратиреоза у женщин приходится на первое десятилетия после менопаузы.
Первичный гиперпаратиреоз может быть как самостоятельным заболеванием, так и сочетаться с другими наследственными болезнями эндокринной системы. [1] [12] Он проявляется многосимптомным поражением различных органов и систем, что приводит к значительному снижению качества жизни с последующей инвалидизацией, а также к риску преждевременной смерти.
Причины возникновения связаны с развитием в одной или нескольких околощитовидных железах таких патологий, как:
В 5% случаев на возникновение первичного гиперпаратиреоза влияет наследственность.
При вторичном гиперпаратиреозе кроме общих клинических признаков заболевания отличается снижением кальция и повышением фосфора в крови. Эта форма болезни обычно развивается как реакция компенсации и сочетает в себе усиленный синтез паратгормона и изменения в паращитовидных железах. Как правило, обнаруживается при синдроме недостаточного всасывания кальция в тонком кишечнике, дефиците витамина D и хронической почечной недостаточности.
Третичный гиперпаратиреоз развивается в случае аденомы околощитовидной железы и повышенном выделении паратгормона в условиях длительного вторичного гиперпаратиреоза.
Псевдогиперпаратиреоз развиваться п ри других злокачественных опухолях, которые способны продуцировать вещество, похожее на паратгормон.
Симптомы гиперпаратиреоза
Гиперпаратиреоз протекает длительно и бессимптомно и может быть выявлен случайно во время обследования по поводу другого заболевания.
У пациентов с гиперпарат иреозом одновременно возникают симптомы поражения различных органов и систем: язва желудка, остеопорозные проявления, мочекаменная и желчнокаменная болезни и другие. При пальпации шеи в зоне паращитовидных желёз можно нащупать достаточно большую «аденому».
Развивается быстрая утомляемость при физической повседневной нагрузке, мышечная слабость, ноющая головная боль, затруднение при ходьбе (особенно во время подъёма по лестнице или при преодолении больших расстояний), формируется как бы переваливающаяся походка.
У большинства людей с гиперпаратиреозом нарушено восприятие и память, они эмоционально неуравновешенны, тревожны, депрессивны.
При опросе пациенты с подозрением на нарушение функции околощитовидных желёз обычно жалуются на:
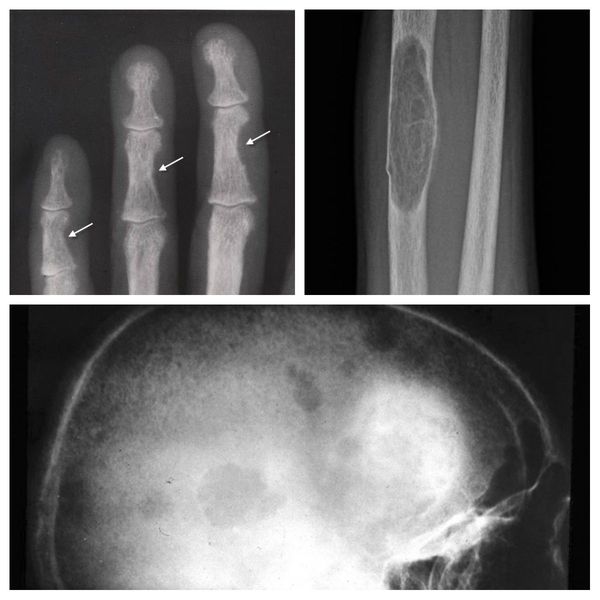
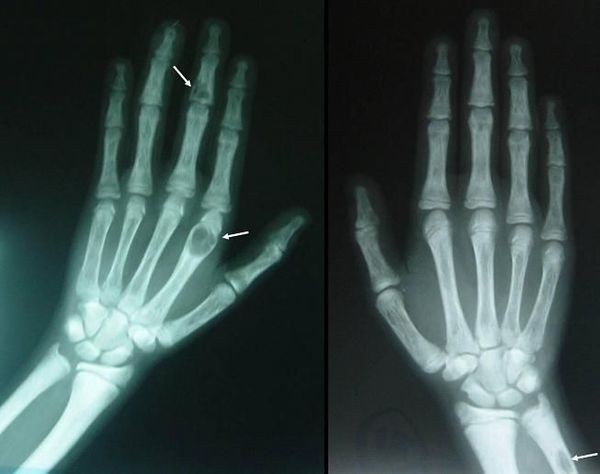
Если патологический процесс в костях продолжает развиваться, это может стать причиной расшатывания и выпадения здоровых зубов, а также деформации костей скелета, в связи с которой пациенты становятся ниже ростом. Возникающие переломы очень медленно восстанавливаются, часто с деформациями р ук и ног и образованием непрочных суставов. На конечностях появляются кальцинаты — результат отложения солей.
У женщин с повышенной функцией щитовидной железы в менопаузе риск костных осложнений возрастает.
В большинстве случаев первые проявления гиперпаратиреоза сопровождаются:
При развитии поражения сосудов в виде кальциноза и склероза нарушается питание тканей и органов, а повышенный уровень кальция в крови способствует развитию и ухудшению ишемической болезни сердца.
Гиперпаратиреоз с нехарактерными симптомами и постепенным началом часто сопровождается:
Патогенез гиперпаратиреоза
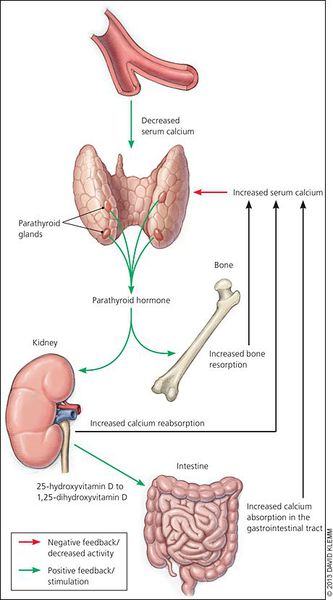
Кальций является важным компонентом, который влияет на прочность костей и обменные процессы в организме. В норме уровень кальция, а также фосфора поддерживает паратгормон, выделяемый околощитовидными железами.
При аденоме или ином нарушении этих желёз взаимосвязь кальция и паратгормона нарушается: если раньше повышенное содержания кальция сдерживало уровень паратгормона, то теперь развивается дефект рецепторов, чувствительных к кальцию, которые расположены на поверхности главных клеток паращитовидных желёз.
В связи с этим в организме происходит ряд нарушений:
При избытке паратгормона усиливается выведение из костной ткани кальция и фосфора. Клинически это проявляется изменениями в костях: их искривлением и размягчением, возникновением переломов. При этом уровень кальция в костях снижается, а его уровень в крови заметно увеличивается, т. е. возникает гиперкальциемия. Она проявляется мышечной слабостью, избыточным выделением минералов с мочой при усиленном мочеиспускании и постоянной жаждой, что приводит к почечнокаменной болезни и нефрокальцинозу — накоплению и отложению солей кальция в главной ткани почек. Также избыток кальция в крови становится причиной нарушения тонуса сосудов и возникновения артериальной гипертензии. [1] [12]
У пациентов с первичным гиперпаратиреозом часто наблюдается острая нехватка витамина D, а после оперативного лечения заболевания повышается вероятность развития синдрома голодных костей — последствия гиперкальциемии. [15]
Классификация и стадии развития гиперпаратиреоза
Как уже говорилось, бывает первичный, вторичный и третичный гиперпаратиреоз. При этом первичную форму заболевания разделяют на три вида:
Согласно МКБ 10, выделяют четыре формы заболевания:
Другая классификация гиперпаратиреоза, опубликованная в 2014 году, по степени выраженности симптомов разделяет заболевание на три формы:
В зависимости от того, какие именно органы или системы поражены, выделяют:
Осложнения гиперпаратиреоза
Длительное течение заболевания сказывается на формировании костей. Так, н а поздних стадиях вовремя не диагностированного гиперпаратиреоза наблюдаются:
Самое тяжёлое осложнение гиперпаратиреоза — гиперкальциемический криз. Он возникает внезапно после резкого повышения уровня кальция в крови до 3,5-5 ммоль/л (в норме этот показатель составляет 2,15-2,50 ммоль/л). [17] Проявляется резким обострением всех симптомов гиперпаратиреоза.
Пусковые механизмы осложнения — острые инфекционные заболевания (чаще всего ОРВИ), внезапный перелом, длительный постельный режим, беременность, бесконтрольный приём препаратов, содержащих кальций и витамин D, а также тиазидных мочегонных средств.
Риск возникновения криза зависит от того, насколько повышен уровень кальция в крови. [17]
Вторичный гиперпаратиреоз: симптомы, причины, лечение
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Причин возникновения гипокальциемии и гиперфосфатемии немало. Но отдельного внимания заслуживает вторичный гиперпаратиреоз, развивающийся у пациентов, получающих заместительную почечную терапию. Прогрессирующее снижение количества функционирующих нефронов при хронической почечной недостаточности вызывает нарушение всех звеньев регуляции фосфорно-кальциевого обмена.
Причины и симптомы вторичного гиперпаратиреоза
Вторичный гиперпаратиреоз отличается от первичного тем, что не является прямым следствием изменений, происходящих непосредственно в околощитовидных железах. Главными причинами развития являются патологические процессы в других органах и системах организма.
Появление вторичного гиперпаратиреоза может быть спровоцировано:
Как правило, вторичный гиперпаратиреоз развивается как результат различных почечных патологий, в частности, ХПН, и в клинической картине преобладают симптомы именно этого заболевания. Характерная симптоматика:
Под воздействием большого количества ПТГ развивается комплекс осложнений, который характерен для вторичного гиперпаратиероза:
Методы диагностики вторичного гиперпаратиреоза
Для диагностики вторичного гиперпаратиреоза и его осложнений необходим ряд лабораторных и инструментальных методов исследования. Диагностику могут осуществлять специалисты различных областей медицины. Это объясняется большим разнообразием клинических форм проявления болезни. Болезнь диагностируется при помощи:
Главными направлениями профилактики и лечения вторичного гиперпаратиреоза является воздействие на все звенья патогенеза заболевания.
Основные этапы лечения вторичного гиперпаратиреоза
Лечение гиперпаратиреоза происходит в комплексе, сочетающем операционную хирургию с консервативной терапией, проводимой с помощью медикаментозных препаратов, среди которых стоит упомянуть:
При неэффективности консервативной терапии, прогрессировании костной патологии, сосудистой кальцификации, усилении болей в костях больному показано хирургическое лечение вторичного гиперпаратиреоза в связи с тем, что всё вышеперечисленное говорит о наличии автономно функционирующих аденом околощитовидных желез.
Основным способом лечения гиперпаратиреоза остается хирургическая операция, заключающаяся в удалении паратиреоаденомы или гиперплазированных околощитовидных желез.
Сегодня в современной хирургической эндокринологии разработаны и успешно применяются малоинвазивные методики хирургического вмешательства, в частности с использованием эндоскопического оборудования.
1. Субтотальная паратиреоидэктомия
Методика заключается в оставлении части околощитовидной железы в пределах шеи. Как правило, оставляется часть наименее измененной околощитовидной железы по массе и размеру, равная не измененной. Единственным недостатком является персистенция вторичного гиперпаратиреоза, которая возникает, примерно, у 10% пациентов, и необходимость повторных оперативных вмешательств на шее.
2.Тотальная паратиреоидэктомия с аутотрансплантацией участка околощитовидной железы в плече-лучевую мышцу
Данная методика позволяет полностью исключить рецидив заболевания в пределах шеи и позволяет осуществлять грамотный контроль над уровнем ПТГ при дальнейшем наблюдении пациента. Недостатком этого вида оперативного вмешательства является то, что участок околощитовидной железы, помещенный в мышечную ткань, может потерять способность дальнейшего функционирования. Для предотвращения возникновения данной ситуации наиболее правильным является криоконсервация жидким азотом нескольких участков околощитовидных желез. Это обязательно должны быть участки от разных желез одного больного. Через 4-6 месяцев после оперативного вмешательства, определив у пациента уровень ПТГ в сыворотке крови, можно понять о необходимости повторной аутотрансплантации участка околощитовидной железы.
Следует подчеркнуть, что подобные оперативные вмешательства должны осуществляться в специализированных центрах, которые должны обладать не только достаточным опытом в хирургическом лечении вторичного гиперпаратиреоза, но и необходимыми методами точного поиска околощитовидных желез.
Гиперпаратиреоз
Гиперпаратиреоз – это эндокринная патология, характеризующаяся гиперфункцией паращитовидных желез. При данном нарушении в них синтезируется повышенное количество паратгормона. Избыток этого биологически активного вещества приводит к гиперкальциемии и патологическим изменениям со стороны костной ткани и почек.
Повышенная секреция паратгормона приводит к вымыванию кальция из костей, и повышению его концентрации в плазме крови (гиперкальциемия). Патология костной системы при гиперпаратиреозе проявляется в системном фиброзе скелета (замене костной ткани фиброзной), сопровождающемся грубыми деформациями костной системы. Вследствие высокого уровня кальция в крови, происходит образование кальцинатов во внутренних органах. При этом больше всего страдают почки и стенки сосудов. Так что в тяжелых случаях больные погибают от почечной недостаточности или грубых нарушений кровообращения. Другое распространенное осложнение – образование камней фосфатов кальция в верхних отделах мочевыводящей системы, что еще больше усугубляет состояние почек. Кальций играет важную роль в водно-электролитном обмене, поэтому повышение его концентрации вызывает системные эффекты, такие как: нарушение проводимости в нервной ткани, что в конечном итоге приводит к мышечной слабости, депрессии, нарушениям памяти и познавательных способностей; артериальная гипертензия; усиление желудочной секреции, которое может осложниться образованием язв желудка и двенадцатиперстной кишки.
В соответствии с причиной повышенного содержания гормона паращитовидных желез в крови, различают: 1. Первичный гиперпаратиреоз. 2. Вторичный гиперпаратиреоз.
Клинические симптомы всех форм гиперпаратиреоза во многом сходны, поскольку во всех вышеописанных случаях происходит вымывание кальция из костной системы, и развивается стойкая гиперкальциемия, приводящая ко многим осложнениям. Однако на клиническую картину также будет влиять исходное заболевание, вызвавшее синдром гиперпаратиреоза. Лечебная тактика во многих случаях будет различна.
В 85% случаев первичного гиперпаратиреоза причиной развития патологии становится единичная доброкачественная опухоль (аденома) одной из желез. Реже (в 5% случаев) встречаются множественные аденомы, поражающие несколько желез. Ещё реже – рак паращитовидной железы. Крайне редко встречаются случаи первичной диффузной гиперплазии паращитовидных желез (нередко речь идет о гиперплазии добавочных желез, расположенных в средостении, что значительно затрудняет топическую диагностику). Типичные аденомы развиваются преимущественно у пожилых людей, чаще всего у женщин в период менопаузы. Редкие случаи диффузной гиперплазии характерны для молодого возраста и, как правило, сочетаются с другими заболеваниями эндокринной системы. Рак паращитовидной железы нередко развивается после облучения головы и шеи.
Вторичный гиперпаратиреоз – синдром повышенной концентрации гормона околощитовидных желез в крови, который развивается при первично здоровых паращитовидных железах вследствие сниженного уровня кальция, вызванного другими заболеваниями. Таким образом, в ответ на недостаток кальция в крови происходит выброс гормонов околощитовидных желез, вызывающих гиперкальциемию – это нормальная регуляция по принципу обратной связи. Однако в случаях, когда речь идет о тяжелых хронических заболеваниях, ведущих к резкому и длительному снижению уровня кальция в крови, со временем может развиться серьезная патология – вторичный гиперпаратиреоз. Чаще всего причинами вторичного гиперпаратиреоза становится тяжелая патология почек и синдром мальабсорбции (нарушение всасывания питательных веществ в желудочно-кишечном тракте) – соответственно выделяют почечную и интестинальную (кишечную) формы вторичного гиперпаратиреоза. У больных, находящихся на гемодиализе (аппарат «искусственная почка»), синдром вторичного гиперпаратиреоза развивается в 50-70% случаев. У пациентов, перенесших резекцию желудка, уровень паратгормона повышается в 30% случаев. Развитие вторичного гиперпаратиреоза при хронической почечной недостаточности связано с нарушением синтеза активного витамина Д в паренхиме почек, что приводит к нарушению усвоения кальция, и к гипокальциемии. Гипокальциемия при интестинальных формах вторичного гиперпаратиреоза связана с нарушением всасывания витамина Д и кальция в желудочно-кишечном тракте. Клинические проявления первичного гиперпаратиреоза.
У большинства пациентов первичный гиперпаратиреоз протекает бессимптомно и диагноз устанавливается при обследовании по поводу гиперкальциемии.
Симптомы вторичного гиперпаратиреоза
Для первичного гиперпаратиреоза характерны такие лабораторные симптомы, как:
повышенный уровень кальция в крови;
сниженный уровень фосфатов в плазме крови;
повышенное выделение кальция с мочой;
повышенное выделение фосфатов с мочой.
При двукратном определении гиперкальциемии ставят предварительный диагноз первичного гиперпаратиреоза, и измеряют уровень паратгормона в плазме. Если повышенный уровень паратгормона подтверждает диагноз гиперпаратиреоза, проводят топическую диагностику. Для этого используют ультразвуковое исследование (УЗИ), компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ) области головы и шеи. Дополнительно проводят диагностику осложнений гиперпаратиреоза (остеопороз, поражения почек).
Определение уровня паратгормона показано при любой патологии почек, сопровождающейся снижением скорости клубочковой фильтрации до 60% и ниже. Топическую диагностику и диагностику осложнений проводят по тем же правилам, что и при первичном виде болезни.
Практика показала, что единственным действенным методом лечения первичного гиперпаратиреоза является хирургический. Однако начальные стадии гиперпаратиреоза чаще всего протекают без выраженных симптомов, причем доклинический период заболевания составляет 10 лет и более. Учитывая солидный возраст большинства пациентов (чаще всего патология развивается у пожилых мужчин и женщин в период менопаузы), обращают внимание на показания к проведению операции, которые разделяют на абсолютные и относительные. Абсолютными показаниями к хирургическому лечению:
уровень кальция в крови более 3 ммоль/л;
эпизоды гиперкальциемии в прошлом; выраженные нарушения функции почек;
камни в верхних мочевыводящих путях (даже если нет симптомов мочекаменной болезни); выделение кальция с мочой более 10 ммоль в сутки;
Относительные показания к оперативному лечению:
тяжелые сопутствующие заболевания;
сложность динамического наблюдения;
молодой возраст (до 50 лет);
Медикаментозное лечение вторичного гиперпаратиреоза состоит в назначении препаратов витамина Д, а при тенденции к гипокальциемии – в сочетании с препаратами кальция (до 1 г/день). Показанием к субтотальной паратиреоидэктомии является несостоятельность проводимого консервативного лечения. К оперативному вмешательству прибегают при повышении уровня паратгормона в плазме крови в три и более раз, а также при гиперкальциемии в 2.6 ммоль/л и более.
Прогноз первичного гиперпаратиреоза благоприятный, при своевременной диагностике и адекватном лечении. Что касается прогноза при вторичном гиперпаратиреозе, то он зависит от течения основного заболевания, а также от своевременной профилактики органных изменений.
Гиперпаратиреоз. Заболевание (пара)щитовидных желез.
Эта тема стала вызывать живой интерес среди врачей разных специальностей. Прежде всего потому, что гиперпаратиреоз может быть в основе таких распространённых патологий, как мочекаменная болезнь, желчнокаменная болезнь, гипертоническая болезнь, язвенная болезнь желудка. Особенно, если эти 4 патологии присутствуют одновременно. Есть еще 5 патология, часто сопровождающая этот квартет – остеопороз, но он может быть не виден, пока не будет поведено исследование костей методом рентгена или рентгеновской денситометрии.
Гиперпаратиреоз (ГПТ) – синдром, обусловленный повышенной/патологической продукцией паратгормона – основного гормона, регулирующего кальций-фосфорный обмен в организме и обмен витамина Д.
ГПТ занимает 3 место по распространённости среди эндокринных заболеваний после сахарного диабета 1 и 2 типа, диффузно-токсического зоба. Чаще встречается у женщин. Сейчас ГПТ стал лучше диагностироваться (во-первых, про него знают, во-вторых, усовершенствовались методики его диагностики).
Ещё раз повторюсь, основные появления ГПТ:
или сочетание трех из данных патологий, особенно с началом в молодом возрасте, может являться поводом для диагностики ГПТ.
Коралловидные камни почек – самостоятельная причина для диагностики ГТП.
По статистике 27% пациентов с АГ имеют бессимптомное течение гиперпаратиреоза.
Кроме того, рак молочной железы и простаты, могут провоцироваться гиперпаратиреозом.
Другие проявления гиперпаратиреоза встречаются в различной степени выраженности у разных пациентов:
NB!Сейчас участились случаи сочетания гиперпаратиреоза и диффузно-узлового зоба, поэтому все! больные с узловыми образованиями должны быть обследованы на уровень паратгормона в крови, кальций общий, ионизированный, фосфор.
Синдром других заболеваний – вторичный гиперпаратиреоз,
Третичный гиперпаратиреоз (чаще вследствие почечной недостаточности уже на гемодиализе!). Это формирование аденомы паращитовидных желез при длительно существующем вторичном гиперпаратиреозе.
Из лабораторных анализов обращает на себя внимание различие в концентрации кальция/фосфора при разных формах ГПТ.
При гиперпаратиреозе может наблюдаться дислипидемия, то есть атеросклероз! (повышение ЛПОНП-липопротеидов очень низкой плотности – «плохих жиров», повышен коэффициент атерогенности), что устраняется после оперативного вмешательства.
Итак, диагностика ГПТ включает:
Медикаментозные тесты диагностики.
Показания к оперативному вмешательству:
Противопоказания к операции – ХПН (хроническая почечная недостаточность).
Мимпара используется только при вторичном и третичной ГПТ!
Данных для использования при первичном гиперпаратиреозе нет.
При первичном гиперпаратиреозе (до операции), под контролем уровня кальция крови;
дополнительная жидкость( 2-2.5-3 л/сут)+лечение бисфосфонатами.
Гиперпаратироез, если он вызван нехваткой витамина Д и кальция, может быть пролечен медикаментозно, и понятно какими препаратами – витамина Д и кальция. Витамин Д используется в больших дозах – 40000 единиц еженедельно первые 8 недель, потом по 20000 в неделю под контролем биохимии крови.
Публикации в СМИ
Гиперпаратиреоз
По поводу лечения данного заболевания Вы можете обратиться в Хирургическое отделение №2 Клиники факультетской хирургии им. Н.Н. Бурденко
Гиперпаратиреоз — заболевание эндокринной системы, обусловленное избыточной секрецией ПТГ и характеризующееся выраженным нарушением обмена кальция и фосфора. Различают первичный, вторичный и третичный гиперпаратиреоз • Первичный. Гиперфункция паращитовидных желёз вследствие их гиперплазии или новообразования. Две трети случаев первичного гиперпаратиреоза возникают у женщин в постменопаузе • Вторичный развивается компенсаторно и обычно обнаруживается при ХПН в условиях недостаточности витамина D и длительной гиперфосфатемии или синдроме мальабсорбции в условиях хронической гипокальциемии • Третичный обусловлен развивающейся аденомой паращитовидных желёз на фоне длительно существующего вторичного гиперпаратиреоза • Псевдогиперпаратиреоз (эктопированный гиперпаратиреоз) наблюдают при злокачественных опухолях различной локализации (бронхогенный рак, рак молочной железы и др.); связан со способностью некоторых злокачественных опухолей секретировать ПТГ.
Статистические данные. 1 случай на 1000 населения (первичный гиперпаратиреоз). Преобладающий возраст: 20–50 лет. Преобладающий пол — женский (2,5:1).
Генетические аспекты • Семейный первичный гиперпаратиреоидизм с множественными оссифицирующими фибромами челюсти (*145001, Â ) • Семейный первичный гиперпаратиреоидизм (*145000, Â ) вследствие гиперплазии главных клеток паращитовидных желёз • Врождённый первичный гиперпаратиреоз с гиперкальциурией (239199, r ). Клинически: нефрокальциноз, почечный канальцевый ацидоз, задержка развития, тошнота. Лабораторно: повышенный уровень ПТГ, гиперкальциемия, гиперкальциурия • Врождённый семейный гиперпаратиреоз (#239200, r или Â ) — заболевание вызвано гомозиготностью по мутантному гену кальциевого рецептора паращитовидных желёз, который в гетерозиготном состоянии вызывает семейную гипокальциурическую гиперкальциемию (145980). Клинически: врождённый первичный гиперпаратиреоз, задержка развития, сниженный аппетит, запоры, жажда, гепатомегалия, спленомегалия, полиурия, почечный кальциноз, артериальная гипотензия, множественные переломы, аномалии метафизов, остеопороз, узкая грудь, одышка, анемия. Лабораторно: гиперкальциемия, гипофосфатемия, гиперкальциурия, гиперфосфатурия, аминоацидурия, повышенный уровень паратгормона в сыворотке крови, гиперплазия клеток паращитовидных желёз.
Факторы риска • Возраст старше 50 лет • Женский пол • Ионизирующее излучение.
Этиология и патогенез • Первичный гиперпаратиреоз •• Одиночная аденома паращитовидной железы — 80–90% случаев заболевания; гиперплазия всех четырёх желёз вызывает 10–20% случаев первичного гиперпаратиреоза. Рак паращитовидной железы возникает редко •• ПТГ повышает уровень кальция в крови вследствие стимуляции образования витамина D и превращения его в кальцитриол (важен для всасывания кальция в ЖКТ), увеличения реабсорбции кальция почечными канальцами, снижения реабсорбции фосфата почечными канальцами и мобилизации кальция из костей •• Повышенный уровень циркулирующих ионов кальция ингибирует синтез ПТГ. Считают, что аденома паращитовидной железы способна функционировать автономно, вырабатывая несмотря на высокий уровень кальция сыворотки избыточное количество ПТГ и приводя к первичному гиперпаратиреозу • Вторичный гиперпаратиреоз •• Наиболее часто наблюдают при ХПН с развитием адаптационной гиперплазии и гиперфункции паращитовидных желёз вследствие длительной гипокальциемии. Другие причины: рахит, синдром Фанкони, синдром мальабсорбции •• Нарушение продукции кальцитриола в почках вследствие недостаточности витамина D приводит к нарушению всасывания кальция в ЖКТ и гипокальциемии •• Повреждение почечной паренхимы приводит к гиперфосфатемии •• Резистентность костной и почечной тканей к ПТГ.
Клиническая картина зависит от концентрации кальция в сыворотке крови. Заболевание обычно проявляется в виде лёгкой бессимптомной гиперкальциемии, хотя иногда наблюдают больных с классическими признаками далеко зашедшего поражения почек и костей. При содержании кальция, превышающем 11–12 мг%, появляются неврологические и желудочно-кишечные симптомы. При содержании 14–20 мг% развивается гиперпаратиреоидный гиперкальциемический криз, проявляющийся неукротимой рвотой, жаждой, болями в мышцах и суставах, симптомами острого живота, повышением температуры тела до 40 °C и нарушением сознания. Летальность — 50–60%. Проявления собственно гиперпаратиреоза: • Почечные •• Гиперкальциурия и камни мочевых путей •• Хроническая гиперкальциемия приводит к отложению солей кальция в паренхиме почек (нефрокальциноз), возникает почечная недостаточность •• Полиурия и жажда вследствие гиперкальциурии с повреждением эпителия почечных канальцев и снижением чувствительности рецепторов почечных канальцев к АДГ • Скелетные. Избыток ПТГ повышает резорбцию кости остеокластами и приводит к нарушению метаболизма костей (паратиреоидная остеодистрофия, или болезнь фон Реклингхаузена) • Желудочно-кишечные •• Анорексия •• Похудание •• Запоры •• Тошнота •• Рвота •• Боли в животе •• Часто наблюдают язвенную болезнь и панкреатит • Неврологические и психические •• Эмоциональная лабильность •• Нарушения интеллекта •• Быстрая утомляемость •• Мышечная слабость • Сердечно-сосудистые •• Артериальная гипертензия •• Укорочение интервала Q–T • Суставные и околосуставные •• Артралгия •• Подагра •• Псевдоподагра • Офтальмологические •• Кератопатия •• Конъюнктивит вследствие отложения кальция в конъюнктиве • Кожные — зуд.
Сопутствующая патология. Аденоматоз полиэндокринный семейный.
Возрастные особенности. У пожилых более вероятно наличие вторичного гиперпаратиреоза.
Дифференциальная диагностика • Опухоли (см. Гиперкальциемия при злокачественных опухолях) • Cаркоидоз вызывает гиперкальциемию вследствие выработки гранулематозной тканью кальцитриола. При отсутствии повышенного содержания ПТГ и признаков саркоидоза рекомендуют терапию ex juvantibus. В большинстве случаев саркоидоза наблюдают снижение уровня сывороточного кальция в течение 1 нед после назначения ГК (например, 40 мг преднизолона ежедневно), но при первичном гиперпаратиреозе этого не отмечают • Семейная гипокальциурическая гиперкальциемия (*145980, 3q21–q24, мутация генов HHC1, FHH, Â ). Гиперкальциемия лёгкой или умеренной степени, осложнения (мочевые камни и почечная недостаточность) наблюдают редко •• Уровень ПТГ в норме или слегка повышен, возможна гиперплазия паращитовидных желёз, но субтотальная паратиреоидэктомия не приводит к уменьшению гиперкальциемии •• Ключ к диагностике — семейный характер заболевания и низкая экскреция кальция с мочой •• Из-за неэффективности оперативного вмешательства данное состояние следует исключить у больных с первичным гиперпаратиреозом • Гипервитаминоз D • Молочно-щелочной синдром обусловлен потреблением больших количеств кальция и всасывающихся щёлочей; характеризуется гиперкальциемией, системным алкалозом и поражением почек вследствие нефрокальциноза. Риск возникновения этого синдрома повышается при ежедневном употреблении более 5 г карбоната кальция (или 2 г в пересчёте на кальций), что в 2 раза превышает дозу, рекомендуемую для предупреждения или лечения остеопороза • Другие причины гиперкальциемии •• Гипертиреоз вызывает гиперкальциемию вследствие усиления метаболизма костной ткани •• Тиазидные диуретики уменьшают экскрецию кальция с мочой, но редко вызывают гиперкальциемию; больным гиперпаратиреозом их не назначают •• Длительная иммобилизация может привести к гиперкальциемии вследствие резорбции кости. Проблема особенно часто возникает у детей, прикованных к постели в течение длительного времени (например, в случае наложения корсета при лечении множественных переломов) •• Деформирующий остеит •• Выздоровление после ОПН, обусловленной некрозом скелетных мышц, часто сопровождается гиперкальциемией. В течение первых 2–3 дней после повреждения мышц из-за разрушения миоцитов происходит местное отложение кальция и фосфатов. При нормализации функции почек кальций и фосфаты выходят из участков повреждения мышц и поступают в кровеносное русло, вызывая гиперкальциемию. Это нарушение обычно возникает спустя 2–3 нед после острого повреждения мышц.
Влияние ЛС. Препараты лития, тиазидные диуретики или эргокальциферол могут повышать содержание сывороточного кальция.
Специальные исследования • УЗИ, КТ, МРТ и изотопное сканирование — неинвазивные методы, выявляющие аденомы паращитовидных желёз в 60–80% случаев • Селективная венозная катетеризация — производят забор образцов крови из вен, дренирующих различные области шеи и средостения. Значительное повышение концентрации ПТГ позволяет определить локализацию аденомы. Процедуру проводят больным перед повторной операцией после безуспешной ревизии области шеи.
ЛЕЧЕНИЕ
Тактика ведения. У больных старше 50 лет без клинических симптомов и с уровнем кальция сыворотки не выше 11,4–12 мг% заболевание часто не прогрессирует в течение 10 лет и более. Больные находятся под наблюдением, оперативное лечение рекомендуют при повышении уровня кальция, развитии у больного поражения почек, скелета или других проявлений, характерных для тяжёлого течения заболевания.
Хирургическое лечение — единственно радикальный и эффективный способ.
• Предоперационная подготовка •• Эргокальциферол за 2–3 дня до операции •• При обезвоживании организма — интенсивная регидратация •• Санация мочевых путей • Анестезия — общее обезболивание • Интраоперационная тактика •• В большинстве случаев обнаруживают одиночную аденому, подлежащую удалению •• Удаляют три железы и часть четвёртой •• Удаляют всю ткань паращитовидных желёз с пересадкой части ткани в мышцы предплечья •• Примерно в 10% случаев при первичных ревизиях области шеи не удаётся выявить изменённую ткань паращитовидной железы
• Послеоперационный период •• Обычно протекает сравнительно легко •• Больные выздоравливают в течение нескольких недель.
• Послеоперационные осложнения •• Повреждение возвратного нерва •• Тетания •• ОПН •• Острый панкреатит •• Транзиторная гипокальциемия •• Синдром «голодных костей».
Консервативное лечение показано при наличии противопоказаний к хирургическому лечению, отказе больного от операции или её безуспешности • Повышенное потребление жидкости и физическая активность способствуют снижению уровня кальция в сыворотке крови • Фосфаты в дозах 1–2 г в день перорально. Основное осложнение — внекостная кальцификация (возникает очень редко) • Эстрогены (заместительная терапия в постменопаузальном периоде) снижают умеренно повышенные уровни сывороточного кальция за счёт уменьшения резорбции костей.
Неотложная терапия гиперпаратиреоидного гиперкальциемического криза.
• Форсированный диурез (до 4 л 0,9% р-ра натрия хлорида в/в в сочетании введением фуросемида в/в).
• Бифосфонаты (памидроновая и этидроновая кислоты) вызывают снижение уровня кальция сыворотки крови в течение 1–7 дней •• Памидроновая кислота 60–90 мг в/в 1 р/сут; при необходимости введение повторяют через 7 дней •• Этидроновая кислота 7,5 мг/кг в/в в течение 4 ч 1 р/сут в течение 3–7 дней.
• Нитрат галлия 200 мг/м 2 /сут в виде длительной инфузии в течение 5 дней. Применение ограничивает потенциальная нефротоксичность.
• Кальцитонин 4 ЕД/кг в/м или п/к каждые 12 ч (действует быстрее, более кратковременно, слабее, чем пликамицин, нитрат галлия и памидроновая кислота, однако менее токсичен).
• ГК не влияют на уровень кальция сыворотки больных с гиперпаратиреозом.
Течение и прогноз • Прогноз исключительно благоприятный при первичном гиперпаратиреозе после проведения хирургического лечения • Прогноз не очень благоприятный при вторичном и третичном гиперпаратиреозе (определяется функциональным состоянием почек).
МКБ-10 • E21 Гиперпаратиреоз и другие нарушения паращитовидной [околощитовидной] железы
Код вставки на сайт
Гиперпаратиреоз
По поводу лечения данного заболевания Вы можете обратиться в Хирургическое отделение №2 Клиники факультетской хирургии им. Н.Н. Бурденко
Гиперпаратиреоз — заболевание эндокринной системы, обусловленное избыточной секрецией ПТГ и характеризующееся выраженным нарушением обмена кальция и фосфора. Различают первичный, вторичный и третичный гиперпаратиреоз • Первичный. Гиперфункция паращитовидных желёз вследствие их гиперплазии или новообразования. Две трети случаев первичного гиперпаратиреоза возникают у женщин в постменопаузе • Вторичный развивается компенсаторно и обычно обнаруживается при ХПН в условиях недостаточности витамина D и длительной гиперфосфатемии или синдроме мальабсорбции в условиях хронической гипокальциемии • Третичный обусловлен развивающейся аденомой паращитовидных желёз на фоне длительно существующего вторичного гиперпаратиреоза • Псевдогиперпаратиреоз (эктопированный гиперпаратиреоз) наблюдают при злокачественных опухолях различной локализации (бронхогенный рак, рак молочной железы и др.); связан со способностью некоторых злокачественных опухолей секретировать ПТГ.
Статистические данные. 1 случай на 1000 населения (первичный гиперпаратиреоз). Преобладающий возраст: 20–50 лет. Преобладающий пол — женский (2,5:1).
Генетические аспекты • Семейный первичный гиперпаратиреоидизм с множественными оссифицирующими фибромами челюсти (*145001, Â ) • Семейный первичный гиперпаратиреоидизм (*145000, Â ) вследствие гиперплазии главных клеток паращитовидных желёз • Врождённый первичный гиперпаратиреоз с гиперкальциурией (239199, r ). Клинически: нефрокальциноз, почечный канальцевый ацидоз, задержка развития, тошнота. Лабораторно: повышенный уровень ПТГ, гиперкальциемия, гиперкальциурия • Врождённый семейный гиперпаратиреоз (#239200, r или Â ) — заболевание вызвано гомозиготностью по мутантному гену кальциевого рецептора паращитовидных желёз, который в гетерозиготном состоянии вызывает семейную гипокальциурическую гиперкальциемию (145980). Клинически: врождённый первичный гиперпаратиреоз, задержка развития, сниженный аппетит, запоры, жажда, гепатомегалия, спленомегалия, полиурия, почечный кальциноз, артериальная гипотензия, множественные переломы, аномалии метафизов, остеопороз, узкая грудь, одышка, анемия. Лабораторно: гиперкальциемия, гипофосфатемия, гиперкальциурия, гиперфосфатурия, аминоацидурия, повышенный уровень паратгормона в сыворотке крови, гиперплазия клеток паращитовидных желёз.
Факторы риска • Возраст старше 50 лет • Женский пол • Ионизирующее излучение.
Этиология и патогенез • Первичный гиперпаратиреоз •• Одиночная аденома паращитовидной железы — 80–90% случаев заболевания; гиперплазия всех четырёх желёз вызывает 10–20% случаев первичного гиперпаратиреоза. Рак паращитовидной железы возникает редко •• ПТГ повышает уровень кальция в крови вследствие стимуляции образования витамина D и превращения его в кальцитриол (важен для всасывания кальция в ЖКТ), увеличения реабсорбции кальция почечными канальцами, снижения реабсорбции фосфата почечными канальцами и мобилизации кальция из костей •• Повышенный уровень циркулирующих ионов кальция ингибирует синтез ПТГ. Считают, что аденома паращитовидной железы способна функционировать автономно, вырабатывая несмотря на высокий уровень кальция сыворотки избыточное количество ПТГ и приводя к первичному гиперпаратиреозу • Вторичный гиперпаратиреоз •• Наиболее часто наблюдают при ХПН с развитием адаптационной гиперплазии и гиперфункции паращитовидных желёз вследствие длительной гипокальциемии. Другие причины: рахит, синдром Фанкони, синдром мальабсорбции •• Нарушение продукции кальцитриола в почках вследствие недостаточности витамина D приводит к нарушению всасывания кальция в ЖКТ и гипокальциемии •• Повреждение почечной паренхимы приводит к гиперфосфатемии •• Резистентность костной и почечной тканей к ПТГ.
Клиническая картина зависит от концентрации кальция в сыворотке крови. Заболевание обычно проявляется в виде лёгкой бессимптомной гиперкальциемии, хотя иногда наблюдают больных с классическими признаками далеко зашедшего поражения почек и костей. При содержании кальция, превышающем 11–12 мг%, появляются неврологические и желудочно-кишечные симптомы. При содержании 14–20 мг% развивается гиперпаратиреоидный гиперкальциемический криз, проявляющийся неукротимой рвотой, жаждой, болями в мышцах и суставах, симптомами острого живота, повышением температуры тела до 40 °C и нарушением сознания. Летальность — 50–60%. Проявления собственно гиперпаратиреоза: • Почечные •• Гиперкальциурия и камни мочевых путей •• Хроническая гиперкальциемия приводит к отложению солей кальция в паренхиме почек (нефрокальциноз), возникает почечная недостаточность •• Полиурия и жажда вследствие гиперкальциурии с повреждением эпителия почечных канальцев и снижением чувствительности рецепторов почечных канальцев к АДГ • Скелетные. Избыток ПТГ повышает резорбцию кости остеокластами и приводит к нарушению метаболизма костей (паратиреоидная остеодистрофия, или болезнь фон Реклингхаузена) • Желудочно-кишечные •• Анорексия •• Похудание •• Запоры •• Тошнота •• Рвота •• Боли в животе •• Часто наблюдают язвенную болезнь и панкреатит • Неврологические и психические •• Эмоциональная лабильность •• Нарушения интеллекта •• Быстрая утомляемость •• Мышечная слабость • Сердечно-сосудистые •• Артериальная гипертензия •• Укорочение интервала Q–T • Суставные и околосуставные •• Артралгия •• Подагра •• Псевдоподагра • Офтальмологические •• Кератопатия •• Конъюнктивит вследствие отложения кальция в конъюнктиве • Кожные — зуд.
Сопутствующая патология. Аденоматоз полиэндокринный семейный.
Возрастные особенности. У пожилых более вероятно наличие вторичного гиперпаратиреоза.
Дифференциальная диагностика • Опухоли (см. Гиперкальциемия при злокачественных опухолях) • Cаркоидоз вызывает гиперкальциемию вследствие выработки гранулематозной тканью кальцитриола. При отсутствии повышенного содержания ПТГ и признаков саркоидоза рекомендуют терапию ex juvantibus. В большинстве случаев саркоидоза наблюдают снижение уровня сывороточного кальция в течение 1 нед после назначения ГК (например, 40 мг преднизолона ежедневно), но при первичном гиперпаратиреозе этого не отмечают • Семейная гипокальциурическая гиперкальциемия (*145980, 3q21–q24, мутация генов HHC1, FHH, Â ). Гиперкальциемия лёгкой или умеренной степени, осложнения (мочевые камни и почечная недостаточность) наблюдают редко •• Уровень ПТГ в норме или слегка повышен, возможна гиперплазия паращитовидных желёз, но субтотальная паратиреоидэктомия не приводит к уменьшению гиперкальциемии •• Ключ к диагностике — семейный характер заболевания и низкая экскреция кальция с мочой •• Из-за неэффективности оперативного вмешательства данное состояние следует исключить у больных с первичным гиперпаратиреозом • Гипервитаминоз D • Молочно-щелочной синдром обусловлен потреблением больших количеств кальция и всасывающихся щёлочей; характеризуется гиперкальциемией, системным алкалозом и поражением почек вследствие нефрокальциноза. Риск возникновения этого синдрома повышается при ежедневном употреблении более 5 г карбоната кальция (или 2 г в пересчёте на кальций), что в 2 раза превышает дозу, рекомендуемую для предупреждения или лечения остеопороза • Другие причины гиперкальциемии •• Гипертиреоз вызывает гиперкальциемию вследствие усиления метаболизма костной ткани •• Тиазидные диуретики уменьшают экскрецию кальция с мочой, но редко вызывают гиперкальциемию; больным гиперпаратиреозом их не назначают •• Длительная иммобилизация может привести к гиперкальциемии вследствие резорбции кости. Проблема особенно часто возникает у детей, прикованных к постели в течение длительного времени (например, в случае наложения корсета при лечении множественных переломов) •• Деформирующий остеит •• Выздоровление после ОПН, обусловленной некрозом скелетных мышц, часто сопровождается гиперкальциемией. В течение первых 2–3 дней после повреждения мышц из-за разрушения миоцитов происходит местное отложение кальция и фосфатов. При нормализации функции почек кальций и фосфаты выходят из участков повреждения мышц и поступают в кровеносное русло, вызывая гиперкальциемию. Это нарушение обычно возникает спустя 2–3 нед после острого повреждения мышц.
Влияние ЛС. Препараты лития, тиазидные диуретики или эргокальциферол могут повышать содержание сывороточного кальция.
Специальные исследования • УЗИ, КТ, МРТ и изотопное сканирование — неинвазивные методы, выявляющие аденомы паращитовидных желёз в 60–80% случаев • Селективная венозная катетеризация — производят забор образцов крови из вен, дренирующих различные области шеи и средостения. Значительное повышение концентрации ПТГ позволяет определить локализацию аденомы. Процедуру проводят больным перед повторной операцией после безуспешной ревизии области шеи.
ЛЕЧЕНИЕ
Тактика ведения. У больных старше 50 лет без клинических симптомов и с уровнем кальция сыворотки не выше 11,4–12 мг% заболевание часто не прогрессирует в течение 10 лет и более. Больные находятся под наблюдением, оперативное лечение рекомендуют при повышении уровня кальция, развитии у больного поражения почек, скелета или других проявлений, характерных для тяжёлого течения заболевания.
Хирургическое лечение — единственно радикальный и эффективный способ.
• Предоперационная подготовка •• Эргокальциферол за 2–3 дня до операции •• При обезвоживании организма — интенсивная регидратация •• Санация мочевых путей • Анестезия — общее обезболивание • Интраоперационная тактика •• В большинстве случаев обнаруживают одиночную аденому, подлежащую удалению •• Удаляют три железы и часть четвёртой •• Удаляют всю ткань паращитовидных желёз с пересадкой части ткани в мышцы предплечья •• Примерно в 10% случаев при первичных ревизиях области шеи не удаётся выявить изменённую ткань паращитовидной железы
• Послеоперационный период •• Обычно протекает сравнительно легко •• Больные выздоравливают в течение нескольких недель.
• Послеоперационные осложнения •• Повреждение возвратного нерва •• Тетания •• ОПН •• Острый панкреатит •• Транзиторная гипокальциемия •• Синдром «голодных костей».
Консервативное лечение показано при наличии противопоказаний к хирургическому лечению, отказе больного от операции или её безуспешности • Повышенное потребление жидкости и физическая активность способствуют снижению уровня кальция в сыворотке крови • Фосфаты в дозах 1–2 г в день перорально. Основное осложнение — внекостная кальцификация (возникает очень редко) • Эстрогены (заместительная терапия в постменопаузальном периоде) снижают умеренно повышенные уровни сывороточного кальция за счёт уменьшения резорбции костей.
Неотложная терапия гиперпаратиреоидного гиперкальциемического криза.
• Форсированный диурез (до 4 л 0,9% р-ра натрия хлорида в/в в сочетании введением фуросемида в/в).
• Бифосфонаты (памидроновая и этидроновая кислоты) вызывают снижение уровня кальция сыворотки крови в течение 1–7 дней •• Памидроновая кислота 60–90 мг в/в 1 р/сут; при необходимости введение повторяют через 7 дней •• Этидроновая кислота 7,5 мг/кг в/в в течение 4 ч 1 р/сут в течение 3–7 дней.
• Нитрат галлия 200 мг/м 2 /сут в виде длительной инфузии в течение 5 дней. Применение ограничивает потенциальная нефротоксичность.
• Кальцитонин 4 ЕД/кг в/м или п/к каждые 12 ч (действует быстрее, более кратковременно, слабее, чем пликамицин, нитрат галлия и памидроновая кислота, однако менее токсичен).
• ГК не влияют на уровень кальция сыворотки больных с гиперпаратиреозом.
Течение и прогноз • Прогноз исключительно благоприятный при первичном гиперпаратиреозе после проведения хирургического лечения • Прогноз не очень благоприятный при вторичном и третичном гиперпаратиреозе (определяется функциональным состоянием почек).
МКБ-10 • E21 Гиперпаратиреоз и другие нарушения паращитовидной [околощитовидной] железы