Кровоток в опухоли что значит
Чем отличается доброкачественная опухоль от злокачественной
В медицине понятие доброкачественности означает лёгкое течение болезни, хорошие результаты лечения и неопасность для жизни. Под злокачественным процессом подразумевают разрушительное течение, сложность терапии, высокий риск смертности.
Для опухолей такое разделение условно. Тем не менее пациентам и врачам крайне важно определить вид опухоли. От этого зависят тактика лечения и прогноз.
Характеристика доброкачественных и злокачественных опухолей
Существуют чёткие критерии:
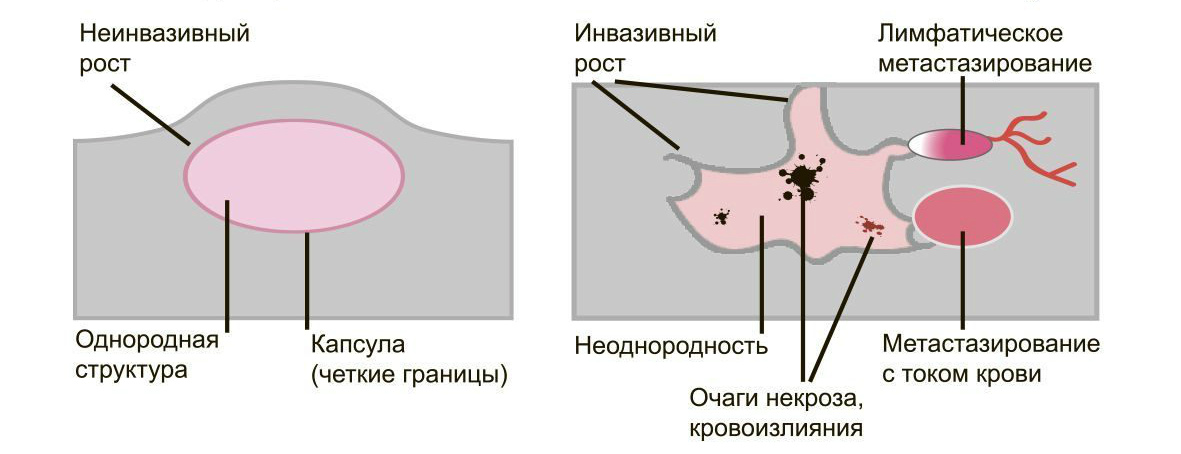
Доброкачественные опухоли чётко отграничены от здоровых тканей, часто имеют капсулу. Рак прорастает окружающие ткани, внедряется в сосуды, его контуры более аморфны.
Большинство доброкачественных опухолей могут расти годами, не проявляя симптомов. Карциномы растут быстро, нарушая функции органов и отравляя организм. Рост сопровождается утомляемостью, слабостью, потерей веса, болью.
Доброкачественные образования “сидят” на одном месте, постепенно растут и раздвигают здоровые ткани, подвижны при прощупывании. Раковые клетки слабо скреплены друг с другом, легко отделяются и разносятся лимфой и кровью по организму. Они оседают в лимфоузлах, костях, внутренних органах, образуя новые опухолевые очаги — метастазы. При пальпации узел спаян с тканями и не сдвигается.
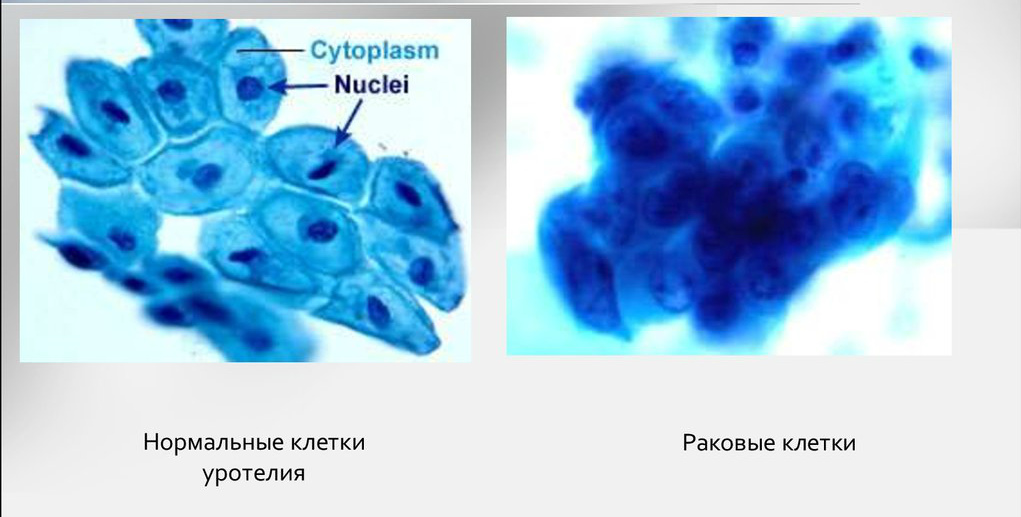
Много информации даёт биопсия. Исследование показывает, что доброкачественные клетки похожи на здоровые, их структура более чёткая. Структура злокачественных клеток сильно изменена из-за выраженных мутаций. Чем меньше клетки напоминают ткань, из которой выросли, тем хуже прогноз для лечения и жизни.
Доброкачественную опухоль, такую как аденома простаты, можно удалить и добиться полного излечения. Если возникнет рецидив, он будет на том же месте, где нашли первичный очаг. Злокачественные образования трудно удалить полностью. Даже одна оставшаяся клетка даст новую опухоль либо на старом месте, либо там, куда она попала по сосудам. Выживаемость больных существенно ниже.
Общие свойства доброкачественных и злокачественных опухолей
Есть моменты, объединяющие оба вида новообразований:
Тяжесть симптомов зависит не только от степени сдавления тканей опухолью, но и от неспособности новообразования выполнять функцию здоровых клеток.
Виды опухолей
Различия не всегда очевидны. Нужна тщательная диагностика для поиска атипичных клеток.
Может ли доброкачественная опухоль стать злокачественной
Любая опухоль способна к малигнизации. Миомы, липомы, фибромы редко переходят в рак. Кисты — крайне редко. Невусы, аденомы, полипы в желудке или кишечнике — очень часто. Многое зависит от условий, в которых находится опухоль, питания, экологии, уровня стресса, гормональных сбоев, наличия предраковых болезней.
В Клинике урологии имени Р. М. Фронштейна доступна современная диагностика опухолей, разработаны эффективные методики лечения. Обращайтесь на консультацию и наши специалисты вам помогут.
Трансвагинальное УЗИ и цветовая допплерография при опухолях яичников
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Целый ряд физиологических и патологических процессов, протекающих в яичниках, сопровождается увеличением их размеров: созревание фолликула, появление различных кист, наличие эндометриоза, воспалительных процессов, доброкачественных и злокачественных опухолей. В большинстве случаев больные нуждаются в оперативном лечении. Уточнение диагноза до операции необходимо для определения объема оперативного вмешательства, характера предоперационной подготовки и необходимой квалификации хирурга.
Кисты представляют самую частую объемную патологию яичников и представляют собой ретенционные образования, возникающие вследствие избыточного скопления тканевой жидкости в предшествующих полостях. Развитие кист наблюдается в основном в репродуктивном возрасте. В большинстве случаев это функциональные образования, размер которых не превышает 4-5 см. В постменопаузальном периоде кисты встречаются у 15-17% больных.
Опухоли, происходящие из поверхностного эпителия, составляют около 70% всех опухолей яичников. Среди них доброкачественные варианты (серозные и псевдомуцинозные) встречаются у 80% больных. Доброкачественные опухоли яичников (исключая гормонпродуцирующие) независимо от строения в своих клинических проявлениях имеют много общего. Ранние стадии заболевания протекают бессимптомно и даже при появлении первых симптомов больные часто не обращаются к врачу, либо врач не рекомендует оперативное лечение, предпочитая динамическое наблюдение. Злокачественные опухоли яичников выявляются в 20% всех новообразований женской половой системы.
Наиболее частой жалобой больных с опухолями яичников являются тупые, ноющие боли внизу живота, иногда в паховых областях. Острые боли бывают лишь при перекруте ножки опухоли и при кровоизлияниях в случаях разрыва капсулы. Как правило, боли не связаны с менструацией. Они возникают вследствие раздражения или воспаления серозных покровов, спазмах гладкой мускулатуры половых органов и в результате нарушения кровообращения в тех или иных органах. Второй по частоте жалобой является нарушение менструального цикла по типу дисменореи, олигоменореи или гиперполименореи.
В течение нескольких десятилетий ультразвуковая диагностика с успехом применяется для дифференциации опухолей матки и придатков. Сопоставление данных эхографии и морфологического исследования свидетельствует о высокой точности выявления опухолевидных образований яичников и определения их внутренней структуры.Однако в ряде случаев доброкачественных новообразований придатков, особенно у пациенток пре- и постменопаузального периода трансвагинальная эхография не позволяет дифференцировать характер опухолевого роста. Возможность дифференциации доброкачественных и злокачественных образований яичников с помощью цветового допплеровского картирования (ЦДК) представляет собой перспективное направление в ультразвуковой диагностике.
Основным достижением ЦДК в диагностике опухолевых процессов является визуализация и оценка кровотока новообразованных сосудов опухоли, которые имеют свои характерные особенности. Система васкуляризации опухоли представлена множеством мелких, очень тонких, аномальных по форме и расположению сосудов, хаотично разбросанных в пределах опухолевых тканей. Кровоток в этих сосудах характеризуется крайне низким сосудистым сопротивлением, высокой скоростью и разнообразным направлением. Особенности кровотока обусловлены трансформацией кровеносных сосудов в широкие капилляры или синусоиды, лишенные гладкой мускулатуры, наличием прекапиллярных дренажей и множественных артериовенозных анастомозов с очень низким сосудистым сопротивлением, которые обеспечивают высокую кинетическую энергию кровотока и широкую вариабельность его направления. В результате многочисленных исследований Дж. Фолкмана было выявлено, что описанный тип кровообращения является особенностью первично злокачественных опухолей матки и яичников, что подтверждает гипотезу о том, что все быстрорастущие злокачественные новообразования продуцируют собственные сосуды для обеспечения дальнейшего роста.
Кровоток в доброкачественных опухолях имеет иной характер. Сосуды, участвующие в васкуляризации доброкачественных образований матки и яичников, являются непосредственным продолжением терминальных ветвей маточных и яичниковых артерий. Допплерометрическими характеристиками кровотока в этих сосудах является постоянное наличие невысокого диастолического компонента, низкая его скорость и высокие значения индекса резистентности. По мнению большинства авторов периферическая, с единичными сосудами, васкуляризация опухоли должна ассоциироваться с доброкачественностью, а наличие множественных сосудов в центральной части, на перегородках и в папиллярных разрастаниях является признаком злокачественноcти.
В связи с общностью эхографических проявлений выделено два типа внутриопухолевого кровотока
Периферический внутриопухолевый кровоток со средним уровнем резистентности сосудов отмечается при различных видах кист и при серозных кистомах.
При пограничных кистомах и злокачественной трансформации яичников регистририруется неоваскуляризация: интенсивный центральный и периферический внутриопухолевый кровоток с низкими значениями индекса резистентности в новообразованных сосудах.
Пациенты с периферическим внутриопухолевым кровотоком
У больных с кистами яичников и кистомами наиболее частой жалобой являются боли внизу живота, а также в пояснице, иногда в паховых областях. Боли не были связаны с менструацией и носят тупой, ноющий характер. Нерегулярный менструальный цикл отмечается у 31,3% пациенток. Хронические воспалительные процессы матки и придатков наблюдаются у 43,8% больных.
У пациентки с параовариальной кистой на стороне опухолевидного образования визуализируется яичник.
При цветовой допплерографии регистрируются единичные цветовые сигналы от сосудов, расположенных в капсуле образования, со средним уровнем индекса резистентности (IR min = 0,57+0,09 и 0,54+0,09).
У больных с эндометриоидными кистами характерным признаком является прогрессирующий болевой синдром, особенно выраженный в предменструальный период и во время менструации. У большинства пациенток боли сопровождаются симптомами раздражения брюшины за счет микроперфорации кист и излития их содержимого в брюшную полость. Кисты располагаются сбоку и сзади от матки, из-за выраженного спаечного процесса представляли с маткой единый конгломерат. Размеры эндометриоидных кист меняются в зависимости от фазы менструального цикла и составляют 6-8 см.
При трансвагинальной эхографии отмечается одностороннее образование с толстой стенкой, имеющей двойной контур. Содержимое кисты представлено несмещаемой мелкодисперсной взвесью.
Цветовая допплерография регистририрует «бедный» периферический кровоток в сосудах новобразования со средним уровнем резистентности (IR min = 0,59+0,03).
Пациенты с неоваскуляризацией опухолевого образования
Больные с пограничными кистомами яичников жалуются на тупые, ноющие боли внизу живота. В 83,3% случаях отмечено увеличение живота в объеме. Размеры опухолей варьируют в широких пределах: 7-20 см в диаметре. Для всех опухолей отмечается характерное снижение звукопроводимости. Судить о длительности заболевания не представляется возможным, так как те или иные симптомы заболевания больные отмечают довольно продолжительное время, но не обращаются за медицинской помощью, либо врач не рекомендует оперативного лечения.
Папиллярные цистаденомы при эхографии визуализируются, как образования с четким и ровным наружным контуром, однако по внутреннему контуру имеют место множественные папиллярные образования в виде эхопозитивных пристеночных структур.
Муцинозные опухоли характеризуются многокамерностью и наличием перегородок неодинаковой толщины. Содержимое камер представлено губчатой массой повышенной эхогенности.
У больных злокачественными опухолями яичников клиническое течение заболевания на ранних стадиях заболевания характеризуется отсутствием выраженной симптоматики. В более поздних стадиях распространения процесса женщины жалуются на боли внизу живота, чувство недомогания, слабость, быструю утомляемость. В малом тазу пальпируются плотные бугристые болезненные образования с шиповидными выростами в ректовагинальную клетчатку, малоподвижные, спаянные в единый конгломерат. Рано появляющийся асцит приводит к увеличению объема живота, напряжению мышц передней брюшной стенки, одышке. Подавляющее большинство больных поступает в специализированный онкологический стационар с III и IV стадиями заболевания.
При эхографии серозных злокачественных опухолей обнаруживаются патологические образования больших размеров (13-20 см в диаметре), занимающие практически всю брюшную полость. Матка вовлекается в опухолевый конгломерат и в ряде случаев не визуализируется отдельно. Границы опухоли в большинстве случаев имеют бугристый контур и прослеживаются не на всем протяжении.
Муцинозные цистаденокарциномы характеризуются наличием множественных камер различного диаметра (1-4 см), некоторые из них заполнены мелкоячеистыми структурами средней эхогенности.
Возрастание ангиогенной активности и диффузно-высокая капиллярная плотность соответствует очагам пролиферации и малигнизации. Поэтому необходимо ориентироваться на минимальный индекс резистентности внутриопухолевых сосудов, как показатель, более точно отражающий процессы, происходящие в новообразовании.
Ультразвуковое исследование позволяет выявить наличие и определить структуру опухолевидных образований яичников практически в 100% случаев. Однако использование серой шкалы как независимого метода на сегодняшний день является нерациональным, так как не позволяет оценить характер опухолевого роста и выделить пациенток группы риска.
Цветовое допплеровское картирование позволяет предоперационно, неинвазивно оценить и дифференцировать опухоли по степени изменений их сосудистой стенки, по локализации и количеству сосудов, являясь своеобразной мерой оценки злокачественности новообразований яичников. Сопоставление данных эхографии и допплерографии приводит к реальному повышению точности диагностики опухолевидных образований яичников.
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Роль допплеровских методов в дифференциальной диагностике опухолей матки и яичников
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Введение
С внедрением в клиническую практику новых неинвазивных методов исследования, в том числе цветового допплеровского картирования (ЦДК), стало возможным более раннее выявление опухолей 6. Этот метод является простым, доступным, высокоинформативным, позволяющим провести эхографическую дифференциальную диагностику опухолей и опухолевидных образований яичников, а также различных видов онкопатологии матки 10.
A. Kurjak [11], Т. Bourne [12] одними из первых сообщили, что при проведении трансвагинальной цветовой допплерографии была обнаружена выраженная разница допплерометрических показателей в доброкачественных и злокачественных новообразованиях. Данные об информативности пороговых значений индексов при проведении дифференциального диагноза доброкачественного и злокачественного новообразования остаются противоречивыми. Одни авторы [5, 10, 11] высоко оценивают их диагностические возможности, не признавая эффективности показателей скорости, другие предлагают все делать наоборот [12]. Большая группа исследователей склоняется к тому, что только комплексное использование анамнестических данных, различных ультразвуковых методов, а также биохимических онкомаркеров и маркеров ангиогенеза приводит к реальному повышению точности диагностики [7-10, 13, 14]. Тем не менее исследование кровотока в сосудах новообразований имеет свои характерные особенности, что позволяет считать метод ЦДК важным в дифференциальной диагностике доброкачественных и злокачественных опухолей [15].
ЦДК позволяет оценить три параметра кровотока одновременно: направление, скорость и характер потока (однородность и турбулентность). Высокая разрешающая способность современных аппаратов дает возможность в режиме энергетического допплера визуализировать кровоток в мельчайших сосудах вплоть до системы микроциркуляторного русла, невидимых при сканировании в В-режиме [4, 8, 9]. Исследование характера васкуляризации опухолей внутренних половых органов допплеровскими методами открывает большую перспективу в их неинвазивной дифференциальной диагностике по степени злокачественности, а также в прогнозировании быстроты роста опухоли [9, 10, 14].
Материалы и методы
Основными клиническими проявлениями заболевания были болевой синдром у 41 (20,5%) женщины, нарушение менструальной функции у 38 (19,0%), нарушение функции соседних органов у 5 (2,5%), и бесплодие у 8 (4%) пациенток.
Результаты исследования
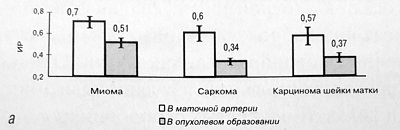
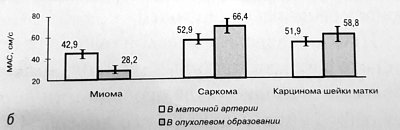
Рис. 1. Значения ИР (а) и МАС, см/с (б), в маточной артерии и внутриопухолевом образовании при миоме, саркоме и карциноме шейки матки.
Дифференциальным диагностическим критерием между саркомой и миомой матки в режиме ЦДК является визуализация нерегулярных, тонких, хаотично разбросанных сигналов от сосудов с показателями низкой резистентности как внутри, так и вокруг опухоли. Предлагается использовать пороговое значение ИР внутриопухолевого кровотока, равное 0,4, а максимальная систолическая скорость более 45 см/с.
Как и при саркоме матки у больных с раком шейки матки значения ИР в ветви маточной артерии и внутри опухоли были достоверно ниже (0,57 ± 0,14 и 0,37 ± 0,05 соответственно) как по отношению к контролю, так и к значениям, полученным при миоме матки. Скорость кровотока внутри опухоли недостоверно превышала скорость в маточной артерии (58,8 ± 8,64 против 51,9 ± 7,17 и см/с).
Сравнительная характеристика резистентности и скорости кровотока у больных с доброкачественными и злокачественными новообразованиями на уровне эндометрия представлена на рис. 2а,б. Рак эндометрия является довольно частой патологией и занимает второе место среди всех злокачественных заболеваний женских половых органов [2]. Многочисленные исследования свидетельствуют о том, что основное внимание при диагностике рака эндометрия отводится определению толщины М-эхо [6].
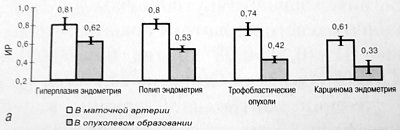
Рис. 2. Значения ИР (а) и МАС, см/с (б), в маточной артерии и внутриопухолевом образовании при гиперплазии, полипе и карциноме эндометрия, а также в трофобластических опухолях.
В менопаузе этот показатель, превышающий 5 мм, рассматривается как ведущий эхографический признак данной патологии, что требует комплексного обследования для уточнения диагноза.
Таким образом, применение допплеровских методов позволяет выявить вполне отчетливую зависимость опухолевого кровотока от клеточной пролиферации и ангиогенеза при доброкачественных и злокачественных новообразованиях матки. Однако требуется дальнейшее изучение зависимости показателей кривых скоростей кровотока от гистологического строения и степени дифференцировки опухолей.
При допплерографической оценке патологических состояний яичников имеют большое значение такие особенности нормального интраовариального кровотока в репродуктивном возрасте, как значительное повышение скорости и снижение резистентности в фазу расцвета желтого тела [8].
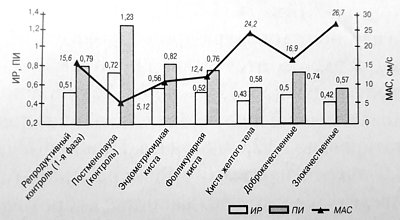
Рис. 3. Допплерометрические показатели (ИР, ПИ, МАС) внутриопухолевого кровотока в опухолевидных образованиях, доброкачественных и злокачественных опухолях яичников.
У женщин с фолликулярными кистами (15 наблюдений) визуализировался достаточно бедный сосудистый рисунок в стенках кисты, напоминающий интраовариальный кровоток в среднюю и позднюю фолликулярную фазу менструального цикла. Полученные значения MAC, ПИ и ИР составили 12,4 ± 3,67 см/с, 0,76 ± 0,07 и 0,52 ± 0,04 соответственно. Надежных эхографических дифференциальнодиагностических критериев между фолликулярными кистами и однокамерными гладкостенными цистаденомами при помощи допплеровских методов получено не было.
Значение допплерографии в дифференциации эндометриоидных кист или кист желтого тела и злокачественных новообразований яичников очевидно.
Эхографически опухоли представляли собой кистозно-солидные образования с множественными перегородками различной толщины и плотным компонентом средней или повышенной эхогенности (папиллярные разрастания по внутренней поверхности опухоли и на ее перегородках). Во всех наблюдениях образования содержали мелкодисперсную взвесь.
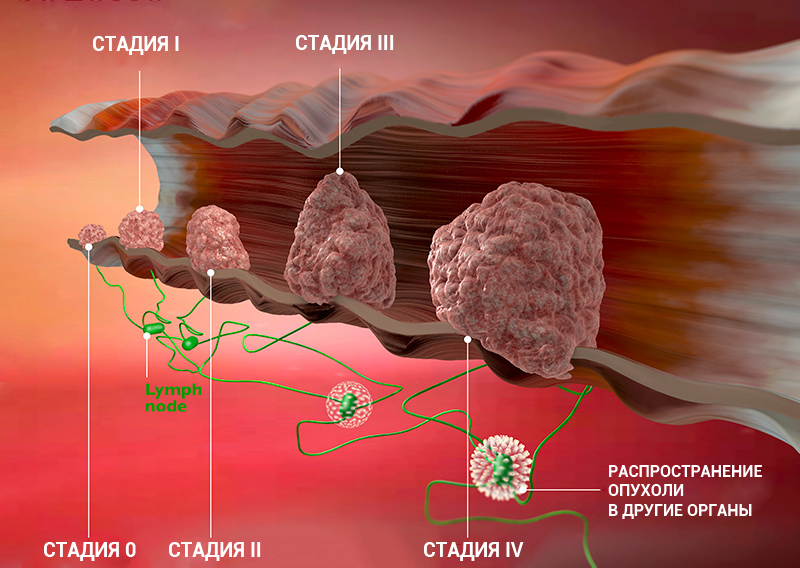
Стадии рака: классификация онкологических заболеваний
Стадия онкологического заболевания дает информацию о том, насколько велика опухоль и распространилась ли она по организму. Это помогает врачам определять прогноз пациента и план лечения.
С помощью врача-онколога, резидента Высшей школы онкологии Сергея Югая разбираемся, как врачи устанавливают стадии рака и что каждая из них означает.
На что влияет стадия онкологического заболевания?
Стадирование нужно, чтобы спрогнозировать, какие у пациента шансы на выздоровление, а также чтобы определить, какой метод лечения будет наиболее эффективен в конкретном случае, — поясняет Сергей Югай.
Все начинается с медицинского осмотра и обследований — УЗИ, КТ, МРТ, ПЭТ-КТ и других методов в зависимости от вида рака. Затем врач берет кусочек опухоли — биопсию или удаляет опухоль целиком во время операции, а после отправляет материал на гистологический анализ, чтобы поставить диагноз.
Стадии рака по TNM-классификации
Стадии онкологического процесса описывают разными способами — это зависит от вида опухоли. Один из самых распространенных способов — стадирование с помощью TNM-классификации.
Т характеризует первичную опухоль, ее размеры и вовлечение окружающих структур в опухолевый рост, например, прорастание в стенку кишки или желудка. N говорит о наличии в лимфоузлах метастазов и количестве пораженных лимфоузлов, а М — о наличии отдаленных метастазов (во внутренних органах, костях, ЦНС или лимфоузлах, которые расположены далеко от первичной опухоли), — объясняет Сергей Югай.
Индекс Т принимает значения от 0 до 4. 0 означает, что первичная опухоль не обнаружена, 1 — опухоль маленькая, а 4 — опухоль проросла в прилегающие ткани. Таким образом, чем больше цифра рядом с Т, тем ситуация сложнее. При некоторых видах рака N принимает значение 0 или 1, при других — 0, 1 или 2, а иногда — 0, 1, 2 и 3. 0 означает, что опухоль не проникла в ближайшие лимфоузлы, а 3 — что поражено множество лимфоузлов. M0 показывает, что метастазов нет, а 1 — что метастазы есть.
Онкологи выставляют стадию по TNM клинически — до операции или когда операция не планируется и патоморфологически — при изучении удаленной во время операции опухоли, — объясняет Сергей.
Клиническая стадия обозначается буквой «c», например, cT2. Патоморфологическая — буквой «p», например, pN1.
От правильной стадии зависит тактика лечения. Например, пациент — мужчина с раком желудка и стадией cT1N0M0. Это значит, что опухоль прорастает в слизистую и подслизистый слой стенки желудка. В этом случае пациенту показана операция. Если же стадия выше (cT2N1M0, например), то есть опухоль пациента прорастает в мышечный слой, и есть метастазы в лимфоузлах, то может понадобиться химиотерапия перед операцией, которая позволит улучшить результаты лечения, — добавляет Сергей.
Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
Клинические стадии (0, I, II, III, IV) тесно связаны с системой TNM. Как правило, одна клиническая стадия включает в себя несколько вариантов стадирования по TNM. Эти варианты характеризуются схожими прогнозом и подходом к лечению. Например, стадии T1N3M0, T2N3M0, T3N2M0 рака легкого объединяются в IIIВ стадию, так как при любой из этих ситуаций пациент будет иметь примерно одинаковый прогноз и тактику лечения. В этом конкретном примере необходима химиолучевая терапия, а не операция, — комментирует Сергей Югай.
Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
Сергей Югай выделяет три фактора: