Красные полосы на теле после сна
Будьте внимательны: ТОП-7 самых неочевидных признаков рака кожи
Врач-онколог Екатерина Вертиева призывает тщательно следить за здоровьем: порой опасная болезнь может «спать» годами.
По данным Всемирной организации здравоохранения, онкология является одной из основных причин смертей в мире. Только в 2020 году эксперты зафиксировали 1,2 миллиона летальных исходов от рака кожи. И с каждым годом эта цифра растет.
Рубцы
Эксперт призвала контролировать состояние кожи на постоянной основе: важно критично относиться к любым новообразованием. Так, одно из клинических проявлений онкологии — появление мелких рубцов. Они образуются вне зависимости от того, были ли на их месте раны. Просто ткани резко грубеют и меняют свой вид.
«Если вы видите, что у вас без видимых причин образовался рубец розовый с гладкой поверхностью, это повод насторожиться и обратиться к врачу», — подчеркнула Вертиева.
Жемчужины
Медик добавила, что особую опасность представляют небольшие округлые новообразования, схожие с жемчужинами. Обычно они появляются вокруг глаз, на веках, или возле крыльев носа. Сквозь узелки могут хорошо просматриваться сосуды. Это так называемая базалиома, вид онкологии, при котором происходит мутация базальных клеток кожи. Он отличается от других тем, что практически никогда не дает метастазы.
Темные пятна
Екатерина Вертиева отмечает, что при осмотре покровов не стоит игнорировать и область пальцев. Под ногтевыми пластинами запросто могут начаться опасные процессы.
«М ы должны обращать внимание на появление черной или коричневой пигментации, что может свидетельствовать как о гематоме, так и о меланоме», — заключила эксперт.
Шелушения и зуд
Мужчинам же стоит трепетно заботиться о коже головы. Особенно, если волос практически нет. Насторожить должно появление обширных очагов розовой окраски с шелушением на поверхности и кровоточащими ранами. Это может быть явным признаком начала развития актинического кератоза и, как следствие, плоскоклеточного вида рака.
Язвы
Спонтанное появления язв — такой же плохой признак, как и появление розовых рубцов. В особенности, если ранки не затягиваются даже при адекватной терапии.
« В норме дефект затягивается в течение четырех недель, если заживление сопровождается бугристостью, кровоточивостью и заживает очень плохо, это должно насторожить», — объяснила Вертиева.
Ложные укусы
Большую опасность представляют и так называемые укусоподобные элементы. Их редко замечают, списывая все на отголоски нашествия комаров или домашних блох. Но в отличие от реальных укусов насекомых эти следы не затягиваются и даже иногда могут расти. Кроме того, они никогда не сопровождаются зудом.
Розовые пятна
Дерматолог обратила внимание и на обыкновенные розовые пятна на коже разного размера и формы. Они не появляются просто так. Это — очевидный признак какого-то нарушения в организме. Если не помогает даже серьезное лечение — пора обращаться за помощью к узким специалистам.
«Если вы будете внимательно наблюдать за этими признаками, то сможете выявлять злокачественные новообразования на коже на ранних стадиях», — заключила медик.
Острая крапивница – аллергическая реакция на коже
Острая крапивница – аллергическая реакция на коже
Если у вас – без каких-либо видимых причин – на коже появились сыпь или красные выпуклые пятна, сопровождающиеся зудом, вы имеете все основания заподозрить у себя крапивницу. И обратиться к дерматологу или аллергологу: с острой крапивницей шутить не стоит. Хотя в большинстве случаев это состояние и не опасно для жизни, и крапивница не является заразной болезнью, у некоторых людей такие симптомы могут развиться в более серьезную аллергическую реакцию, требующую неотложной помощи.
Геометрия крапивницы: как распознать симптомы?
Крапивница проявляется в виде приподнятых, хорошо очерченных областей эритемы (покраснения) и отечности кожи, которая при этом очень зудит. По интенсивности зуд может варьироваться от слабого до сильного. Красные пятна на коже могут принимать любую форму: быть линейными, круглыми или овальными, дугообразными
Крапивница может появиться на любом участке тела, при этом зудящие пятна могут менять форму, мигрировать, исчезать и появляться вновь в течение коротких периодов времени. Однако распознать это состояние достаточно просто – у крапивницы есть один характерный симптом: центр пятен при надавливании бледнеет. В то же время это не значит, что крапивницу невозможно перепутать с каким-либо другим из множества дерматологических заболеваний, сходных по симптоматике. Так, случается, что поставить диагноз удается только опытному врачу.
Дифференциальная диагностика крапивницы:
аллергический контактный дерматит атопический дерматит (экзема) мультиформная эритема чесотка болезнь Шенлейн-Геноха (форма аллергического васкулита) мастоцитоз розовый лишай.
По времени симптомы крапивницы могут отмечаться от нескольких минут до нескольких месяцев или даже лет (тогда речь идет уже о хронической крапивнице). Обычно пятна с четкими краями появляются на коже неожиданно и исчезают так же внезапно. Если эти симптомы длятся менее шести недель, крапивницу классифицируют как острую.
Острая генерализованная крапивница
Отдельно выделяется острая генерализованная крапивница, которая отличается большей площадью распространения пятен на теле. В некоторых случаях зудящие пятна или сыпь могут покрывать все тело. Еще один специфический момент: причину острой генерализованной крапивницы часто установить не удается. Согласно некоторым источникам, причина этого состояния не определяется более чем в 60% случаев.
Известные \ распространенные триггеры острой генерализованной крапивницы
Как развивается острая крапивница
При контакте с триггером (раздражителем) организм реагирует на это выделением большого количества медиатора воспаления гистамина, а также ряда других провоспалительных молекул (цитокинов). В случае крапивницы они скапливаются под поверхностью кожи, воздействуют на проницаемость сосудов, которые начинают пропускать жидкость. Жидкость накапливается в коже и вызывает сыпь, зуд, покраснение и другие неприятные симптомы.
В некоторых случаях триггер крапивницы очевиден, например, арахис или креветки. Острая крапивница может быть вызвана аллергической реакцией на продукты питания, лекарства, косметику или мыло, а также инфекции, укусы насекомых или факторы окружающей среды (как жара, холод, давление, физические упражнения, солнечный свет) и стресс.
Многие случаи крапивницы требуют длительного исследования, так как это состояние может спровоцировать множество разных причин, поэтому без медицинского наблюдения не обойтись. В поисках триггера врач может назначить различные кожные пробы. Они должны проводиться только под строгим медицинским наблюдением в клинике с надлежащим оборудованием, так как многие случаи аллергических реакций несут риск анафилаксии.
Дермографическая крапивница: современные представления о диагностике и лечении заболевания

В обзоре приводятся современные сведения по диагностике и терапии дермографической крапивницы (ДК). Антигистаминные препараты 2-го поколения являются средствами выбора для терапии ДК. К возможным альтернативным и потенциально эффективным средствам относят
The overview gives the modern data on diagnostics and therapy of dermographic nettle rash (DNR). 2nd generation antihistamin preparations are choice options for DNR therapy. Omalizumab and phototherapy are considered alternative and potentially effective preparations.
Хроническая крапивница сопровождается появлением зудящих волдырей и/или ангиоотеков в течение более 6 недель. Она может быть спонтанной или индуцированной. К последней относятся симптоматический/уртикарный дермографизм (син. urticaria factitia, механическая крапивница, дермографическая крапивница (ДК)), холодовая, отсроченная от давления, солнечная, тепловая, холинергическая, контактная крапивница и вибрационный ангиоотек.
В широком понимании дермографизм — это локальная реакция сосудов кожи в виде полос разного (обычно красного или белого) цвета на месте штрихового механического раздражения кожи. Изменение цвета кожи в месте механического воздействия при дермографизме обусловлено реакцией (спазмом или расширением) артериальных и венозных сосудов кожи.
Говоря о дермографизме по отношению к крапивнице, подразумевается состояние, при котором зуд и волдыри возникают в течение нескольких минут после механического раздражения кожи, например, тупым предметом или одеждой. Принято разделять дермографизм на уртикарный, т. е. симптоматический с развитием реакции «волдырь–эритема–зуд» в области раздражения кожи, и неуртикарный (белый, красный и черный).
Отдельно рассматривается простой дермографизм, который возникает у 2–5% здоровых лиц в ответ на значительное (среднее и сильное) механическое раздражение кожи в виде эритемы и волдырей в области контакта. Несмотря на отсутствие зуда (важный диагностический признак состояния), реакция может быть достаточно заметной. Предполагают, что такой ответ связан с физиологической гиперреакцией кожи. Лечение в данном случае, как правило, не требуется.
В отличие от простого дермографизма при ДК практически всегда наблюдаются как зуд, так волдыри и эритема, а для появления реакции часто требуется раздражение кожи слабой силы.
ДК считается самой частой формой индуцированной крапивницы с распространенностью 4,2–17% и средней продолжительность около 6 лет. ДК наиболее часто встречается в молодом возрасте, может протекать вместе с другими видами заболевания, например хронической спонтанной крапивницей, и может приводить к значительному снижению качества жизни.
Как и при других видах крапивницы, патогенез ДК связан с дегрануляцией тучных клеток и высвобождением биологически активных веществ, в первую очередь гистамина, что приводит к симптомам заболевания. В настоящее время предполагается, что к дегрануляции тучных клеток приводит образование антигена («аутоаллергена»), выделяющегося при механической стимуляции кожи, что вызывает образование специфических IgE-антител, направленных против этого антигена. Обсуждается роль IgG/IgM-антител.
ДК, как правило, носит идиопатический характер. В других случаях заболевание может возникать в преходящей непродолжительной форме после приема некоторых лекарств, например пенициллина и фамотидина, при чесотке, мастоцитозе, дерматомиозите, травмах, например от кораллового рифа, в местах укуса/ужаления насекомых.
ДК проявляется в виде типичных волдырей и зуда, повторяющих след раздражающего объекта. Проявления реакции нарастают в течение 5–10 мин после воздействия стимула и разрешаются за 30–60 мин (рис. 1). Иногда пациент может жаловаться на выраженный зуд даже при отсутствии видимых высыпаний и отеков на коже. Волдыри могут быть различной формы: продолговатыми, линейными, квадратными, в форме бриллианта и т. п. Часто высыпания появляются в местах трения, сдавления одеждой (например, нижним бельем), при ношении часов, носков, а также вокруг пояса и иногда при купании под душем или при последующем вытирании полотенцем. Прикосновение к лицу, расчесывание, трение слегка зудящих век или губ могут приводить к дермографическому ангиоотеку.
Диагностика
Для подтверждения диагноза необходимо провести провокационный тест. Желательно, чтобы пациент прекратил прием антигистаминных препаратов (АГП) не менее чем за 2–3 дня до исследования.
С помощью дермографометра осуществляется штриховое раздражение кожи в области верхней части спины в виде трех параллельных линий (до 10 см длиной) с давлением 20, 35 и 60 г/мм2 соответственно. Положительный результат в случае ДК будет появляться в области провокации в течение 10–15 мин в виде линейных зудящих волдырных высыпаний и эритемы при давлении 36 г/мм 2 (353 кПа) или менее. Уртикарная реакция без зуда при провокации 60 г/мм 2 (589 кПа) или более свидетельствует о простом дермографизме. Результат оценивается через 10 мин после тестирования.
Когда дермографометр недоступен, тест можно провести, используя любой гладкий тупой предмет, например шариковую ручку или деревянный шпатель (рис. 3). Комбинация зуда, волдыря и эритемы подтверждает диагноз. Недавно был разработан новый прибор для провокационного тестирования — FricTest®. Этот простой и недорогой инструмент позволяет достоверно подтвердить диагноз ДК.
Обзор современных методов лечения
После установления диагноза нужно объяснить пациенту механизм развития заболевания, рекомендовать исключение провоцирующих факторов, таких как механическое раздражение кожи, и уточнить возможность снижения выраженности стресса, тревожности.
Гистамин — главный медиатор, который участвует в развитии симптомов ДК, поэтому заболевание обычно хорошо поддается терапии антигистаминными препаратами (АГП), как и другие формы крапивницы. Цель лечения — снизить выраженность зуда и высыпаний, насколько это возможно, хотя даже на фоне терапии незначительные эритема и зуд могут сохраняться.
Желательно начинать терапию со стандартных суточных доз неседативных АГП 2-го поколения (препараты выбора), от применения которых в большинстве случаев наблюдается хороший эффект. Schoepke и соавт. отметили улучшение течения ДК у более 49% больных, получающих АГП. Препараты можно назначать на несколько месяцев, если заболевание течет длительно, или по потребности при эпизодическом появлении симптомов. Поскольку зуд, как правило, усиливается в определенное время суток, чаще к вечеру, можно рекомендовать прием антигистаминного препарата за 1 ч до его пика, в т. ч. АГП 1-го поколения, обладающих седативным эффектом, таких как гидроксизин. При более тяжелом течении заболевания возможно применение off-label высоких суточных доз АГП (в этом случае препараты назначаются с интервалом 12, а не 24 ч). Может потребоваться комбинация двух и более АГП.
Дополнительный эффект может появиться при добавлении к лечению блокаторов Н2-рецепторов гистамина, таких как ранитидин, фамотидин или циметидин. Тем не менее, эффективность такого лечения показана не во всех исследованиях.
Омализумаб, моноклональные анти-IgE-антитела успешно применяли для лечения больных индуцированной крапивницей, включая ДК, в дозе 150–300 мг. Многие пациенты отметили полное разрешение симптомов заболевания в течение нескольких дней после первой инъекции. Значимых побочных эффектов выявлено не было.
Есть положительный опыт применения кетотифена. В отдельных исследованиях ученые отметили эффективность ультрафиолетового облучения и ПУВА-терапии. Тем не менее, у большинства пациентов улучшение было кратковременным и симптомы ДК возобновлялись через 2–3 дня после прекращения фототерапии.
Lawlor и соавт. не отметили значимого улучшения течения ДК при лечении блокатором кальциевых каналов нифедипином.
Эффективность антилейкотриеновых препаратов, циклоспорина и в/в иммуноглобулина, которые применяются при других видах крапивницы, пока неизвестна.
Заключение
Таким образом, ДК может приводить к снижению качества жизни, но не является жизнеугрожающим заболеванием и имеет благоприятный прогноз. Диагноз заболевания выставляется на основании клинической картины и результатов провокационных тестов. При отсутствии видимой причины ДК важно подобрать и продолжать адекватную терапию до наступления спонтанной ремиссии. Препаратами выбора являются АГП 2-го поколения с возможным увеличением их дозы и/или назначением альтернативного лечения (например, омализумаб, блокаторы Н2-рецепторов гистамина) в устойчивых и тяжелых случаях. Необходимы дальнейшие исследования для разработки патогенетически обоснованных методов лечения ДК.
Литература
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
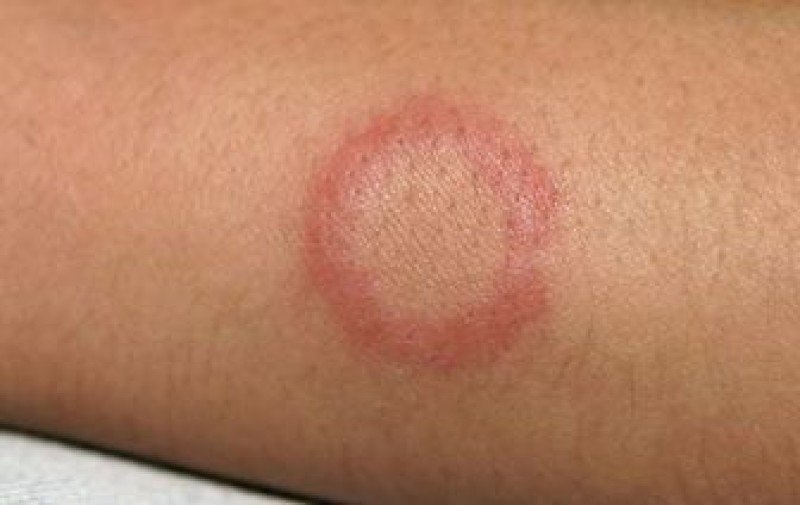
Кольцевидная эритема
Кольцевидная эритема – многоформное поражение кожного покрова, характерной особенностью которого служит появление на коже пятен и высыпаний кольцеобразной формы. Цвет кожи пораженных участков изменяется и приобретает красный, ярко-розовый либо синюшный оттенок. В зависимости от причин, вызвавших заболевание, могут наблюдаться отек, местное повышение температуры и другие проявления болезни. Изменение цвета кожи возникает из-за расширения просвета кровеносных капилляров, пронизывающих соединительную ткань, и связанного с ним застоя крови.
Разновидности патологии
Медики выделяют несколько видов кольцевидной эритемы, в зависимости от причин, вызывающих заболевание:
По внешним признакам кольцевая эритема может протекать:
Медицинская литература упоминает и о других, очень редких видах кольцевидной эритемы – телеангиэктатической, пурпурозной или уплотненной.
Симптоматика
Основным проявлением заболевания служит появление на коже характерных высыпаний в форме неправильных колец с яркой каймой, приподнятой над поверхностью кожи. При центробежной эритеме Дардье они появляются, как правило, на участках кожи, обычно прикрытых одеждой, – на спине, животе и груди, предплечьях. Кольцевидная эритема после укуса мошки представляет собой единичное пятно, распространяющееся от места проникновения инфекции, причем в окончательном виде оно может достигать 20-25 см в диаметре. Пятна могут сопровождаться зудом или жжением. При ревматической форме патологии неприятные ощущения отсутствуют.
Причины заболевания
Существует множество заболеваний и состояний, которые могут стать причиной кольцевидной эритемы, так как она не является самостоятельным заболеванием и всегда возникает на фоне какого-либо патологического процесса. Кожные проявления наиболее часто развиваются на фоне:
Кроме того, во многих случаях кольцевидная эритема Дарье возникает без видимых причин у совершенно здоровых людей.
Диагностика
При появлении кольцевидной эритемы диагностика базируется на данных дерматологического осмотра и сборе анамнеза. Основной задачей обследования становится определение причины, вызвавшей патологические изменения кожи. Для этого пациенту назначают:
По полученным результатам могут быть назначены специфические исследования, чтобы определить состояние тех или иных органов и выявить исходное заболевание.
Лечение
Основной принцип лечения кольцевидной эритемы заключается в прекращении действия фактора, провоцирующего патологию. В зависимости от результатов диагностики пациенту могут быть назначены препараты для приема внутрь:
Диагностика и лечение кольцевой эритемы в Москве
Клиника АО «Медицина» проводит эффективную диагностику и лечение кольцевой эритемы в Москве. Мы обладаем мощной лабораторно-диагностической базой, позволяющей выполнять наиболее современные и информативные виды анализов и диагностических процедур. Консультации ведут опытные врачи высшей категории. Запишитесь на прием онлайн или по телефону в удобное для вас время.
Вопросы и ответы
Какой врач лечит кольцевидную эритему?
При подозрении на кольцевую эритему необходимо безотлагательно обратиться к дерматологу, который проведет соответствующую диагностику и назначит лечение по ее результатам. В дальнейшем могут понадобиться консультации аллерголога, ревматолога, онколога либо других специалистов, в зависимости от причины, вызвавшей появление красных пятен на коже.
Кольцевая эритема – заразна ли она?
Нет, эта патология не передается другим людям даже в тех случаях, когда ее причиной является инфекционное заболевание.
Насколько опасна кольцевидная эритема?
Сама по себе кольцевая эритема не представляет большой опасности. При своевременно начатом адекватном лечении пациент гарантированно выздоравливает. Однако пренебрежительно относиться к ней не стоит: при отсутствии лечения заболевание переходит в хроническую форму с постоянными рецидивами. Кожные проявления свидетельствуют о наличии проблем со здоровьем, поэтому при их появлении необходимо, не откладывая, обратиться к квалифицированному дерматологу.
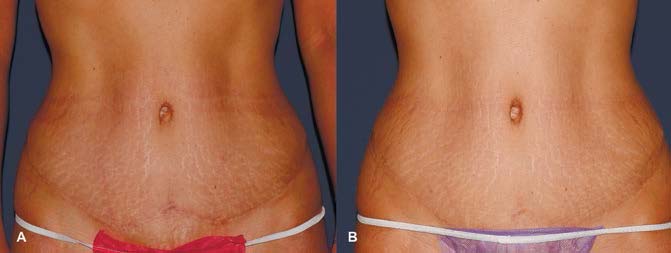
Стрии: современный подход к лечению с использованием аппаратных методик
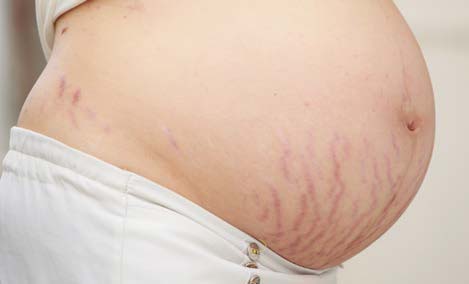
Стрии (растяжки на коже, striae distensae, stretch marks) — линейные рубцы на коже, которые развиваются обычно на теле в местах линейного растяжения и могут проявляться у людей любой расы и пола в возрасте от 5 до 50 лет. У женщин стрии возникают примерно в два раза чаще, чем у мужчин. Поскольку стрии по сути являются рубцовыми изменениями в дерме, вызванными разрывом соединительнотканного матрикса, они сохраняются на всю жизнь. После беременности стрии встречаются в 80 – 90% случаев, поэтому в Международной классификации болезней отдельно выделяются растяжки следов беременности (EE30.10).
Поскольку одной из основных причин появления стрий является перерастяжение кожи вследствие быстрого роста или увеличения объёмов тела, они часто развиваются в подростковом возрасте, у бодибилдеров, набирающих мышечную массу, а также у людей, страдающих ожирением. Стрии могут возникать вследствие различных заболеваний — например, синдромов Кушинга и Марфана. Они также появляются при длительном приёме стероидных гормонов или их местном нанесении на кожу под окклюзионные (тугие) повязки.
Стрии всегда локализуются на теле, при этом у беременных женщин они обычно возникают в области живота и молочных желёз, у спортсменов они появляются, как правило, в подмышечных впадинах, на плечах и бёдрах. У подростков и лиц с ожирением стрии появляются на спине, животе, ногах и других участках, в зависимости от того, какая область тела резко увеличивалась в размерах.
К сожалению, несмотря на многие открытия в области лечения стрий за последние годы, полностью эффективного способа лечения этого состояния кожи не существует. Данная ситуация связана с тем, что стрии — это уже сформированная рубцовая ткань соединительнотканных волокон. Полностью убрать её и вновь вернуть исходную ткань — задача, неподвластная на данный момент врачу-косметологу. Кроме того, необходимо подходить к вопросу комплексно, используя несколько методик последовательно или их сочетание. К сожалению, одна и та же методика не может быть универсальной в лечении любых стрий.
Сразу после появления стрии представляют собой плоские розоватые или красноватые дефекты кожи небольшой длины — они называются striae rubra (красные стрии, рис. 1).
РИС. 1. КРАСНЫЕ СТРИИ (STRIAE RUBRA).
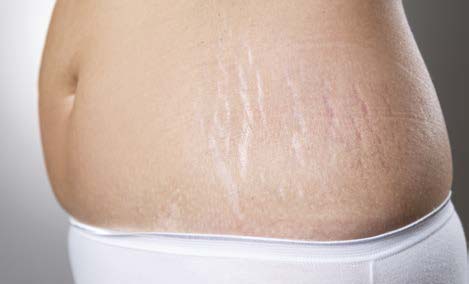
Постепенно дефекты созревают и превращаются в белые морщинистые рубцы — striae alba (белые стрии, рис. 2).
РИС. 2. БЕЛЫЕ СТРИИ (STRIAE ALBA).
Типичные striae alba обладают длиной вплоть до нескольких десятков сантиметров и шириной от 1 до 10 миллиметров. Они представляют собой рубец с высокой плотностью волокон соединительной ткани и плохой растяжимостью.
Исходя из клинической картины проводится классификация стрий по стадиям развития и степени выраженности:
| СТАДИЯ | КЛИНИЧЕСКОЕ ПРОЯВЛЕНИЕ |
| I стадия | Свежие воспалённые, обычно багровые полосы |
| II-а стадия | Белые поверхностные борозды без ступенчатости и без ощутимой депрессии на поверхности кожи |
| II-b стадия | Белые поверхностные борозды без ступенчатости, но с ощутимой депрессией на поверхности кожи |
| III-a стадия | Белые атрофические борозды со ступенчатостью, шириной менее 1 см, без глубокой дисхромии |
| III-b стадия | Белые атрофические борозды со ступенчатостью, шириной менее 1 см, с глубокой дисхромией |
| IV стадия | Белые атрофические борозды со ступенчатостью, шириной более 1 см, с глубокой дисхромией или без |
Поскольку стрии являются в основном эстетической проблемой и не доставляют пациентам других неудобств, характерных для посттравматических рубцов, например, дискомфорта и ограничения подвижности, лечение сводится к комплексу мероприятий по уменьшению их видимых проявлений. Аппаратные методики воздействия на кожу, которые активно развиваются в течение последних нескольких лет, в ряде случаев показывают высокую эффективность в лечении стрий. Они включают в себя применение следующих типов лазеров: CO2, Er: YAG, Er: fiber (Er: glass), диодный, Nd: YAG импульсный на красителях, а также эксимерный. Есть данные об эффективности лечения стрий с помощью аппаратов, в которых используется интенсивный импульсный свет (IPL).
Из несветовых методик многообещающие результаты показывает радиочастотное воздействие — RF-аппараты, как неинвазивные, так и минимально инвазивные — игольчатые. Исходя из различий в принципе действия всех перечисленных аппаратов, можно ожидать различных эффектов и эффективности при лечении стрий разной стадии. Рассмотрим методики, которые будут наиболее эффективны при лечении определённого вида стрий.
Красные стрии (I стадия)
Эти стрии находятся в стадии формирования, воспалительная реакция в ответ на повреждение и активный неоангиогенез является причиной видимых проявлений — красных и багровых полос. При лечении таких стрий воздействие имеет смысл направлять на уменьшение сосудистого компонента, поэтому эффективным будет избирательное разрушение сосудов за счёт нагрева гемоглобина. Для лечения красных стрий хорошо подходит IPL и сосудистые лазеры, такие как лазеры на красителях и на парах меди. При этом IPL-терапия будет более удобной для врача и пациента, особенно в случаях, когда нужно обрабатывать большие площади, покрытые стриями.
При лечении красных стрий при помощи IPL можно добиться их значительного осветления уже после первой процедуры, однако нужно помнить о том, что это будет неэффективным в случае, если образование стрий продолжается — появляются новые разрывы и увеличиваются старые. Поэтому при лечении красных стрий имеет смысл убедиться в том, что процесс их формирования завершён, а уже затем приступать к лечению: например, при лечении стрий после беременности следует дождаться стабилизации массы тела после родов и только потом приступать к IPL или лазерной терапии.
Белые стрии (II – IV стадии)
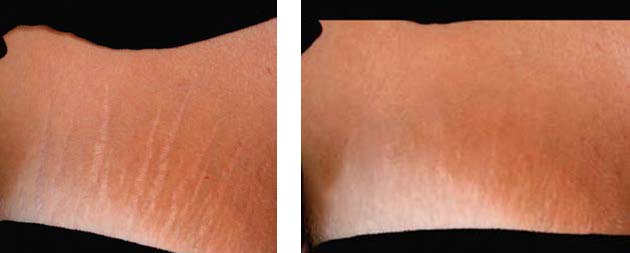
Визуально белые стрии в любой стадии выглядят как участки ткани, более бледные по отношению к окружающей коже. Поэтому одной из основных задач их коррекции является выравнивание цвета путём сглаживания границ с окружающей тканью. С этой задачей хорошо справляются методики ремоделирования поверхности кожи, в первую очередь, фракционный фототермолиз. Фракционные аблятивные лазеры разрушают микроучастки ткани на всей протяженности стрии, а также в здоровой коже вокруг методом резкого испарения влаги в клетках, что приводит к их мгновенному перегреву. В процессе заживления происходит перестройка рубцовой ткани самой стрии и окружающей дермы, а также обновление окружающего эпидермиса, миграция меланоцитов в область стрии и активация синтеза меланина. Благодаря этим процессам поверхность стрии всё больше и больше начинает напоминать окружающую ткань, и при этом сокращается её ширина. При лечении атрофических стрий процедуры фракционного фототермолиза позволяют также улучшить их рельеф: сгладить ступенчатость и поднять дно стрии до уровня окружающей ткани. Фракционный фототермолиз для лечения стрий всегда требует множества процедур, и хороший результат можно получить при лечении стрий небольшой ширины.
Широкие стрии (III – IV стадия)
Важно понимать, что поверхность стрий, как и поверхность любого другого рубца, лишена кожного рисунка. Поэтому никакие мероприятия с применением лазерных методик не могут полностью устранить стрии, и они будут малоэффективны, если речь идёт о лечении широких стрий. Даже если стрия шириной 10 мм (IV стадия) похожа по цвету на окружающую ткань и загорает похожим образом, она всё равно будет выделяться на поверхности кожи блеском и отсутствием кожного рисунка. Единственным эффективным способом лечения широких стрий является хирургический — пластическая операция с удалением лоскута кожи и перемещением здорового участка. Такой метод может быть комбинирован с лазерными процедурами, поскольку при помощи фракционных лазеров можно улучшать рубцы, оставшиеся после пластической хирургии.
Аблятивные и неаблятивные фракционные лазеры для лечения стрий
Долгие годы между производителями фракционных лазеров не стихает спор об эффективности их применения для лечения стрий. Аблятивные и неаблятивные фракционные лазеры запускают в тканях схожие биологические процессы, результатом которых является ремоделирование поверхности кожи и выравнивание стрий. Поскольку стрия — дермальное образование, для её коррекции необходим термолиз на уровне дермы — эффективными будут лазеры, достигающие глубины сетчатого слоя дермы. Первое, и самое главное, отличие между лазерами заключается в повреждении или, наоборот, сохранности эпидермиса. Аблятивные лазеры «выпаривают» все клетки на своём пути без исключения, а деятельность неаблятивных лазеров настроена так, что происходит повреждение только дермального уровня без повреждения поверхностных тканей — эпидермиса. Аблятивные лазеры гораздо более агрессивны, чем неаблятивные, и оказывают больший стимулирующий эффект в сравнении с последними. Поэтому при прочих равных параметрах (глубина воздействия, процент покрытия) аблятивный фракционный лазер будет эффективнее неаблятивного, особенно это касается СО2‑лазеров. Однако применение аблятивных лазеров на зонах локализации стрий чревато возникновением дискомфорта и развитием осложнений. В ходе реабилитации, которая занимает от 3 до 5 дней, требуется защищать обработанную поверхность стерильной повязкой и избегать трения одеждой. Использование аблятивных фракционных лазеров на теле — в области живота, груди, бёдер — часто заканчивается развитием поствоспалительной гиперпигментации — неприятного, хотя и временного явления. Ещё один недостаток фракционых аблятивных лазеров помимо сложной реабилитации — разрывы стрий при неправильной технике проведения процедур, в результате чего образуются рубцы. Такое осложнение может быть связано с тем, что микрозоны абляции, сформированные в зоне атрофии на месте стрии, делают её слабой на разрыв, и последующее растяжение может такой разрыв спровоцировать.
РИС. 3. A — ДО ЛЕЧЕНИЯ, B — 2 МЕСЯЦ ПОСЛЕ ПРОВЕДЕНИЯ 1 ПРОЦЕДУРЫ НЕАБЛЯТИВНОГО ФРАКЦИОННОГО ФОТОТЕРМОЛИЗА M22‑RESURFX.
Фотографии на рис. 3 и 4 любезно предоставлены д-ром Е. Л. Барановой.
РИС. 4. A — ДО ЛЕЧЕНИЯ, B — 1 МЕСЯЦ ПОСЛЕ ПРОВЕДЕНИЯ 1 ПРОЦЕДУРЫ НЕАБЛЯТИВНОГО ФРАКЦИОННОГО ФОТОТЕРМОЛИЗА M22‑RESURFX.
РИС. 5. СТРИИ В ОБЛАСТИ МОЛОЧНОЙ ЖЕЛЕЗЫ. A — ДО ЛЕЧЕНИЯ, B — ПОСЛЕ 3 ПРОЦЕДУР НЕАБЛЯТИВНОГО ФРАКЦИОННОГО ФОТОТЕРМОЛИЗА M22‑RESURFX.
Фотография любезно предоставлена д-ром Маттео Третти Клементони.
Таким образом, можно сказать, что неаблятивные фракционные лазеры, несмотря на меньшую эффективность по сравнению с аблятивными, более предпочтительны в лечении стрий. Классическими неаблятивными фракционными лазерами для лечения стрий являются Fraxel 1550 нм и ResurXF 1565 нм (рис. 3-5). Оба этих лазера способны создавать зоны фракционного фототермолиза глубиной 1 мм и более и отлично подходят для использования на теле, поскольку не нарушают барьерных функций кожи.
RF-аппараты для лечения стрий
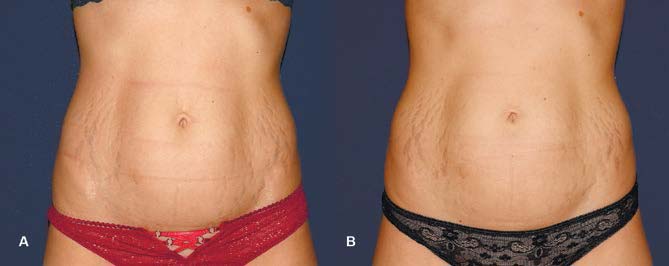
Поверхности стрии и окружающей кожи имеют различные эластичность и упругость. Поэтому в случае, если образуется избыток кожи, например, вследствие потери веса или разрешения беременности, участок кожи со стриями сокращается неравномерно, и они становятся очень заметными. Парадоксально, что увеличение объёмов тела приводит к образованию стрий, но при увеличенных объёмах кожа находится в состоянии натяжения, и стрии могут быть малозаметны. В то же время, при уменьшении объёмов стрии не образуются, поскольку исчезает само натяжение, но уже образованные стрии становятся гораздо виднее. На этом парадоксальном явлении основано успешное применение неинвазивных RF-аппаратов для лечения стрий. Их применение с целью подтяжки кожи приводит к «расправлению» ткани, кожа становится более натянутой, а стрии гораздо менее заметными.
Говоря о лечении стрий, стоит упомянуть также игольчатые RF-аппараты с глубиной проникновения на уровне дермы. Принцип действия таких аппаратов очень похож на принцип действия аблятивных фракционных лазеров со всеми вытекающими следствиями. Игольчатые RF-аппараты эффективны в лечении стрий, но их применение связано с теми же побочными эффектами от процедуры, что и применение фракционных неаблятивных лазеров: трудностями реабилитации и рисками осложнений.
Комбинированная аппаратная методика лечения стрий IPL+ResurFX+Tripollar
Мы выяснили, что выбор аппаратной методики при лечении стрий связан с тем, на какой стадии находится процесс, а более безопасными и, вследствие этого, предпочтительными являются неаблятивные процедуры. Исходя из этого, перспективной методикой является последовательное использование процедур — IPL-терапии, неаблятивного фракционного фототермолиза и мультиполярного RF-лифтинга. Такой комплекс состоит из 2 – 3 процедур IPL-терапии, которые направлены на лечение красных стрий и проводятся при условии, что масса тела пациента стабилизирована и риск появления новых разрывов минимален. Процедуры проводятся на IPL-модуле аппарата M22 (Lumenis, Израиль), оснащённом технологией оптимизации импульса и набором сменных светофильтров, позволяющих выбрать оптимальное избирательное воздействие на сосудитый компонент стрий при лечении пациентов с разным фототипом.
Далее применяется комплекс из 4 – 7 процедур с использованием неаблятивного фракционного лазера ResurFX 1565 нм (также является модулем аппарата М22). Данные процедуры направлены на выравнивание рельефа кожи и сглаживание стрий. Они проводятся с интервалом 4 – 5 недель, их количество зависит, в первую очередь, от ширины стрий: чем стрии уже, тем меньше понадобится процедур. Если помимо коррекции стрий стоит задача подтяжки кожи, что часто случается при лечении пациентов, восстанавливающихся после беременности или резкой потери веса, то дополнительно к курсу процедур ResurFX следует применить мультиполярный RF-лифтинг с использованием технологии TriPollar (Pollogen). Процедуры выполняют с интервалом 2 недели, можно одновременно с процедурами на ResurFX. При условии, что последние пациенту проводят каждые 4 недели, процедуры TriPollar ему можно делать при каждом таком визите, а так- же в промежутках между ними.
Лечение стрий кожи, наряду с лечением рубцов, — одна из самых сложных задач терапевтической косметологии. Однако выбор современных аппаратных методик, ориентированный на клинические проявления и стадии стрий, комбинация этих методик, а также грамотное планирование лечения могут принести значительный успех.

_575.jpg)
.jpg)