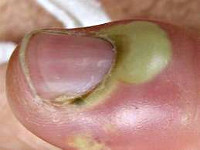
Костный панариций что это такое
Панариций — причины и лечение воспаления тканей пальца
Панариций – это острое гнойное воспаление тканей пальца, возникающее в случае их инфицирования при различного рода травмах: отрывании заусениц, ссадинах, занозах, колотых ранах и т.д.
Панариций вне зависимости от локализации – на пальце руки или на ноге – это не только неприятное и эстетически непривлекательное, но и достаточно опасное явление. Мало кто понимает, какие последствия могут быть от простого откусывания заусеницы или неудачно прищемленного ногтя.
Почему развивается воспаление?
Непосредственной причиной развития воспалительного процесса является проникновение условно-патогенных микроорганизмов, обитающих на теле человека (преимущественно, стрептококков), через поврежденные участки кожи в более глубокие слои.
К предрасполагающим факторам панариция относят:
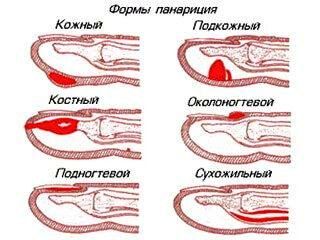
Виды
Панариций на пальце в зависимости локализации воспаления бывает поверхностным и глубоким.
К поверхностным формам относят:
Кожный панариций – гной локализуется под эпидермисом кожи, образуя видимый пузырь. Настоятельно не рекомендуется самостоятельно пытаться его вскрывать, так как под ним может быть более глубокое воспаление.


Околоногтевой панариций, или паронихия – очаг воспаления в данном случае локализуется под корнем ногтя, а воспалительный процесс затрагивает мягкие ткани, окружающие ноготь, и сопровождается покраснением, припухлостью и нависанием мягкого валика над ногтем.


Подногтевой панариций – данная форма развивается после некачественно проведенного маникюра/педикюра или в результате распространения гноя при неизлеченном околоногтевом воспалении. Сопровождается распирающей, пульсирующей болью под ногтем. Кроме того, возможно его отслоение


Подкожный панариций – характеризуется увеличением объема пальца, затруднением движения им, сглаженностью межфаланговых складок, а также пульсирующими, нарастающими болями, которые часто являются причиной нарушения сна, вплоть до бессонницы.




Если игнорировать возникшую проблему, воспаление, даже кажущееся незначительным, может перейти в более глубокий ткани, вызывая сухожильную, костную, суставную формы.
Сухожильный панариций – воспаление сухожильного влагалища и сухожилие сгибателя пальца. Происходит утолщение пальца, зачастую его трудно разогнуть из-за сильной боли. Особенную опасность в этом случае представляют повреждения большого пальца и мизинца, так как воспаления ввиду анатомической связи может перейти на предплечье, что может привести к тяжелой форме флегмоны.


При суставном и костном панариции боли носят постоянный, пульсирующий, тупой характер. Движения пальцем затруднены ввиду распространенной отечности и сильной боли. Характерно и образование свищей, из которых продолжительное время истекает гной.
Особо опасным считается пандактилит – воспаление всех тканей пальца, что может привести в конечном итоге к его ампутации. Палец отечный, сине-багрового цвета. Процесс сопровождается выраженной интоксикацией организма, воспалением регионарных лимфатических узлов. Боли при пандактилите приобретают невыносимый, распирающий характер, при этом локализуются не только в пальце, но и в кисти.
Лечение панариция
Лечение заболевания любой формы должно проводиться под контролем специалиста. Опасность игнорирования проблемы или самолечения заключается в том, что даже при видимом минимальном воспалении процесс может сочетаться с более тяжелыми формами, а также отсутствие полной асептики, антисептики и стерильности зачастую приводит к распространению гнойного процесса на окружающие ткани.
Лечение кожной формы допускает местную терапию – срезание отслоившегося эпидермиса и полную обработку гнойной раны вне зависимости от ее размеров.
При подногтевом панариции ноготь удаляется полностью под местной анестезией.
Лечение сухожильной, суставной и костной форм также требуют оперативного, причем незамедлительного, хирургического вмешательства: гнойная полость вскрывается, промывается и тщательно обрабатывается антисептиками, при этом возможно повторное проведение манипуляции (в зависимости от распространенности и запущенности процесса).
Терапия также включает в себя:
Категорически запрещается применение горячих ванночек и компрессов, так как это благоприятная среда для более быстрого размножения возбудителя и распространения инфекции.
Залогом успешного лечения панариция на пальце руки или ноги является своевременное обращение за медицинской помощью и грамотно подобранная терапия. Намного легче лечить начальные неосложненные формы, чем запущенные случаи панариция, которые нередко заканчиваются ампутацией пальца.
Костный панариций что это такое
От толстой кожи концевой фаланги пальца к надкостнице проходят перпендикулярные к коже соединительнотканные пучки. Надкостница состоит из двух слоев: из рыхлой, богатой сосудами соединительной ткани и из внутреннего, бедного сосудами слоя, построенного из эластических волокон, располагающихся параллельно к оси кости. Последний слой, благодаря своим сосудам и волокнам Шерпи, связан с кортикальным слоем кости.
Сосуды в компактном слое кости переплетаются: в канальцах Фолькмана, Гаверса, а также в костном мозгу образуется сетеобразная система сосудов.
Кроме более крупных сосудов костного мозга, из надкостницы в кость проходит множество мелких сосудов. Вены костного мозга сопровождают питательные артерии или же имеют самостоятельное расположение. Лимфатические сосуды внутри кости всегда отсутствуют. Секвестер кости ногтевой фаланги разделяется на три части:
1. на плоскую компактную дистальную часть,
2. на среднюю диафизарную часть, содержащую костномозговую полость, и
3. на проксимальный эпифиз, в котором отсутствует костномозговой канал.
Эти анатомические условия служат объяснением тому, что подкожный панариций по ходу соединительнотканных тяжей, соответственно направлению наименьшего сопротивления, быстро распространяется до надкостницы. В наружном слое надкостницы имеются хорошие условия для распространения процесса. Кровоснабжение надкостницы вследствие тромбоза сосудов нарушается, и таким образом возникают условия для образования секвестров.
Причина образования секвестра: выключение данного участка кости из кровообращения. Величина секвестра зависит от степени нарушения кровообращения концевой фаланги. Очень трудно, а порой невозможно предсказать, будет ли образовываться секвестр только из кортикального слоя кости или же произойдет тотальная деструкция ее. Во всяком случае образование секвестра зависит от степени нарушения местного кровообращения.
Процесс протекает более тяжело у больных диабетом и атеросклерозом. Срок вскрытия играет решающую роль, недостатки долгого ожидания само собой разумеются.
Зегессер различает три вида костного панариция:
1. После колотого ранения на пальце наступают острые, пульсирующие боли. При объективном обследовании отмечается колбообразное вздутие фаланги, и при пальпации с помощью пуговчатого зонда выявляется болезненность на всех поверхностях пальца. При наличии таких симптомов врач должен заподозрить возникновение костного панариция.
Однако диагноз с несомненностью ставится только после вскрытия подкожного гнойника, когда обнаруживается кость, лишенная надкостницы. Решить вопрос о том, подкожный или костный панариций имеется, в ранней стадии процесса возможно только при операции, проведенной после обескровливания.
2. Если после вскрытия подкожного панариция остается упорно незаживающий свищ и зонд, введенный в него, упирается в кость, то с несомненностью ставится диагноз костного панариция.
3. Нередко больной обращается к врачу только после того, как на кончике пальца образуется спонтанный свищ. В таких случаях правильный диагноз может быть поставлен и без исследования с помощью зонда: костный панариций в стадии демаркации.
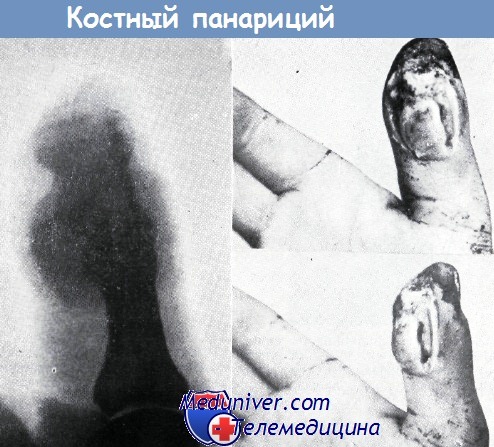
В результате этого наступил некроз кожного мостика и образовался костный панариций. Больной лечился в трех различных учреждениях
При любом процессе, длящемся более двух недель, когда возникает подозрение на костный панариций, следует сделать рентгенограмму пальца. В более ранней стадии выявить изменения на снимке не удается. При процессах двухнедельной давности на рентгенограмме отмечается разрежение кости. Границы некротизированного участка кости обнаруживаются только через три недели.
Если после удаления секвестра выделение гноя продолжается, то несомненно имеет место поражение сухожильного влагалища. В этой стадии, как правило, сухожилие уже некротизировалось и, естественно, функция пальца потеряна. В таких случаях неизбежна ампутация пальца на уровне основного сустава в как можно более ранние сроки, чтобы предупредить распространение процесса на ладонь.
Костный панариций в зависимости от его возникновения может быть первичным и вторичным. Первичный костный панариций является непосредственным последствием повреждений, инфицирующих надкостницу. Костный панариций может возникать и лимфогенным путем — из подкожного очага, без повреждения надкостницы.
Вторичный костный панариций возникает путем распространения на кость подкожного панариция, флегмоны сухожильного влагалища или паронихии. Межпальцевые флегмоны, а также нагноительные процессы ладони на кость переходят редко. Инфицирование кости может явиться последствием и оперативного вмешательства, если при вскрытии подкожного или сухожильного панариция случайно повреждается надкостница или вскрытие этих процессов не является достаточно широким.
Метастатические воспаления костного мозга возникают в связи с общими инфекционными заболеваниями (сепсис, тиф). Они, как правило, начинаются в костном мозгу концевой фаланги.
После поражения надкостницы процесс распространяется быстро по наружному ее слою. Тромбоз сосудов, нарушение кровоснабжения кости вследствие сдавления сосудов отечной жидкостью, а также вредное влияние бактерий и токсинов на ткани приводят к некрозу отдельных участков кости.
Уже Клапп обратил внимание на то, что при костном панариции надкостница быстро подвергается некрозу и регенерация ее начинается только после удаления секвестра. Именно поэтому образование «костного ящика» на костях кисти не наблюдается, в то время как при остеомиелите других костей, в ответ на раздражение начинающегося в костном мозгу воспалительного процесса, надкостница образует «костный ящик».
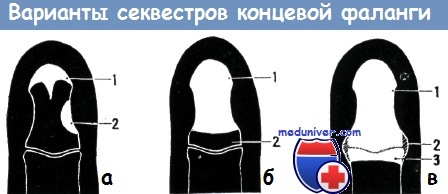
а) Частичное омертвение кости: 1. концевой секвестр, 2. краевой секвестр,
б) субтотальное омертвение: 1. субтотальный секвестр, 2. оставшийся эпифиз,
в) полное омертвение концевой фаланги: 1. некротизированная фаланга, 2. пиоартроз, 3. некроз дистальной части средней фаланги
Различают три вида образования секвестра:
1. Краевой секвестр образуется в том случае, если некротический процесс не распространяется на надкостницу концевой фаланги. Более редкой формой секвестрации является образование продольного секвестра концевой фаланги. Он может доходить до сустава, что всегда приводит к его анкилозу. На средней и основной фалангах образование продольного секвестра не представляется редкостью.
2. Секвестрация с сохранением основания концевой фаланги. Вид секвестрации, при которой процесс останавливается у эпифиза, не является редким. Раньше предполагалось, что распространению гнойного процесса на концевой фаланге препятствует прикрепление сухожилия. Эта точка зрения ошибочна. Секвестрация иногда наступает на несколько миллиметров дистальнее суставной линии, в то время как прикрепление сухожилия располагается значительно дистальнее этой линии. У молодых людей процесс останавливается у линии метафиза.
Эпифиз и диафиз обладают самостоятельным кровоснабжением. Очевидно, что вид секвестрации определяется тем, произошла ли закупорка обоих сосудов или же она локализуется только в одном из них. Если секвестр не удаляется оперативным путем или не отходит сам, то он может рассасываться, что хорошо видно на рентгенограммах.
3. Полная секвестрация концевой фаланги. Когда нагноительный процесс окружает всю фалангу и проникает в сустав или в сухожильное влагалище, то кость располагается в заполненной гноем полости абсцесса. В таких случаях сохранение фаланги невозможно и укорочение пальца является неизбежным.
На основании исследований Клаппа и Бекка становится ясным, что регенерация только из надкостницы не является достаточной. Для регенерации кроме наличия островков надкостницы необходима и открытая костномозговая полость. При наличии ограниченной кортикальной секвестрации регенерация не имеет большого значения, так как заполнение дефектов происходит из надкостницы. Если фаланга подвергается секвестрации вместе со своим основанием, то рассчитывать на регенерацию не имеет смысла.
Сохранившиеся участки надкостницы могут образовать лишь небольшие костные разрастания величиной с зернышко риса, однако образование функционально способной кости невозможно. Если метафиз фаланги сохранен, то еще имеется надежда на некоторую регенерацию. Регенерация начинается только после полного прекращения нагноительного процесса. Поэтому слишком длительное нагноение неблагоприятно влияет на регенеративный процесс.
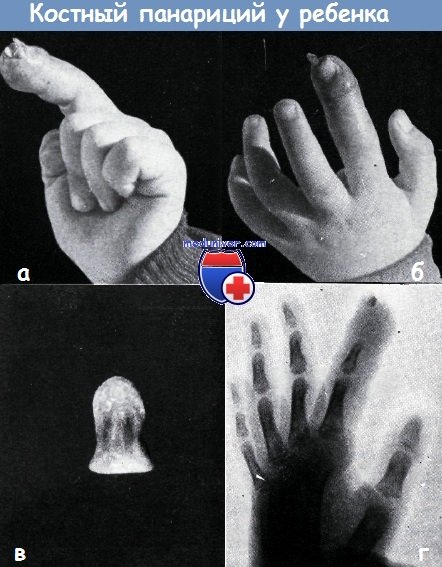
Костный панариций является следствием недостаточного вскрытия подкожного панариция. Картина костного панариция с образованием свища показана на фотоснимках а и б, с этими явлениями больной был направлен в нашу клинику. Омертвевшая концевая фаланга была легко удалена с помощью пинцета через свищ (в).
На рентгеновском снимке она была обнаружена в виде небольшого секвестра (г), ввиду недостатка в ней извести
Клапп, с целью ускорения регенерации, то есть ускорения роста новой кости по длине, предполагает применять вытяжение концевой фаланги. По нашему мнению, этот метод, принимая во внимание наличие нездоровых тканей, легко приводит ко вторичному инфицированию раневого канала. Поэтому вместо вытяжения более целесообразным является шинирование, что в наших случаях явилось несомненно успешным.
При остеомиелите большого пальца также считаем необходимым указать на нецелесообразность экзартикуляции. Фридрих прав, говоря о том, что «сохранение большого пальца любой ценой является одним из важнейших принципов хирургического лечения». Остеомиелит большого пальца подлежит консервативному лечению (иммобилизация, антибиотики), а образовавшиеся секвестры удалению. Кисть с совершенно неподвижным большим пальцем является более ценной, чем кисть без большого пальца.
В то время как эпифиз концевой фаланги нередко сохраняется, на средней и основной фалангах деструкция чаще всего захватывает и эпифизы.
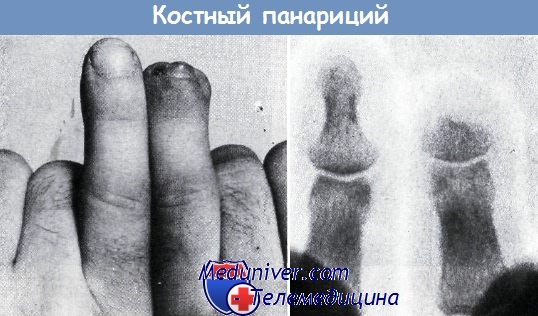
Вследствие этого мягкие ткани настолько разрушились, что не оставалось достаточной опоры для ногтя. Неправильно растущий ноготь мешал при работе, косметически имел неприятный вид.
Рубцы на кончике пальца были болезненными. Поэтому было произведено укорочение фаланги
При костном панариции концевой фаланги обычно имеется характерная припухлость кончика пальца не столько от скопления гноя, сколько от воспалительного отека мягких тканей. При локализации процесса в костях средней и основной фаланг припухлость пальца такая же, как при флегмоне сухожильного влагалища, однако болезненности при давлении на «cul de sac» пораженного пальца не отмечается.
Спонтанная боль при костном панариции менее остра, чем при подкожном. При исследовании с помощью пуговчатого зонда характерно, особенно на концевой фаланге, выявление круговой зоны болезненности. Гиперемия кожи незначительна. Температурная кривая также не является характерной, особенно при хроническом течении процесса. Костный панариций имеет тенденцию прорываться наружу. Свищ в таких случаях располагается на кончике пальца, непосредственно под ногтем. Свищ всегда связан с областью костной деструкции, и при осторожном введении в него зонда можно обнаружить изъеденную поверхность кости.
При подозрении на костный панариций следует сделать рентгенограмму пораженного пальца. В начальной стадии на рентгенограмме выявить характерной картины не удается. Первым наиболее рано выявляемым признаком является стертость контуров кости. В более поздней стадии отмечается краевая деструкция, изъеденность контуров. После отхождения секвестра рентгенограмма может дать указания на то, имеется ли возможность регенерации или она полностью исключается.
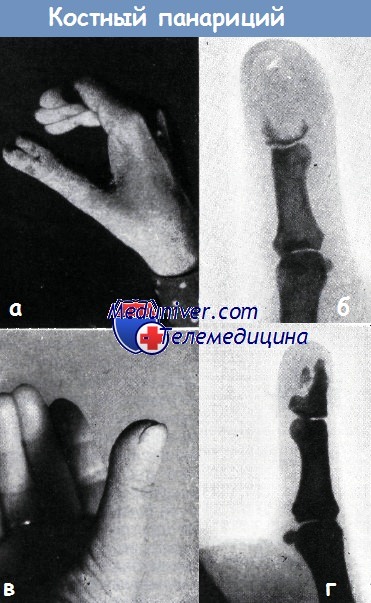
На рентгеновском снимке обнаружено почти полное разрушение концевой фаланги. Местами видны лишь участки кортикального слоя. Основание фаланги и суставная поверхность ее видны в виде узкого костного слоя (б).
После отторжения секвестра, наложения вторичного восстановительного шва и заживления раны, благодаря значительной регенерации кости (г) получен сравнительно удовлетворительный результат (в).
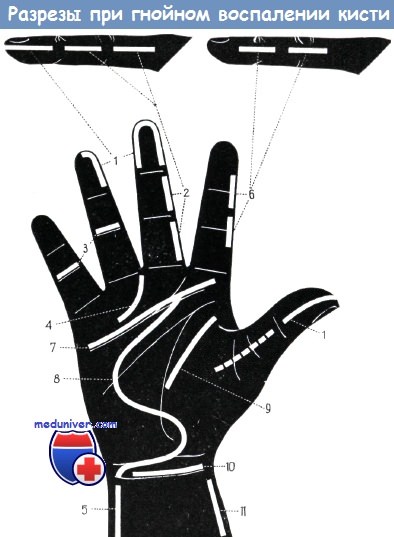
Вскрытие костного панариция производится так же, как подкожного. На концевой фаланге проводится створчатый разрез. Вмешательство выполняется под проводниковой анестезией или под наркозом. Обескровливание обязательно. Подкожный, некротизированный участок удаляется. Недостатки срединного продольного и парных боковых разрезов были изложены выше.
При лечении костного панариция местное введение раствора антибиотиков, как правило, применяется довольно длительно, ежедневно или через день, до полного прекращения выделения раневого отделяемого. Действие рентгеновских лучей при применении антибиотиков не является существенным. Лечение процесса при наличии секвестров происходит по описанному выше способу, но при операции следует удалять и неотделившиеся секвестры.
Полость кости вычищается острой ложечкой. Полное разрежение диафиза средней и основной фаланг приводит к укорочению пальца. Если межфаланговый сустав и сухожильное влагалище являются здоровыми, то после удаления секвестров, с целью профилактики укорочения пальца, помимо шинирования следует провести и экстензию его. Как шинирование, так и экстензия пальца продолжаются до тех пор, пока на рентгенограмме не выявляются признаки регенерации. Костный панариций средней и основной фаланг обычно является вторичным. Соответственно этому, одновременно с ним имеет место суставной и сухожильный панариции. При наличии обширного костного процесса может возникнуть вопрос о вычленении пальца. Как говорилось выше, исключение составляет большой палец, ампутация которого производится только в крайне редких случаях.
Одновременное наличие костно-суставного и сухожильного панариция является последствием распространения суставного или сухожильного панариция на кость. Но возможны и такие случаи, когда первичный костный панариций переходит на соседние суставы или сухожилия. Ввиду того, что все образования на кисти располагаются очень близко друг к другу, переход воспалительного процесса с одного из них на другое не встречает препятствий.
Запоздалое хирургическое вмешательство или недостаточно обширное вскрытие очага благоприятствуют такому распространению. В таких случаях гнойник концевой фаланги прорывается на поверхность и образуется свищ.
Остеомиелит пястных костей возникает таким же путем, как на фалангах пальцев. Первичное заболевание этих костей является также чрезвычайно редким. В большинстве случаев оно наблюдается после огнестрельных ранений. Пястные кости чаще поражаются вторично, путем перехода на них воспалительного процесса с окружающих тканей, например, панариция основного сустава или флегмоны сухожильного влагалища. Некроз может проявляться в виде краевой секвестрации, а также в виде полного разрушения кости.
Первичный остеомиелитический очаг пястной кости следует широко вскрывать через разрез на дорзальной поверхности и после удаления секвестра выскоблить костную полость до здоровой кости с помощью ложки Фолькмана.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Панариций. Лечение нарывов
Панариций – острый гнойный воспалительный процесс, который локализуется в мягких тканях пальцев рук (реже – пальцев ног) и возникает на ладонной поверхности пальцев. Развивается в результате жизнедеятельности гноеродных микроорганизмов (чаще всего – золотистого стафилококка), которые проникают в ткани через мелкие повреждения кожи (ссадины и мелкие ранки на руках), которые порой могут оставаться незамеченными.
Цены на услуги
Панариций – острый гнойный воспалительный процесс, который локализуется в мягких тканях пальцев рук (реже – пальцев ног) и возникает на ладонной поверхности пальцев. Гнойные воспаления на тыльной поверхности пальцев к панарициям не относятся, за исключением процессов в области ногтя.
Панариций развивается в результате жизнедеятельности гноеродных микроорганизмов (чаще всего – золотистого стафилококка), которые проникают в ткани через мелкие повреждения кожи (ссадины и мелкие ранки на руках), которые порой могут оставаться незамеченными. При этом наблюдаются характерный отек, покраснение и боли в области пораженного пальца. На начальных стадиях еще возможно консервативное лечение. При тяжелых формах заболевания наблюдается озноб и повышение температуры. Боли могут носить резкий, пульсирующий характер и мешать нормальному сну. На пораженном участке кисти начинает формироваться гнойник.
Все дело в том, что на ладонной поверхности пальцев расположено множество важных анатомических образований: сухожилия и сухожильные влагалища, нервы, сосуды, капсулы суставов и т. д. Подкожная клетчатка в этой области имеет особое строение. От кожи к ладонному апоневрозу идут многочисленные эластичные и прочные волокна. Кроме того, в толще клетчатки располагаются продольные пучки соединительной ткани. В результате клетчатка оказывается разделенной на мелкие ячейки, напоминающие пчелиные соты.
Такое строение, с одной стороны, препятствует распространению воспаления «вдоль», с другой – создает благоприятные условия для проникновения гнойного процесса вглубь тканей. Именно поэтому при панариции возможно быстрое прогрессирование с вовлечением сухожилий, костей и суставов или даже всех тканей пальца.
При формировании гнойника необходима операция, т.к. особенности строения и расположения мягких тканей в этой области, как было отмечено выше, способствуют распространению нагноения в глубину. В отсутствие надлежащего лечения вероятны серьезные осложнения, поэтому при подозрении на панариций следует незамедлительно обращаться к врачу.
Панариций чаще наблюдается у детей, а также у лиц молодого и среднего возраста – от 20 до 50 лет. По статистике, три четверти пациентов заболевают после микротравмы, полученной на производстве. Самой распространенной локализацией являются I, II и III пальцы правой кисти. Развитию панариция способствуют как внешние (охлаждение, вибрация, воздействие химических веществ), так и внутренние (ослабление иммунитета) факторы.
Классификация панарициев
С учетом месторасположения и характера пораженных тканей выделяют следующие виды панариция:
Предрасполагающие факторы и причины развития панариция
Непосредственной причиной возникновения панариция чаще всего становится золотистый стафилококк, который проникает в ткани через ранки, ссадины, уколы, трещины, занозы или заусенцы, чаще всего остающиеся незамеченными, т.к. выглядят настолько незначительными, что больной попросту не обращает на них внимания. Реже панариций вызывается грамотрицательной и грамоложительной палочкой, стрептококком, кишечной палочкой, протеем, а также анаэробной неклостридиальной микрофлорой и возбудителями гнилостной инфекции.
К числу внешних факторов, способствующих развитию панариция, относятся:
Внутренними факторами, увеличивающими вероятность возникновения панариция, являются:
Симптомы панариция
В области воспаления формируется гнойный очаг, который хорошо виден при поверхностных формах панариция. Формирование гнойника может сопровождаться слабостью, повышенной утомляемостью, головной болью и повышением температуры тела. Симптомы интоксикации ярче выражены при глубоких, тяжелых формах панариция (костном, суставном, сухожильном).
Кроме того, у каждой формы панариция существуют свои характерные симптомы.
Кожный панариций
Обычно возникает в области ногтевой фаланги. Кожа в этом месте краснеет, затем в центре покраснения отслаивается ограниченный участок эпидермиса. Образуется пузырь, наполненный мутной, кровянистой или серовато-желтой жидкостью, просвечивающей через кожу. Сперва боли нерезкие, затем они постепенно усиливаются, становятся пульсирующими. Эта форма панариция часто сопровождается стволовым лимфангитом, при котором на предплечье и кисти образуются красные полосы по ходу воспаленных лимфатических узлов. При неосложненном панариции общее состояние не страдает, при лимфангите возможно повышение температуры, слабость, разбитость.
Околоногтевой панариций (паронихия)
Как правило, развивается после неудачно проведенного маникюра или является осложнением заусенцев и трещин околоногтевого валика у людей физического труда. Вначале отмечается локальный отек и покраснение, затем процесс быстро распространяется, охватывая весь ногтевой валик. Достаточно быстро формируется гнойник, просвечивающий через тонкую кожу этой области. В области воспаления возникают сильные боли, нарушающие сон, однако общее состояние почти не страдает. Лимфангит при данной форме панариция наблюдается редко.
Возможно самопроизвольное вскрытие гнойника, однако его неполное опорожнение может стать причиной перехода острой формы панариция в хроническую. При прогрессировании процесса гной может прорваться под основание ногтя, распространиться в подкожную клетчатку ладонной области, на кость и даже дистальный межфаланговый сустав.
Подногтевой панариций
Обычно является осложнением паронихии, однако, может развиваться и первично – в результате занозы, колотой ранки в области свободного края ногтя либо при нагноении подногтевой гематомы. Поскольку формирующийся гнойник в этой области «придавлен» жесткой и плотной ногтевой пластиной, для подногтевого панариция характерны чрезвычайно интенсивные боли, общее недомогание и значительное повышение температуры. Ногтевая фаланга отечна, под ногтем просвечивает гной.
Подкожный панариций
Самый распространенный вид панарициев. Обычно развивается при инфицировании небольших, но глубоких колотых ранок (например, при уколе шипом растения, шилом, рыбьей костью и т. д.). Вначале появляется небольшое покраснение и локальная боль. В течение нескольких часов боль усиливается, становится пульсирующей. Палец отекает. Общее состояние пациента может как оставаться удовлетворительным, так и значительно ухудшаться. При гнойниках, находящихся под большим давлением, отмечаются ознобы и повышение температуры до 38 градусов и выше. При отсутствии лечения, недостаточном или позднем лечении возможно распространение гнойного процесса на глубокие анатомические образования (кости, суставы, сухожилия).
Костный панариций
Может развиться при инфицированном открытом переломе или стать следствием подкожного панариция при распространении инфекции с мягких тканей на кость. Характерно преобладание процессов расплавления кости (остеомиелит) над ее восстановлением. Возможно как частичное, так и полное разрушение фаланги. На ранних стадиях симптомы напоминают подкожный панариций, однако, выражены гораздо более ярко. Пациент страдает от чрезвычайно интенсивных пульсирующих болей, не может спать.
Пораженная фаланга увеличивается в объеме, из-за чего палец приобретает колбообразный вид. Кожа гладкая, блестящая, красная с цианотичным оттенком. Палец слегка согнут, движения ограничены из-за боли. В отличие от подкожного панариция при костной форме невозможно определить участок максимальной болезненности, поскольку боль носит разлитой характер. Отмечается озноб и лихорадка.
Суставной панариций
Может развиться в результате непосредственного инфицирования (при проникающих ранах или открытых внутрисуставных переломах) или распространения гнойного процесса (при сухожильном, подкожном и костном панариции). Вначале возникает небольшой отек и боль в суставе при движениях.
Затем боль усиливается, движения становятся невозможными. Отек увеличивается и становится особенно выраженным на тыльной поверхности пальца. При пальпации определяется напряжение капсулы сустава. В последующем на тыле пальца образуется свищ. Первичные панариции могут заканчиваться выздоровлением, при вторичных панарициях (обусловленных распространением нагноения с соседних тканей) исходом обычно становится ампутация или анкилоз.
Сухожильный панариций (гнойный тендовагинит)
Как и другие виды панариция, может развиться как при прямом проникновении инфекции, так и при ее распространении из других отделов пальца. Палец равномерно отечен, слегка согнут, отмечаются интенсивные боли, резко усиливающиеся при попытке пассивных движений. При давлении по ходу сухожилия определяется резкая болезненность. Покраснение может быть не выражено. Отмечается значительное повышение температуры, слабость, отсутствие аппетита. Возможны спутанность сознания и бред.
Сухожильный панариций – самое тяжелое и опасное гнойное воспаление пальца.
Это обусловлено тем, что гной быстро распространяется по сухожильным влагалищам, переходя на мышцы, кости, мягкие ткани ладони и даже предплечья. При отсутствии лечения сухожилие полностью расплавляется, и палец теряет свою функцию.
Диагностика панариция
Диагноз выставляется на основании жалоб пациента и клинических симптомов болезни. Для определения формы панариция и уточнения локализации гнойника проводится пальпация пуговчатым зондом.
Для исключения костного и суставного панариция выполняют рентгенографию. При этом следует учитывать, что, в отличие от костного панариция, при суставной форме заболевания изменения выявляются не сразу и могут быть слабо выраженными. Поэтому для уточнения диагноза следует назначать сравнительные рентгенограммы одноименного здорового пальца на другой руке.
Лечение панариция
На ранних стадиях пациентам с поверхностным панарицием может быть назначена консервативная терапия: дарсонваль, УВЧ, тепловые процедуры.
На поздних стадиях поверхностного панариция, а также на всех стадиях костной и сухожильной формы заболевания показана операция. Вскрытие панариция дополняют дренированием так, чтобы обеспечить максимально эффективный отток из разделенной на ячейки клетчатки.
Хирургическая тактика при костном или суставном панариции определяется степенью сохранности пораженных тканей. При частичном разрушении выполняют резекцию поврежденных участков. При тотальной деструкции (возможна при костном и костно-суставном панариции) показана ампутация. Параллельно проводится лекарственная терапия, направленная на борьбу с воспалением (антибиотики), уменьшение болей и устранение явлений общей интоксикации.