хронический эндоцервикоз код по мкб 10
Воспалительные болезни женских тазовых органов (N70-N77)
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
Цервицит с наличием или без эрозии или эктропиона
Эндоцервицит с наличием или без эрозии или эктропиона
Экзоцервицит с наличием или без эрозии или эктропиона
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
Исключены: эрозия и эктропион шейки матки без цервицита (N86)
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
Исключен: старческий (атрофический) вагинит (N95.2)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Эктопия шейки матки (эндоцервикоз)
Общие сведения
Распространенность патологических процессов шейки матки остается высокой и не отмечается тенденции к снижению. Важность проблемы заключается в том, что патология встречается у 15-20% пациенток репродуктивного возраста. Это могут быть как доброкачественные процессы, так и предраковые, своевременное выявление и лечение которых позволяют предупредить развитие рака шейки матки. К доброкачественным заболеваниям относятся истинная эрозия, эктропион, лейкоплакия простая, полип, эктопия (или псевдоэрозия), о которой сегодня пойдет речь.
Эктопия или эндоцервикоз шейки матки, что это такое? Термин эктопия означает ненормальное смешение тканей или органов. Так, если говорить об органах, то может быть эктопия сердца — ненормальное его положение вне грудной клетки, например в шее или в брюшной полости. Эктопия яичка — это аномальное расположение яичка у мальчиков, состояние, когда орган не опускается в мошонку, а локализуется под кожей лобка, возле корня полового члена, под кожей промежности.
В рассматриваемом нами случае имеет место перемещение цилиндрического эпителия цервикального канала во влагалищную зону. Это несвойственное и нетипичное расположение цилиндрического эпителия. В структуре доброкачественных заболеваний эктопия составляет 90-95%.
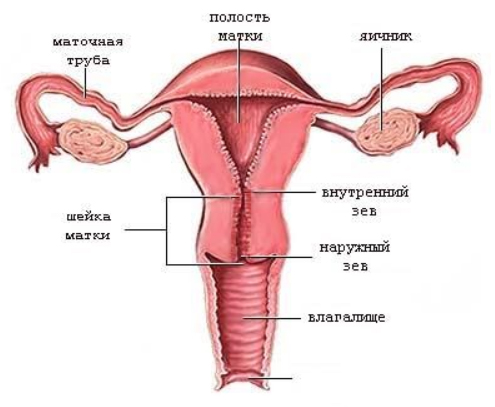
Кратко рассмотрит строение шейки матки. Она является продолжением тела матки и связывает полость матки и влагалище. Часть шейки над влагалищем называется влагалищной частью или экзоцервиксом. Внутри шейки проходит цервикальный канал (длина его всего 4 см), который открывается в матку, образуя внутренний зев, и во влагалище, образуя наружный зев.
Слизистая цервикального канала имеет цилиндрический эпителий, а само влагалище и влагалищная часть шейки матки выстланы многослойным плоским эпителием. Благодаря многослойности он выполняет защитную функцию, а гликоген верхних слоев эпителия создает иммунологический барьер. Наружный зев является местом стыка двух эпителиев. Расположение стыка меняется в различные возрастные периоды, поскольку зависит от гормонального фона: у женщин детородного возраста он находится в наружном зеве, у совсем юных девушек — во влагалищной части шейки, а у пожилых женщин — внутри канала. Во время беременности стык перемещается в вагинальную часть шейки, что является нормой для этого периода, то есть формируется физиологическая эктопия на фоне гиперэстрогении.
Большинство врачей считают, что цервикальная эктопия шейки матки не является заболеванием, а нормальным физиологическим состоянием, в связи с этим код эктопии шейки матки по МКБ-10 не присвоен. При этом нормой считаются неосложнённые формы эктопии. У подростков и юных женщин цервикальная эктопия рассматривается как физиологическое состояние, которое связано с относительной гиперэстрогенией и протекает бессимптомно.
Эктопия цилиндрического эпителия встречается у половины женщин репродуктивного возраста, но, если она протекает с на фоне воспалительных заболеваний (цервицит, вагинит) и нарушений менструального цикла, женщина нуждается в обязательном дообследовании (кольпоскопия, цитологическое исследование мазков). Это связано с тем, что эктопированный цилиндрический эпителий постепенно снова замещается многослойным плоским, но при этом процессе возможно развитие дисплазии клеток (изменение формы и строения их), которая является предраковым заболеванием. В этом и заключается опасность эктопии у части женщин.
Патогенез
Во внутриутробном развитии цилиндрический эпителий покрывает всю поверхность матки и влагалища, находящихся в зачаточном состоянии. Но потом плоский эпителий замещает его во влагалище и на влагалищной части шейки. При достижении репродуктивного возраста граница этих двух эпителиев не видна при гинекологическом осмотре. Поскольку цилиндрический эпителий чувствителен к воздействию гормонов, его граница периодически смещается наружу (образуется эктопия), а потом снова нарастает плоский эпителий.
Существует много теорий развития этого состояния:
Многие исследователи придерживаются мнения о полиэтиологичности развития данного явления: дифференцировка резервных клеток контролируется многими факторами.
Классификация
По клинической картине:
По морфологическому строению:
Прогрессирующая псевдоэрозия является вариантом железистой или папиллярной. Само ее название должно натолкнуть на выбор лечения и неблагоприятный прогноз. Прогрессирующие эрозии протекают с гиперплазией резервных клеток, которые потом дифференцируются. Стационарная псевдоэрозия соответствует простой. Она свидетельствует о фазе покоя — псевдоэрозия не растет. В стационарных псевдоэрозиях гиперплазия отсутствует.
Заживающие — это псевдоэрозии, находящиеся в фазе обратного развития — замещение многослойным эпителием или бывшим или новообразованным. При регенерации замещение происходит от периферии к наружному зеву. Плоский эпителий растет под цилиндрический, вытесняя его, со временем он становится многослойным. В большинстве случаев обратное замещение плоским эпителием является доброкачественным процессом, который идет за счет метаплазии. Метаплазированный эпителий вызревает до нормального плоского.
Процессы регенерации длительны и завершаются за 1-1,5 года. Чем длительнее процесс, тем больше риска развития атипических изменений. Изменение нормально протекающего процесса метаплазии влияют гормональные иммунологические факторы и инфекционные заболевания, в частности наличие вируса папилломы человека. В свою очередь активная метаплазия в зоне трансформации увеличивает риск заражения ВПЧ 16-го типа, являющийся онкогенным.
Физиологическая или неосложненная эктопия цилиндрического эпителия шейки матки — это вариант нормы у девушек-подростков и женщин до 23 лет. Неосложнённая псевдоэрозия часто является врожденной и выявляется при первом осмотре девушки гинекологом. При выявлении ее рекомендуется регулярный осмотр гинеколога (раз в 6-12 месяцев) с цитологическим контролем. Зачем это нужно? Пограничная зона перехода цилиндрического эпителия в плоский (называется «зона трансформации»), подвергается предраковым и злокачественным изменениям — здесь происходят патологические метапластические и анапластические процессы. Поэтому выявление эктопии у женщин детородного возраста требует тщательного обследования и при необходимости — лечения. Кроме того, наличие псевдоэрозии часто сопряжено с бесплодием, выкидышами и преждевременными родами.
Также на стыке эпителиев развиваются патологические изменения:
Эктопия матки или псевдоэрозия относится доброкачественным (другое название фоновым) заболеваниям. Почему она называется псевдоэрозия, хотя термин в последнее время все реже используется? Потому что обнаруженный гинекологом участок покраснения на влагалищной части шейки — это не дефект эпителия, как при истинной эрозии, а выстилка из цилиндрических клеток. Протекая бессимптомно, она выявляется только при осмотре в зеркалах и при кольпоскопии. Выглядит как участок красного цвета вокруг наружного зева, а при контакте с инструментами может кровоточить. При осложненной форме наблюдается сочетание изменений эпителия с воспалительным процессом влагалища (кольпит, вагинит) и шейки (эндоцервицит). Осложненное течение с воспалением наблюдается в 67-71%. При этом у женщин появляются жалобы, а хронический воспалительный процесс (гонорейный, хламидийный, микоплазменный и трихомонадный) может привести к дисплазии и атипии клеток, которые выявляются при цитологическом исследовании. При гистологическом исследовании и кольпоскопии выявляется гипертрофия эпителия. Гипертрофическая эктопия на шейке матки типична для хламидийного, микоплазменного и трихомонадного эндоцервицита.
Развитию злокачественных новообразований предшествуют доброкачественные и предраковые заболевания, причем 80% поражений шейки приходится на доброкачественные и 20% на предраковые. Доброкачественные заболевания — состояния, при которых сохраняется нормальный эпителий, в нем происходит правильное деление, созревание и старение эпителиальных клеток. Кроме эктопии к доброкачественным заболеваниям относятся:
Риск озлокачествления возрастает с возрастом и при наличии гинекологических патологий (плоские кондиломы, воспалительные процессы, лейкоплакия). Рак шейки матки можно предотвратить, поскольку развивается он на фоне предопухолевых состояний, которые длительно существуют и их можно выявить гинекологических осмотрах и устранить. Переход дисплазии рак «на месте» длится 3-8 лет, а до момента развития инвазивного рака проходит 10-15 лет.
Предраковые состояния шейки матки:
Если эритроплакия относится к предраковым заболеваниям шейки матки, то эритроплазия Кейра или болезнь Кейра рассматривается как первая стадия плоскоклеточного рака. Это неинвазивная (поверхностная) форма плоскоклеточного рака слизистых. У женщин она выявляется в 10-15% и локализуется на половых губах и шейке матки. Болезнь Кейра развивается медленно, поэтому регулярные осмотры гинеколога позволяют выявить эту патологию вовремя. Выглядит образование небольшим не болезненным плотным пятном, поверхность которого влажная, блестящая, а цвет насыщенно-красно-вишневый. Если в области пятна появляются разрастания и эрозии, можно заподозрить переход в плоскоклеточный рак. Эритроплазия перерождается в плоскоклеточный рак у трети больных. В плане лечения показаны радикальные способы: хирургическое удаление, криодеструкция, электрокоагуляция, радиотерапия, местная химиотерапия.
Причины
Экзогенные факторы и причины:
Урогенитальная инфекция (хламидиоз, микоплазмоз, уреаплазмоз) всегда сопутствует гиперпластическим процессам и патологии слизистой цервикального канала. Хламидийная инфекция является самой распространенной и часто выявляется при эктопии шейки. Также у 49% женщин с эктопией выявляется инфицированность вирусом папилломы человека. ВПЧ обнаруживается у 90% беременных с эктопией. Доказано, что осложненное течение эктопии обусловлено не только наличием ВПЧ-инфекции, но высокой вирусной нагрузкой. Папилломовирусная инфекция является ключевой при развитии эндоцервицитов. Максимальная инфицированность женщин ВПЧ наблюдается в 18-25 лет. Таким образом, выявление ВПЧ, типа его, определение вирусной нагрузки и онкопротеина Е7 дает возможность определить онкологический потенциал эктопии и составить прогноз.
Симптомы
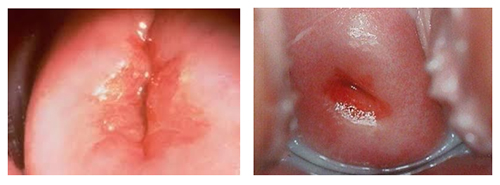
Чаще всего женщины не предъявляют жалоб. Может незначительно увеличиться количество белей. Дискомфорт, боли и увеличение выделений появляются при протекании эктопии с хроническим цервицитом. Характерны также боли при половом акте и возможны кровянистые выделения после него. Визуально эктопия выглядит, как кольцо интенсивно розового или красного цвета, которое опоясывает вход в шейку со стороны влагалища. Цитограмма соответствует воспалительным явлениям.
Фото: эндоцервикоз шейки матки
Анализы и диагностика
Цитологическое исследование. При эктопии возможны следующие варианты заключений цитологии:
При осложнённой форме возможны следующие варианты:
Лечение эндоцервикоза шейки матки
Считается, что неосложненная эктопия не нуждается в лечебных мероприятиях, однако женщина должна наблюдаться у гинеколога с осмотром раз в полгода. Осложнённая форма встречается в 80% случаев. При осложнённой форме имеются воспалительные или предраковые процессы шейки матки, поэтому необходимо проводить их лечение, которое предусматривает:
Целью лечения является полное излечение, предупреждение рецидивов и применение органосохраняющего лечения при детородном возрасте больной. Медикаментозное лечение включает противовоспалительную терапию.
При одновременно выявляемых микоплазме, уреаплазме, трихомонадах, антибиотики назначаются эмпирически. По европейским рекомендациям эмпирическая терапия заключается в приеме азитромицина (Сумамед, Азитрал, Азитромицин) 1 г внутрь каждые 7 дней. Возможно применение доксициклина (Вибрамицин, Юнидокс Солютаб) по 100 мг 2 раза в день 10 дней. Лечение должна принимать женщина и ее партнер. Также назначается кларитромицин (Клацид, Фромилид, Кларицин) по 500 мг в день 10 дней. При цервиците, вызванном Chlamydia trachomatis, рационально назначение джозамицина (Вильпрафен) и доксициклина моногидрата (Юнидокс Солютаб). Эти же препараты рекомендуются и при инфекциях вызванных уреаплазмой и микоплазмой.
Вильпрафен относится к антибиотикам макролидам и является альтернативой применению кларитромицина, доксициклина и моксифлоксацина. Вильпрафен принимают по 1,0 г в день 10 дней. Этот препарат разрешено применять при беременности после оценки пользы/риска.
Также считается, что комплексное применение амоксициллина + клавулоновой кислоты (препарат Флемоклав Солютаб) и Вильпрафена, высоко эффективно при смешанных цервицитах и вагинитах, поскольку охватывает весь спектр возбудителей инфекции этой локализации. Препараты принимают по следующей схеме: Флемоклав Солютаб 1000 мг два раза в день + Вильпрафен 500 мг трижды в день курсом 7-10 дней. Пациентки с затяжным цервицитом должны быть обследованы на предмет M. genitalium с назначением моксифлоксацина (фторхинолоны, препарат Авелокс).
При хронических формах хламидийного цервицита антибиотики назначаются длительно (3 недели и больше), одновременно проводится иммунотерапия, которая включает:
Предложена схема восстановления иммунологического состояния шейки при рецидивирующем хламидийном цервиците. Назначается комбинация ВЛОК (внутрисосудистое лазерное облучение крови) 10 сеансов и иммунотерапии Генфероном (содержит интерферон человеческий + Таурин + бензокаин). Генферон в виде свечей применяется вагинально по 1 свече 2 раза в день тоже 10 дней.
Кроме этого, женщине назначаются гепатопротекторы, антиоксиданты, а для восстановления флоры влагалища вагинальные капсулы или суппозитории, содержащие лактобактерии: Лактонорм, Вагилак, Ацилакт, Фемилекс и гель Лактагель.
Для профилактики рака шейки применяются деструктивные методы (криодеструкция, радиохирургия, лазерная коагуляция).
Воспалительные болезни шейки матки
Содержание
Определение и общие сведения [ править ]
Экзо- и эндоцервициты обнаруживают у 70% женщин, обращающихся за амбулаторной медицинской помощью.
• острый неспецифический цервицит и вагинит;
• хронический неспецифический цервицит.
Этиология и патогенез [ править ]
Неспецифический цервицит вызывает УПМ (условно-патогенные микроорганизмы). Также экзо- и эндоцервициты могут вызвать возбудители ИППП (инфекции, передающиеся преимущественно половым путем) (хламидии, микоплазмы, трихомонады и др.). Дефицит эстрогенов способствует развитию атрофического кольпита и неспецифического цервицита.
Совокупность анатомических и физиологических особенностей шейки матки (узкий цервикальный канал, слизистая пробка, содержащая секреторный IgA, лизоцим и другие вещества, обладающие бактерицидными свойствами) защищает от внедрения возбудителей. Защитные механизмы нарушаются при травмах шейки матки во время родов, абортов, инвазивных диагностических процедур, вследствие чего инфекция свободно проникает в половые пути.
В результате инвазии возбудителя происходят повреждение и десквамация эпителия экзо- и эндоцервикса, обнажается базальная мембрана, усиливается секреция цервикальных желез. Процесс экссудации ведет к разрыхлению тканей, активации макрофагов, гистиоцитов, плазматических клеток, лимфоцитов, фибробластов. Пролиферация способствует регенерации тканей. Регенеративный процесс может быть замедленным, сопровождаться образованием кист (в результате перекрытия протоков цервикальных желез).
Экзо- и эндоцервициты, как правило, развиваются одновременно с вагинитами.
Клинические проявления [ править ]
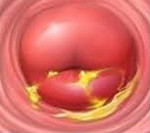
Острые неспецифические цервицит и вагинит характеризуются обильными слизистыми или гноевидными выделениями, зудом во влагалище, иногда тупыми болями внизу живота. При осмотре в зеркалах во влагалище и на шейке матки видны петехиальные кровоизлияния, гиперемия слизистой оболочки, отек. При тяжелом течении могут быть изъязвления. При хроническом цервиците и вагините выделения незначительные, но шейка матки отечная.
Воспалительные болезни шейки матки: Диагностика [ править ]
В анамнезе обращают внимание на экстрагенитальные заболевания, в том числе требующие длительного применения анти бактериальных препаратов, цитостатиков, глюкокортикоидов. У женщин в постменопаузе заболевание часто связано с атрофическими процессами.
Для подтверждения диагноза проводят:
• микроскопическое исследование (оценка общего числа бактерий-ассоциантов и их принадлежности к облигатноанаэробным видам или лактобактериям);
• бактериологическое исследование (родовая и видовая при надлежность микроорганизмов, их чувствительность к антибиотикам);
• цитологическое исследование (структура и клеточный уровень повреждения тканей, оценка эффективности лечения в динамике, исключение онкологических заболеваний);
• ПЦР (полимеразная цепняя реакция) и иммуноферментный анализ (позволяют обнаружить возбудителей ИППП).
Особенности кольпоскопической картины при воспалении:
• Вид и консистенция выделений различаются в зависимости от возбудителя.
• На поверхности цилиндрического и многослойного плоского эпителия множество ярко-красных точек (верхушки капилляров).
• Гноевидный налет на поверхности истинных эрозий.
Обязательно проводят УЗИ органов малого таза для подтверждения наличия или отсутствия сочетанного онкологического процесса.
Дифференциальный диагноз [ править ]
Экзо- и эндоцервициты дифференцируют от эктопий шейки матки, РШМ (Рак шейки матки), специфического цервицита при гонорее, сифилисе, туберкулезе.
Воспалительные болезни шейки матки: Лечение [ править ]
На первом этапе проводят этиотропное лечение.
• При кандидозном цервиците применяют флуконазол в дозе 150 мг внутрь. Интравагинально применяют эконазол или изоконазол по 1 свече во влагалище на ночь в течение 3-4 дней. Можно применять натамицин при упорном течении кандидомикоза по 1 таблетке внутрь 4 раза в день в сочетании с местным лечением.
• При хламидийном цервиците наряду с антибиотиками тетрациклинового ряда (тетрациклин, доксициклин), макролидами (джозамицин, азитромицин), хинолами (офлоксацин) применяют местное лечение: обрабатывают шейку матки растворами хлорофиллипта или диметилсульфоксида.
• При атрофических цервицитах и вагинитах местно используют препараты, содержащие эстриол.
• При неспецифическом цервиците назначают местное лечение комбинированными препаратами, например тержинаном.
Лечение на втором этапе направлено на восстановление нормального биоценоза влагалища. Используют эубиотики, на пример лактобактерии ацидофильные (ацилакт) по 1 свече во влагалище 10 дней.
Для восстановления кислой вагинальной среды и нормальной лактофлоры рекомендуется применение вагинальных таблеток L-аскорбиновой кислоты (вагинорм-С) по 1 таблетке во влагалище на ночь в течение 6 дней.
Применяют при сочетании экзо и эндоцервицитов с другими заболеваниями шейки матки.
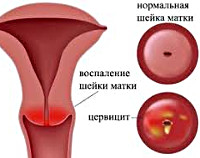
Хронический цервицит
Хронический цервицит — это длительно текущий воспалительный процесс в слизистой влагалищной и надвлагалищной части шейки матки, который в ряде случаев распространяется на её соединительнотканный и мышечный слой. Во время ремиссии симптоматика ограничивается увеличением количества влагалищных выделений. При обострении объём выделений возрастает, они становятся слизисто-гнойными, пациентка отмечает боли внизу живота. При постановке диагноза учитывают данные расширенной кольпоскопии, бактериологических, серологических и цитологических анализов, гинекологического УЗИ. Для лечения используют антибиотики, гормональные препараты, эубиотики, иммунные средства.
МКБ-10
Общие сведения
Хронический цервицит — одна из наиболее распространённых гинекологических патологий. На его долю приходится более половины всех случаев выявленных воспалительных заболеваний органов малого таза (ВЗОМТ). По данным специалистов в сфере практической гинекологии, хроническим воспалением шейки матки страдает до четверти женщин репродуктивного возраста. С учётом малосимптомного течения процесса уровень заболеваемости может быть существенно выше.
Около 2/3 пациенток составляют женщины в возрасте от 25 до 45 лет, реже заболевание выявляют в период перименопаузы и крайне редко у девочек до наступления первой менструации. Наблюдается прямая корреляция между риском развития воспаления и сексуальной активностью пациентки.
Причины
В большинстве случаев хроническое воспаление слизистой шейки матки возникает на фоне недолеченного острого воспалительного процесса, однако оно может развиваться и постепенно, без ярких клинических признаков. Существуют две группы причин цервицита:
Важную роль в возникновении заболевания играют факторы риска. Хронический цервицит провоцируют:
Патогенез
Развитие заболевания определяется сочетанием нескольких патогенетических звеньев. Признаки воспалительного процесса выражены умеренно и локализованы преимущественно в эндоцервиксе. Слизистая цервикального канала становится отечной, утолщенной, складчатой. Отмечается полнокровие сосудов, формируются лимфогистиоцитарные воспалительные инфильтраты, клетки эпителия выделяют больше слизи.
В экзо- и эндоцервиксе замедляются регенеративные процессы и возникают дистрофические изменения. В нижних слоях слизистой разрастаются соединительнотканные элементы. Выводные отверстия желез перекрываются плоским эпителием с образованием наботовых (ретенционных) кист. По мере развития заболевания в воспаление вовлекаются соединительная ткань и мышцы шейки матки.
Клеточная и гуморальная иммунная система функционируют неполноценно: уменьшается количество В- и Т-лимфоцитов, угнетаются Т-зависимые иммунные реакции, нарушается фагоцитарная активность. В результате возбудители инфекции получают возможность персистировать как в шеечном эпителии, так и в клетках иммунной системы. В цервикальной слизи снижается уровень иммуноглобулинов G и M на фоне повышенного содержания IgA. Развиваются аутоиммунные процессы с явлением «молекулярной мимикрии» между чужеродными белками и белками собственных тканей.
Классификация
Хронический цервицит классифицируют с учётом этиологических факторов, степени распространённости и стадии воспалительного процесса. На основании этих критериев различают следующие формы заболевания.
По распространённости воспаления:
По стадии воспаления:
Симптомы хронического цервицита
Обычно заболевание протекает бессимптомно. В период ремиссии женщина отмечает скудные слизистые или слизисто-гнойные выделения из влагалища, которые становятся более обильными перед менструацией или сразу после месячных. Болевой синдром, как правило, отсутствует. Более заметны клинические признаки в период обострения. Увеличивается количество слизистых влагалищных выделений, мутнеющих или желтеющих за счёт появления гноя.
Пациентку беспокоят дискомфорт и тупые тянущие боли в нижней части живота, которые усиливаются во время мочеиспускания и при половом акте. После секса возникают мажущие кровянистые выделения. Если цервицит сочетается с кольпитом, женщина жалуется на незначительный зуд и жжение во влагалище.
Осложнения
При несвоевременном или неправильном лечении хронический цервицит осложняется гипертрофией шейки матки, появлением эрозий и язв на её слизистой оболочке, полипозными разрастаниями. Воспалительный процесс может распространиться на слизистую влагалища, бартолиновы железы, эндометрий, маточные трубы, яичники, другие тазовые органы. При хроническом течении воспаления чаще возникают дисплазии и повышается риск развития рака шейки матки. Изменение состава слизи, производимой эпителием цервикального канала, и анатомические нарушения вследствие воспаления могут привести к шеечному бесплодию.
Диагностика
Поскольку клинические проявления хронического цервицита неспецифичны и обычно слабо выражены, ведущую роль в диагностике играют данные физикальных, инструментальных и лабораторных исследований. Для постановки диагноза наиболее информативны:
Дополнительно пациентке могут назначаться анализы для определения уровня женских половых гормонов и состояния иммунитета. Дифференциальная диагностика проводится с туберкулёзом, раком, эктопией шейки матки. Для уточнения диагноза могут привлекаться онкогинеколог, фтизиогинеколог, дерматовенеролог.
Лечение хронического цервицита
Правильно подобранная комплексная терапия позволяет не только купировать признаки обострения, но и добиться стойкой ремиссии. В рамках лечебного курса пациентке назначают:
При наличии ретенционных кист назначают радиоволновую диатермопунктуру. В тех случаях, когда консервативное лечение неэффективно, или хронический цервицит сочетается с дисплазией, элонгацией, рубцовой деформацией и другими заболеваниями шейки матки, применяют оперативные методики — крио- или лазеротерапию, трахелопластику др.
Прогноз и профилактика
Прогноз заболевания благоприятный. Для своевременного выявления возможной цервикальной дисплазии пациентке после курсового лечения необходимо дважды в год проходить кольпоскопию, сдавать цитологические мазки и бакпосев. Профилактика хронического цервицита включает регулярные осмотры гинеколога, адекватное лечение воспалительных заболеваний женской половой сферы, обоснованное назначение инвазивных процедур.