глазное дно за флером что это такое
Лечение макулодистрофии сетчатки («влажная» форма)
Макулодистрофия сетчатки (синонимы ВМД, макулярная дегенерация, ЦХРД) – это хроническое заболевание сетчатой оболочки глаза, которое возникает у людей старше 50 лет и имеет дистрофическую природу. Болезнь вызывает постепенное, но необратимое разрушение светочувствительных клеток сетчатки, что сопровождается прогрессирующим ухудшением зрения, вплоть до развития слепоты. Специалисты называют возрастную дегенерацию макулы одной из трех основных причин ухудшения зрения у людей пенсионного возраста во всем мире (две другие причины слабовидения – глаукома и диабетическая ретинопатия). Частота выявления макулодистрофии в мире составляет примерно 3 на 1000 населения, в России этот показатель гораздо выше и достигает 15 на 1000 населения.
Рис.1 Слои сетчатки глаза
Если вы или ваши близкие находитесь в группе риска (достигли возраста 50 лет, есть симптомы ухудшения зрения), обязательно пройдите осмотре глаз у врача офтальмолога. Очень многие глазные заболевания долгое время никак не дают о себе знать, и в результате человек постепенно слепнет. Это простое и информативное обследование сможет обнаружить ранние признаки болезни и сберечь зрение!
Как развивается «влажная» форма ВМД
Чтобы понять, что происходит в сетчатке при макулодистрофии, нужно вспомнить особенности строения глаза. При макулярной дегенерации поражается область сетчатки, называемая желтым пятном. Это центральная зона задних отделов глазного яблока, на которую фокусируются световые лучи, проходящие сквозь зрачок.
Макула состоит из нескольких слоев специализированных световоспринимающих клеток (фоторецепторов), основная функция которых – обеспечение так называемого центрального зрения. Благодаря рецепторам желтого пятна человек видит четкое детализированное изображение. За слоем фоторецепторов сетчатки расположен слой пигментных клеток, а под ним – тонкая прослойка ткани (она называется мембрана Бруха), которая отделяет рецепторные клетки от подлежащих к ним кровеносных сосудов. По сосудам к сетчатке поступают питательные вещества и кислород.
С возрастом в пространстве между мембраной Бруха и пигментным эпителием появляются глыбки желтоватого пигмента (их называют друзы), которые представляют собой отложения продуктов обмена клеток. Появление друз – это признак старения организма, никаких жалоб при этом не возникает.
Рис.2 Механизм развития влажной формы ВМД
Симптомы «влажной» макулодистрофии
«Влажная» форма ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Болевые ощущения даже в далеко зашедшей стадии не появляются. Поражение глаз, как правило, двустороннее, но изменения на одном глазу могут прогрессировать быстрее. Пациент некоторое время не замечает явного снижения зрения, потому что более здоровый глаз берет на себя всю зрительную нагрузку и компенсирует ухудшение зрения на втором глазу.
По мере разрушения все большего количества клеток макулы, зрение быстро ухудшается, его становится невозможно скорректировать с помощью очков. В центре поля зрения появляется размытое пятно, которое достаточно быстро увеличивается в размерах и темнеет. Человеку становится трудно читать, писать, различать лица, он не может выполнять работу, которая требует рассматривания мелких деталей. Окружающие предметы могут восприниматься в искаженном виде, с искривленными контурами.
Диагностика экссудативной формы ВМД
Болезнь можно диагностировать уже во время обычного осмотра у офтальмолога (офтальмоскопии). Во время осмотра глазного дна врач может выявить изменения на глазном дне, характерные для экссудативной формы макулодистрофии. Для уточнения диагноза и оценки степени поражения тканей сетчатки применяют дополнительные методы исследования. Одним из наиболее простых и в то же время информативных методов исследования является тест Амслера, который можно проводить даже в домашних условиях. Также выполняют периметрию (осмотр полей зрения), метод ОКТ, флуоресцентной ангиографии и пр.
Лечение «влажной» формы макулодистрофии
Возрастная дистрофия макулы поддается лечению, пока заболевание не перешло в терминальную стадию. Цель проводимого лечения – остановить прогрессирование изменений в сетчатке и сохранить остроту зрения. Раньше при выявлении ВМД основные усилия были направлены на борьбу с последствиями болезни – разрастанием неполноценных сосудов и просачиванием жидкой части крови. Для этого патологические сосуды «прижигали» с помощью медицинского лазера (лазерная коагуляция сетчатки). Эффект такого лечение носил временный характер. В настоящее время для лечения возрастной дегенерацией макулы, наряду с лазерной коагуляцией, применяют внутриглазные (интравитреальные) инъекции препаратов, которые препятствуют росту патологических сосудов (анти-VEGF).
Интравитреальное введение анти-VEGF препаратов обеспечивает прицельное воздействие на белок, который вызывает рост ненормальных сосудов сетчатки. Такое лечение позволяет задержать прогрессирование болезни на долгие годы и значительно повысить качество жизни больных, а в некоторых случаях – несколько повысить остроту зрения пациента с макулодистрофией.
Несмотря на высокую эффективность интравитреальных инъекций анти-VEGF препаратов, они работают только до момента образования на сетчатке грубых рубцов и значительной потери зрения. Если вам поставили диагноз ВМД, регулярно посещайте врача и не откладывайте лечение, чтобы не потерять зрение!
Во время интравитреальной инъекции врач с помощью специальной иглы вводит препарат в полость глаза, в стекловидное тело. Уколы выполняют с помощью стерильных инструментов, в условиях операционной; их может делать только врач, прошедший специальную подготовку и владеющий техникой внутриглазных инъекций. Процедура введения проводится после закапывания обезболивающих капель и не сопровождается болевыми ощущениями.
Анти-VEGF препарат, попадая в полость глаза, блокирует выделение эндотелиального фактора роста сосудов, в результате чего новые аномальные сосуды не появляются, уже образовавшиеся патологические сосуды запустевают и спадаются, жидкость (экссудат) рассасывается. Таким образом, удается не только бороться с уже имеющимися симптомами болезни, но и предотвратить их появление, а в некоторых случаях – улучшить остроту зрения.
Для интравитреального введения при ВМД чаще всего используют препараты Луцентис (Lucentis) и Эйлеа (Eylea), также в некоторых клиниках могут применяться Макуджен (Macugen) или Авастин (Avastin). Последний не зарегистрирован в РФ для применения в офтальмологии.
Луцентис был первым препаратом, разработанным для лечения «влажной» макулодистрофии. Через несколько лет для терапии ВМД также стали применять препарат Эйлеа, который отличает более продолжительный лечебный эффект.
В нашем «Центре сетчатки глаза» применяют только препараты Луцентис и Эйлеа, сертифицированные для лечения экссудативной формы макулярной дегенерации. Инъекции проводят опытные врачи, в совершенстве владеющие техникой интравитреального введения препаратов.
Инъекции Луцентиса выполняют по схеме: 0,05 мл препарата интравитреально один раз в месяц. Обычно проводится три инъекции с интервалом 30 дней (для накопления лекарства в полости глаза), после чего врачу необходимо оценить эффект воздействия препарата и подобрать индивидуальную схему лечения в дальнейшем. Лечение препаратом Эйлеа проводят по похожей схеме: три внутриглазные инъекции по 2 мг с интервалом в 30 дней, затем уколы выполняют один раз в два месяца (или реже).
Если пациент испытывает трудности со зрением на близком расстоянии, рекомендуют установку макулярной линзы Шариота (МЛШ), которая в разы улучшает зрение на близкой дистанции (15 см.) и позволяет читать без очков или иных дополнительных средств (лупы и т.п.). Это возможно при неактивной форме ВМД.
Видео введения препарата Луцентис
Цены на лечение макулярной дегенерации сетчатки
| Лазерное лечение макулярного отёка сетчатки | от 12 000 рублей |
| Интравитреальное введение anti-VEGF препаратов | от 44 000 рублей |
ВНИМАНИЕ! Точную стоимость лечения можно будет сказать только после очной коснультации, когда будет определено состояние сетчатки глаз пациента и составлен план лечения. Узнать стоимость основных процедур и операций вы можете в разделе ЦЕНЫ.
Открытоугольная глаукома
Она встречается почти у 80 миллионов людей в мире, а в России такой диагноз стоит у 1 500 000 людей, при этом такое же количество больных не подозревает о наличии у них заболевания. Открытоугольная форма глаукомы диагностируется в 70% случаев, поэтому о ее симптоматике, лечении и профилактике полезно знать каждому.
Патологические изменения при глаукоме
Радужка разделяет глаз на две камеры: переднюю и заднюю. Между камерами постоянно циркулирует жидкость, которая продуцируется цилиарным телом и выводится дренажным аппаратом. Сохраняющийся за счет постоянного передвижения баланс жидкости обеспечивает нормальное внутриглазное давление (ВГД). Если отток нарушается, давление начинает расти, и у пациента развивается глаукома.
Нарушение работы дренажной системы глаза происходит в результате:
В первом случае речь идет о закрытоугольной глаукоме, которая встречается всего в 10-20% случаев. Если доступ к эвакуации жидкости был заблокирован корнем радужной оболочки, речь идет об ангулярной ретенции, а если причиной нарушения оттока выступает чужеродная ткань в фильтрующей зоне – о претрабекулярной ретенции.
Если пути оттока открыты, но дренажная функция глаза нарушена, у пациента диагностируется открытоугольная глаукома (ОУГ). При поражениях путей оттока внутренней стенки Шлеммова канала выявляют трабекулярную ретенцию, па при поражении наружной стенки – интрасклеральную ретенцию.
Внутриглазное давление любой этиологии сдавливает нерв, поэтому зрение неуклонно снижается. Без лечения, направленного на замедление прогрессирования болезни, человек полностью утрачивает зрение за 3-4 года.
Первичная ОУГ: причины и факторы риска
Глаукома – полиэтиологическое заболевание, которое может развиться под влиянием многих причин. Если среди нет травм или заболеваний органов зрения, которые могли привести к повышению давлению внутри глаза, глаукому считают первичной.
Существует три теории, способные объяснить патогенез открытоугольной формы глаукомы.
Факторами, повышающими риск столкнуться с заболеванием и осложняющими его течение, являются:
Неблагоприятными признаками служат:
Важно учитывать, что небольшие суточные изменения давления внутри глаза являются нормой: максимальные показатели фиксируют утром, после пробуждения, минимальные – вечером и ночью. Разница между давлением правого и левого в пределах 4 мм рт. ст.глаза тоже встречается у каждого человека.
Классификация ПОУГ
Открытоугольную глаукому можно классифицировать по разным признакам. Распространенным критерием является стадия развития патологии:
ОУГ можно классифицировать и по другим признакам:
Но наиболее актуальным является классификация по механизму прогрессирования глаукомы, которая выделяет простую, эксфолиативную и пигментную форму, а также глаукому нормального давления.
Эксфолиативная открытоугольная глаукома
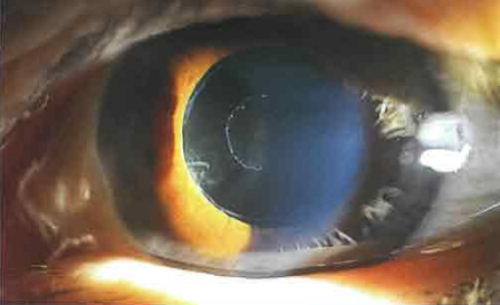
Болезнь отличается неблагоприятным (быстрым) течением.
Пигментная открытоугольная глаукома
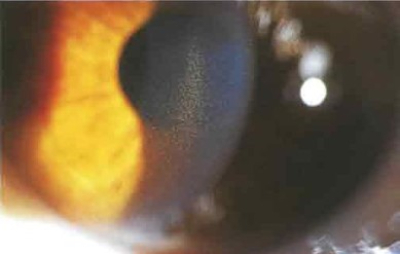
Для данной формы характерны следующие признаки:
Активное высвобождение пигмента может происходить при выраженной физической нагрузке или при движении зрачка.
Глаукома нормального давления
При показателях ВГД, не выходящих за пределы нормы, врач может выявить:
Сочетание признаков, указывающих на глаукому, с нормальным внутриглазным давлением, указывает на ГНД. Патологию можно рассматривать как подвид простой открытоугольной глаукомы с низкой чувствительностью зрительного нерва к высокому давлению внутри глаза.
Диагностика
Открытоугольная глаукома развивается незаметно: пациент не испытывает боли и другого дискомфорта до терминальной стадии болезни. Поэтому пациентам старше 40 лет нужно посещать офтальмолога превентивно каждые 2 года, чтобы вовремя выявить заболевание и принять меры, которые позволят сохранить зрение.
Поводом для внепланового обращения к врачу могут стать следующие симптомы:
1. Офтальмоскопия – осмотр глазного дна, который помогает оценить состояние диска зрительного нерва (ДЗН).
Во время исследования врач оценивает:
При глаукоме у пациента происходят патологические изменения диска глазного нерва, которые можно зафиксировать во время исследования: экскавация, штрихообразные геморрагии по краю диска, побледнение зрительного нерва и др.

Во время процедуры врач использует местное обезболивание (капли), фиксирует голову пациента и осматривает его глаз, направив в него луч света. Осмотр позволяет увидеть характерные для ОУГ изменения, в том числе, пигментацию трабекулы.
3. Тонография – исследование внутриглазного давления, стабильное повышение которого является основным маркером прогрессирования глаукомы.
У здорового человека давление внутри глаз находится в пределах 11-21 мм рт. ст. На показатели может влиять возраст и время суток, на выраженное или постоянно фиксируемое в ходе диагностики повышение говорит о патологическом процессе.
Исследование также помогает оценить гидродинамику:
В современной офтальмологии используют электронную тонографию.
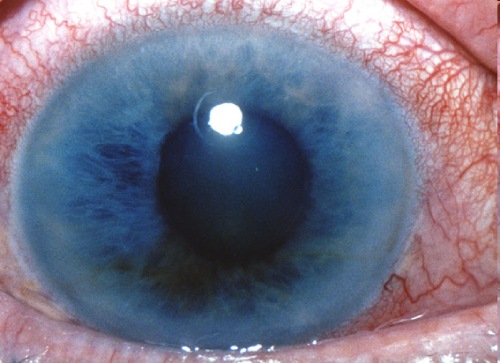
При биомикроскопическом исследовании у пациентов с глаукомой выявляют:
Глубина передней камеры глаза обычно остается без изменений.
Лечение
Глаукома требует пожизненного наблюдение у офтальмолога и непрерывную терапию для замедления прогрессирования болезни.
По показаниям используются методики лазерных операций, эффективных при ОУГ:
Также офтальмолог может назначить хирургическое вмешательство:
Открытоугольная глаукома – серьезное заболевание, при котором человек должен постоянно наблюдаться у опытного офтальмолога и следовать всем его рекомендациям. В этом случае прогноз будет благоприятным и слепоты удастся избежать.
О чём расскажет глазное дно?
О том, что такое глазное дно, зачем направляют на его обследование и о чем оно может «рассказать», мы побеседовали с врачом-офтальмологом «Клиника Эксперт Тула» Афанасьевой Татьяной Александровной.
Узнать стоимость исследования глазного дна в вашем городе можно, позвонив по телефону во вкладке «контакты»
внимание: услуга доступна не во всех городах
— Татьяна Александровна, что такое глазное дно и как называется метод его диагностики?
Исследование проводится чаще всего методом офтальмоскопии. Глазное дно освещается световыми лучами и осматривается под увеличением. Прибор называется «офтальмоскоп».
В каких случаях проводится МРТ глазных орбит? Рассказывает врач-рентгенолог «МРТ Эксперт Липецк»
Чеботарева Галина Николаевна
Помимо офтальмоскопии, в современной офтальмологии для исследования глазного дна используются такие методы, как флуоресцентная ангиография, оптическая когерентная томография, гейдельбергская ретинальная томография. В повседневной практике поликлинического врача-офтальмолога ведущее место занимает офтальмоскопия ввиду своей простоты и доступности.
— Что такое флуоресцентная ангиография сетчатки и чем она отличается от офтальмоскопии?
Это сложный метод диагностики, при котором исследуются сосуды (в том числе и капилляры) глазного дна и хориоидеи (сосудистые сплетения) посредством внутривенного введения вещества флуоресцеина.
После введения препарата выполняется серия снимков. В местах, где есть какие-то патологические изменения сосудов и происходит «просачивание» флуоресцеина за пределы сосудистой стенки, на снимках будет обнаруживаться специфическое свечение.
Записаться на прием к окулисту в вашем городе можно здесь
внимание: консультации доступны не во всех городах
— О каких офтальмологических заболеваниях может рассказать врачу глазное дно пациента?
— Почему часто направление на осмотр глазного дна выдают узкопрофильные специалисты, например, кардиологи, неврологи и даже эндокринологи? Какие синдромы и заболевания, не связанные с состоянием глаз, отражаются на нашем глазном дне?
Состояние этой области глаза действительно меняется при ряде общих (неглазных) патологий, причем их число даже больше, чем собственно офтальмологических.
В зависимости от полученных результатов могут делаться выводы о степени, стадии развития патологического процесса в том или ином органе, адекватности проводимой терапии. В связи с этим может, соответственно, меняться и терапевтическая тактика.
— Как проводится офтальмоскопия глазного дна? Не доставляет ли она пациенту неприятных ощущений?
Исследование проводится в положении сидя. Подготовки к самой процедуре не требуется. В глаза предварительно, уже в кабинете офтальмолога, закапываются капли.
— Зачем расширяют зрачки при проверке зрения?
Расширение зрачков именно с целью исследования глазного дна выполняется для увеличения области осмотра и более тщательного обследования.
— Капли, которые применяет доктор для расширения зрачка перед проведением офтальмоскопии, являются безопасными для здоровья пациента?
В целом да, но противопоказания, тем не менее, существуют. Поэтому перед исследованием пациент должен обязательно проинформировать врача обо всех имеющихся и имевшихся у него патологиях, любой аллергии, а также принимаемых препаратах (например нитратах, нитритах, психотропных средствах).
Расширяющие зрачок препараты не используют при закрытоугольной глаукоме (особенно неоперированной), чтобы не спровоцировать развитие острого приступа.
У детей применяются менее концентрированные капли.
— Татьяна Александровна, если для проверки зрения применялись капли для расширения зрачка, какие рекомендации необходимо соблюдать пациентам до и после обследования?
До обследования особых рекомендаций нет. После процедуры из-за временного действия капель возможно некоторое ухудшение остроты зрения, «темные» пятна в полях зрения, повышенная чувствительность к свету.
Не следует пытаться сфокусировать зрение на чем-либо, напрягая его, в том числе смотреть телевизор, работать на компьютере, водить транспортные средства. Лучше дать глазам просто отдохнуть.
Необходимо обязательно пользоваться солнцезащитными очками (особенно в яркий, солнечный день).
Длительность таких ограничений зависит от вида использованного препарата и определяется доктором в каждом конкретном случае.
— Как часто нужно проходить осмотр глазного дна детям и взрослым?
— Для того, чтобы проверить глазное дно, необходимо направление врача?
Другие статьи по теме:
Для справки:
Афанасьева Татьяна Александровна
Выпускница медицинского факультета Тульского государственного университета 2003 года.
В 2004 году окончила интернатуру по специальности «Офтальмология».
С 2017 года работает врачом-офтальмологом в ООО «Клиника Эксперт Тула». В Туле принимает по адресу: ул. Болдина, д. 74
Глазное дно за флером что это такое
Диагностика повреждений внутренних оболочек и сред базируется на результатах визуального осмотра, биомикроскопии, офтальмоскопии, а также инструментальных и аппаратных методах исследования.
Состояние передней камеры, радужной оболочки и зрачка, а также хрусталика достаточно информативно определяется с помощью биомикроскопии. Эти методы хорошо разработаны и описаны во второй главе работы.
Для определения изменений в задней камере глаза и цилиарном теле оптимальными являются ультразвуковые методы: А-и В-методы эхографии и методика ультразвуковой биомикроскопии. Особый интерес представляет сравнение информативности этих методов при цилиохориоидальной отслойке (ЦХО).
С целью уточнения топографии отслойки цилиарного тела при подозрении на нее 15 больным были произведены ультразвуковая эхография (В-метод) и ультразвуковая биомикроскопия (выполнялась на базе ГУ «Микрохирургия глаза им. акад. С. Н. Федорова»); 6 пациентов были после проникающего ранения и 9 — после тупой травмы глаза. В 5 случаях у больных наблюдалась клиническая картина ЦХО, не подтверждаемая В-сканированием. При проведении УЗ-биомикроскопии обнаруживалась отслойка цилиарного тела высотой до 3 мм, из них в 4 случаях имелись также шварты в переднем отделе стекловидного тела.
Это иллюстрирует следующий пример.
Больной О., 32 года. В июле 2001 г. в автоаварии получил тупую травму левого глаза. На следующий день обратился в институт.
При обращении: острота зрения левого глаза pr.l.certa, внутриглазное давление пальпаторно 1—. Глаз раздражен. Эрозия роговицы. Передняя камера средней глубины. Зрачок круглый. В хрусталике начальные помутнения под задней капсулой. В стекловидном теле кровь. Глазное дно не офтальмоскопируется.
При проведении ультразвуковой эхографии (В-сканирование) отслойка сосудистой оболочки не выявлена.
По данным ультразвуковой биомикроскопии обнаружена почти круговая отслойка цилиарного тела.
Таким образом, полученные нами результаты свидетельствуют о недостаточной информативности стандартных методов эхографии в диагностике ЦХО и необходимости использования при этой патологии для получения более полной информации новейших ультразвуковых методик — ультразвуковой биомикроскопии.
Состояние стекловидного тела оценивали методом офтальмоскопии и офтальмобиомикроскопии. Можно выявить деструкцию стекловидного тела, единичные плавающие и фиксированные помутнения, шварты в нем, как это было указано в главе 3. Представляет интерес предложенный рядом авторов и использованный в отделе метод оценки объема излившейся в стекловидное тело крови по степени выраженности рефлекса с глазного дна — определение «биомикроскопического индекса гемофтальма».
При этом оценка выраженности гемофтальма производится по четырем квадрантам: при взгляде вверх направо, вверх налево, вниз направо, вниз налево. Биомикроскопический индекс гемофтальма — это сумма баллов по четырем квадрантам. Максимальное значение его не превышает 12.
При проведении исследований рассчитывают средний индекс гемофтальма для различных клинических групп, как это представлено в табл. 4.1 на основании анализа собственного материала.
Основным методом объективной оценки состояния стекловидного тела является ультразвуковая диагностика: А- и В-методы эхографии и метод квантитативной эхографии. Они позволяют определить локализацию, объем и акустическую плотность выявляемых витреальных изменений, прогнозировать возможные исходы и оценить эффективность проводимого лечения.
Это наглядно иллюстрирует следующий пример.
Больной К. Диагноз: OS — обработанное ранение склеры, частичный гемофтальм. При поступлении: острота зрения OD 1,0; острота зрения OS 0,2 н/корр. Объективно: OS — глаз раздражен, шов на конъюнктиве в нижненаружном квадранте, обработанная рана склеры в нижненаружном квадранте. Роговица прозрачная, передняя камера 2,5 мм. Зрачок в центре, хрусталик прозрачный. В стекловидном теле гемофтальм. Биомикроскопический индекс гемофтальма 10. Глазное дно —детали за флером. ВГД 21 мм рт. ст.
По данным эхографии: OS — плавающие и фиксированные помутнения в стекловидном теле, пленчатые образования преимущественно в заднем отделе глазного яблока, акустическая плотность гемофтальма 30 Дб, задняя отслойка стекловидного тела, отслойка сетчатки не определяется.
Было проведено лечение: парабульбарно растворы дексаметазона, гентамицина, гемаза № 5. На 3-й сутки после начала лечения определялся выраженный лизис крови в стекловидном теле. Биомикроскопический индекс гемофтальма равен 4. На 7-е сутки гемофтальм рассосался, детали глазного дна офтальмоскопировались. Выявлялись преретинальные нежные помутнения стекловидного тела в центральной зоне.
По данным эхографии: OS — единичные плавающие помутнения в стекловидном теле в виде взвеси единичных пленок преимущественно в заднем отделе глазного яблока, акустическая плотность 12 Дб.
При выписке: острота зрения OD 1,0; острота зрения OS 0,7 н/корр.
Состояние сетчатой и сосудистой оболочек глаза, зрительного нерва при проникающем ранении оценивали по результатам офтальмоскопии. При этом акцентировали видимые изменения. При невозможности применить офтальмоскопию использовали эхографию, с помощью которой можно исключить отслойку сетчатки и сосудистой оболочки, определить толщину оболочек.
Электрофизиологические методы позволяют оценить сохранность различных отделов сетчатки и зрительного нерва.
Учебное видео биомикроскопии глаза щелевой лампой
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021