вздутие петель кишечника что это такое
Синдром слепой кишечной петли ( Застойная кишечная петля )
Синдром слепой кишечной петли — это застой в тонком кишечнике, который сопровождается усиленным размножением бактерий и нарушением переваривания пищи. Заболевание проявляется стеатореей, тяжестью и дискомфортом в животе, абдоминальным болевым синдромом. Позже появляются признаки авитаминоза и нутритивной недостаточности. Основные диагностические методы: гемограмма и копрограмма, рентгенография пассажа бария, интестиноскопия. Лечение включает антибиотикотерапию, назначение ферментов и витаминов. При неэффективности консервативных мер прибегают к оперативному вмешательству.
МКБ-10
Общие сведения
Синдром слепой кишечной петли (в иностранной литературе «blind loop syndrome») — редко диагностируемая проблема, которая еще недостаточно изучена. Ученые предполагают, что состояние довольно распространено, но его выявление затруднено из-за отсутствия общепринятой схемы диагностики. Учитывая этиологические факторы синдрома застойной кишечной петли, пик заболеваемости приходится на средний и пожилой возраст. Существенных половых различий между заболевшими не установлено.
Причины
Развитие патологии невозможно без влияния бактериальных агентов. В современной гастроэнтерологии доказана роль анаэробной и аэробной флоры, особенно грам-негативных бацилл. Вторым этиологическим фактором синдрома слепой петли является длительный застой содержимого, который создает благоприятные условия для бактериальной колонизации кишечника. Стаз кишечного содержимого провоцируют следующие причины:
Патогенез
Главным в механизме развития заболевания является колонизация тонкого кишечника условно патогенной микрофлорой — синдром избыточного бактериального роста (СИБР). Сначала появляются аэробные микробы, которые в процессе жизнедеятельности потребляют кислород. Они создают благоприятную бескислородную среду, в которой начинают размножаться анаэробные бактерии.
Под действием бактериальной флоры нарушается всасывание всех нутриентов, особенно витамина В12 и жиров. Недостаточное расщепление липидов связано с расстройством механизма энтерогепатической циркуляции. Микробы способствуют гидролизу конъюгированных желчных кислот с превращением их в свободные неактивные формы. В результате жиры не перевариваются и в большом количестве выделяются с калом.
Симптомы
Основное проявление синдрома — стеаторея. Кал содержит включения непереваренного жира, поэтому он приобретает сероватый цвет и специфический сальный блеск. Следы жирных каловых масс трудно смываются со стенок унитаза. При декомпенсации синдрома в испражнениях видны непереваренные частицы пищи. При длительном застое в кишечной трубке кал приобретает резкий гнилостный запах. Частота стула увеличивается до 4-5 и более раз в день.
Стеаторея сопровождается абдоминальными болями, тяжестью, урчанием в животе. Неприятные симптомы чаще возникают через 30-40 минут после приема пищи. Болевые ощущения обычно локализованы в околопупочной области. Для синдрома слепой кишечной петли типично раннее чувство насыщения, ощущение переполнения желудка даже после небольшой порции еды. Симптоматика сочетается с тошнотой, потерей аппетита.
Нарушение всасывания питательных веществ приводит к быстрой потере веса. При гиповитаминозе В12 кожа приобретает болезненный бледный оттенок, поверхность языка становится ярко-красной и гладкой, снижается восприятие вкуса. Беспокоят мышечная слабость, головные боли и головокружения. Пациенты жалуются на ощущения покалывания и «ползания мурашек» по коже, периодическое онемение конечностей.
Осложнения
Длительно существующий синдром слепой петли вызывает дефицит всех жирорастворимых витаминов — А, Д, Е и К. Как следствие, отмечаются нарушения сумеречного зрения, хрупкость и переломы костей, наблюдается повышенная кровоточивость. У женщин репродуктивного возраста вследствие авитаминозов и резкого похудения наступает вторичная аменорея. Тяжелые последствия недостатка цианокобаламина — фуникулярный миелоз, мегалобластная анемия.
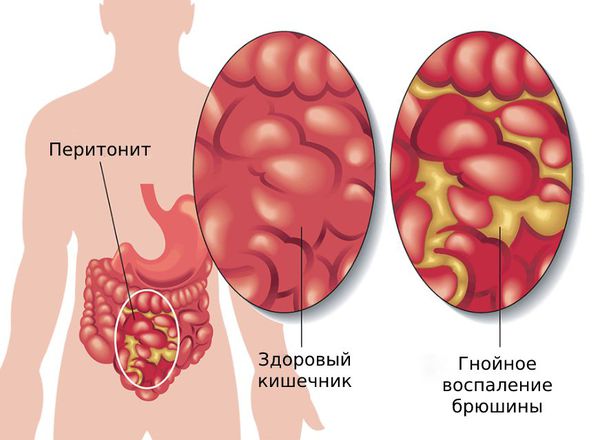
Застой химуса и избыточный бактериальный рост способствуют развитию хронических энтеритов, энтероколитов, которые еще больше усугубляют состояние пациента. Нарушение энтерогепатической циркуляции желчи чревато появлением билиарного сладжа, образованием камней в желчном пузыре. Тяжелым осложнением синдрома является контактное и лимфогенное распространение бактерий с возникновением гнойного перитонита.
Диагностика
При физикальном обследовании врачом-гастроэнтерологом выявляется болезненность около пупка и в эпигастральной зоне, аускультативно определяются громкие кишечные шумы. Предположить диагноз можно при наличии в анамнезе абдоминальной операции или длительно существующего воспалительного процесса в кишечнике. Для диагностики синдрома слепой кишечной петли применяются:
Лечение синдрома слепой кишечной петли
Консервативная терапия
Этиопатогенетическое лечение синдрома предполагает подбор антибактериальной терапии для подавления микробной флоры. В 60% случаев эффективная деконтаминация кишечника происходит при использовании антибактериальных препаратов группы рифамицина. Реже применяют тетрациклины, пенициллины, макролиды. Лечение продолжается до нормализации стула и устранения симптомов мальабсорбции.
В качестве заместительной терапии рекомендован витамин В12, который вводится парентерально для коррекции анемии и нормализации работы нервной системы. Для улучшения переваривания пищи назначают ферменты поджелудочной железы, препараты урсодезоксихолевой кислоты. Чтобы ускорить моторику кишечника, применяют прокинетики. При выраженном болевом синдроме эффективны анальгетики и спазмолитики.
Хирургическое лечение
Оперативное вмешательство показано при осложненных формах синдрома либо инструментально подтвержденных анатомических дефектах кишечной трубки. Операция направлена на ликвидацию слепой петли кишечника, восстановление нормального пассажа пищи и каловых масс. Хирурги проводят повторное формирование анастомоза, удаляют стриктуры и рубцовые деформации с последующим наложением соустья.
Прогноз и профилактика
Прогноз определяется степенью витаминно-энергетического дефицита, тяжестью основной болезни. При правильной консервативной тактике удается ликвидировать застойные явления и нормализовать состав кишечной микрофлоры. Профилактика синдрома заключается в своевременном лечении заболеваний гастроэнтерологического профиля, рациональном подборе техники формирования кишечных анастомозов.
Боли и вздутие в кишечнике: что делать
Практически каждый человек сталкивался с таким физиологическим явлением, как вздутие и болезненность внутри живота. Кишечник всегда наполнен газами, но нормальный их объем не превышает 1500 мл. Часть этого объема образуется внутри ЖКТ в результате жизнедеятельности естественных микроорганизмов, небольшая доля попадает через носоглотку, когда человек разговаривает во время еды. Если газовый объем увеличивается до показателей 3000 мл и выше, данный процесс сопровождается возникновением сильного дискомфорта и болевого синдрома разной интенсивности.
Основные симптомы патологии кишечника
В большинстве случаев неприятные признаки распирания в ЖКТ выступают следствием неправильного сочетания продуктов, не сбалансированный диетический режим или врожденная непереносимость каких-либо веществ, входящих в состав продуктов. Но если ранее были диагностированы такие серьезные системные нарушения, как гепатит, некроз тканей печени, дисфункция поджелудочной железы (панкреатит), систематически возникающие боли и повышенное газообразование свидетельствуют о проявлении указанных аномалий.
Одним из факторов, влияющих на состояние, в котором находится кишечник, выступает стресс. Любые незначительные эмоциональные переживания сказываются на его функциональности. Неприятные ощущения и невозможность контролировать внутренние процессы усугубляют ситуацию. Больной переживает еще больше, старается скрыться от социума, испытывает стеснение. Моральный дискомфорт еще больше способствует развитию метеоризма.
Причины болей и вздутия в кишечнике
Описанные проблемы могут появиться даже при обычной смене климата или часового пояса. Нередки нарушения функций ЖКТ при изменении пищевых привычек. Вспучивание живота, сопровождающееся болезненностью, может возникнуть по причинам, которые разделяются по происхождению на две группы:
Если вздутие выступает следствием реакции на какой-либо продукт, частичное или полное его исключение из дневного порциона избавит от неприятных ощущений в животе. В данном случае не потребуется специального лечения. Кишечник способен негативно реагировать на продукты, содержащие грубые биологические, неперевариваемые элементы (клетчатка), пищу, запускающую процесс гниения (мучное), глютенсодержащая еда, молоко и его производные. Чрезмерное потребление сладостей и газированных жидкостей также неблагоприятно сказывается на работе ЖК-системы.
Культура еды также влияет на склонность к вспучиванию кишечника. Быстрые перекусы на бегу, любовь к жирным и острым гастрономическим изыскам, калорийность которых превышает норму в несколько раз, вечерние и ночные переедания со временем приводят к развитию хронического вздутия живота. Любители активно общаться в процессе поглощения пищи также входят в группу риска. Воздух заглатывается при разговоре, табакокурении, присутствии стоматологических устройств во рту (протезы, брекет-системы), заболеваниях горла воспалительного характера.
Для снижения риска метеоризма рекомендуется следовать нескольким правилам:
Вторая группа причин метеоризма относится к имеющимся заболеваниям, которые поражают не только желудочно-кишечный тракт, но и мочеполовую систему, железистые органы. Самой опасной патологией выступает онкологический процесс, протекающий в колоректальной системе или в желтом теле яичника у женщин. Боли и вспучивание возникают из-за застоя желчи, сниженной выработке отдельных видов ферментов или кислот. Механические препятствия в ЖК-путях (спайки, перегибы, сужение, опухоли) также приводят к метеорической аномалии. Воспалительные процессы в слизистой или закупорка сосудистых каналов препятствует нормальному всасыванию газов из ЖКТ.
Не относящиеся к указанным группам причины патологии отстоят отдельно. Способствовать развитию временного вздутия способны гормональные сбои, например, в предменструальный период у женщин. Время вынашивания плода у беременных также сказывается на работе всех систем. Происходит механическое сдавливание кишечника, что затрудняет его перистальтику. При неудобной позе засыпания могут передавливаться петли каналов. После просыпания и начала активности метеоризм исчезает.
Диагностические меры
При появлении неприятной симптоматики необходимо обратиться к терапевту или гастроэнтерологу, которые проведут первичный сбор анамнеза, осмотр и опрос больного. При необходимости к обследованию будут привлечены другие узконаправленные специалисты: неврологи, онкологи, хирурги, гинекологи или инфекционисты. На первичном этапе проводится сбор и оценка данных лабораторных анализов. Выясняется наличие или отсутствие воспалительных процессов, паразитарных поражений, патогенной микрофлоры.
Далее назначаются аппаратные способы исследования, перечень которых заключается в следующем:
Что делать при вздутии кишечника?
Если после проведенного обследования выясняется, что источник систематических проблем с желудочно-кишечным трактом выступает неправильное питание, необходимо обратиться к диетологу, который поможет исключить вредные продукты в каждом персональном случае и подобрать корректный по составу порцион. При обнаружении сложных заболеваний необходимо воздействовать на их первопричину. Лечение корректируется, исходя из тяжести патологии, включает как медикаментозную, так и инструментальную терапию. При обнаружении опухолевых или спаечных процессов решается вопрос о хирургическом вмешательстве.
После проведенного лечения и реабилитационного периода необходимо пройти повторное исследование аппаратным способом. Ядерно-резонансный сканер не оказывает вредоносного влияния на клетки организма, иммунную и нервную системы, поэтому проходить диагностику можно столько раз, сколько требуется в клинических целях.
Где делают МРТ кишечника?
Найти и сравнить медцентры МРТ можно на сервисе «Единого центра записи» Санкт-Петербурга. В верхней части страницы размещен номер консультационной службы, операторы которой не только подробно ответят на имеющиеся вопросы, но и подскажут адреса удобно расположенных клиник, запишут на свободное время. Учреждения распределены по расположению, рейтингам, ценам на услуги и техническим показателям оборудования, что облегчает сравнение и выбор. Бронируйте процедуру через портал и получите специальную скидку от сервиса.
Пневматоз кишечника
МКБ-10
Общие сведения
Пневматоз кишечника – редкое заболевание ЖКТ, при котором кишечные газы проникают в толщу стенки органа и образуют в ней воздушные полости. Чаще патологический процесс локализуется в подслизистом или субсерозном слое толстой или тощей кишки. Заболевание может поражать людей всех возрастов, но преимущественно встречается у младенцев и пожилых людей ввиду пониженной физической активности и частых нарушений в работе пищеварительной системы. Размеры воздушных кист могут варьировать от 0,5 до 5 см в диаметре. По распространенности процесса пневматоз разделяют на ограниченный, затрагивающий одну область кишечника, и диффузный. Последний характеризуется равномерным распространением патологических образований по всей площади кишечного тракта.
Причины
Заболевание редко является самостоятельной патологией, чаще возникает на фоне первичного поражения ЖКТ. Основной причиной пневматоза является избыточное образование и длительное нахождение газов в кишечнике, возникающее в результате следующих состояний:
Патогенез
Механизм образования патологических кист до конца не изучен. На сегодняшний день существует три теории формирования кишечного пневматоза: легочная, инфекционная и механическая. Согласно легочной теории, пневматоз возникает вследствие хронических заболеваний легких (бронхиальная астма, ХОБЛ). В результате постоянного кашля происходят микронадрывы альвеол, возникает пневмомедиастинум, который приводит к распространению воздуха в забрюшинное пространство. Оттуда свободный газ диффундирует в кишечную стенку и накапливается под серозной оболочкой. В соответствии с инфекционной теорией происхождения болезни, газы, которые выделяют бактерии, проникают в воспаленную стенку кишки и могут сливаться с образованием больших пузырей.
В гастроэнтерологии наибольшее признание получила механическая теория пневматоза. Согласно данной концепции, воздушные кисты кишечника возникают при первичной патологии ЖКТ (опухоль, энтероколит, стеноз) и врожденных дефектах кровеносных и лимфатических сосудов кишки. На фоне заболеваний ЖКТ происходит травматизация и истончение внутренней оболочки кишки. Газ под воздействием внутрикишечного давления проходит через микродефекты, попадает в подслизистые лимфатические сосуды и распространяется с помощью перистальтики в подслизистом слое кишечника. Кисты изнутри выстланы эпителием и могут содержать различные газы: азот, кислород, водород, аргон, двуокись углерода и др.
Симптомы пневматоза кишечника
Клиническая картина болезни зависит от степени распространения и количества газовых полостей. Пациенты предъявляют жалобы на чувство дискомфорта и тяжести в животе, нарушение отхождения газов (метеоризм). Появляются периодические схваткообразные абдоминальные боли без четкой локализации. Формирование воздушных кист приводит к замедлению перистальтики и возникновению запоров. Отсутствие стула сменяется диареей с примесью слизи. Возникает тошнота и рвота, отрыжка с неприятным запахом. Диффузное распространение пневматоза приводит к ухудшению общего состояния пациента: отмечается бледность кожных покровов, нарастает слабость, снижается АД, компенсаторно повышается ЧСС.
Осложнения
Диагностика
При ограниченном пневматозе кишечника ввиду отсутствия выраженной специфической симптоматики диагностика затруднительна. При возникновении болей, нарушении процесса пищеварения пациентам необходима консультация гастроэнтеролога. Специалист проводит комплексный осмотр, изучает анамнез заболевания и сопутствующую патологию, обращая особое внимание на болезни ЖКТ. В некоторых случаях при глубокой пальпации живота удается прощупать небольшие округлые образования, идущие вереницей вдоль кишечного тракта, напоминая гроздь винограда. Для установления диагноза проводятся следующие исследования:
Дифференциальная диагностика пневматоза проводится с неспецифическим колитом, пневмоперитонеумом, дивертикулами и дупликатурой кишечника. При полной обтурации исключают кишечную непроходимость другой этиологии.
Лечение пневматоза кишечника
Исходя из того, что патология развивается вторично, на фоне других заболеваний ЖКТ, в первую очередь необходимо устранить первопричину болезни. Тактика лечения пневматоза направлена на уменьшение вздутия живота и облегчение выхода газов естественным путем. Ввиду того, что после резекции пораженного участка кишки возникают частые рецидивы болезни, хирургическое удаление пузырей применяется крайне редко. Лечение заболевания проводится по следующим направлениям:
Дополнительным методом лечения пневматоза является гипербарическая оксигенация (ГБО). В результате активного насыщения крови кислородом происходит снижение общего давления газов венозной крови, что может способствовать рассасыванию газовых пузырей. Оперативные методы лечения применяются при развитии осложнений (кишечной непроходимости, перитоните, инвагинации кишечника и др.).
Прогноз и профилактика
При устранении первичного заболевания, проведении лечебных мероприятий и соблюдении диеты прогноз благоприятный. Образование больших или/и множественных газовых кист увеличивает риск развития осложнений (перитонит, кишечная непроходимость) и значительно ухудшает прогноз болезни. Профилактика пневматоза кишечника включает своевременную диагностику и лечение заболеваний ЖКТ, употребление в пищу свежей и качественной пищи. При наличии хронической патологи со стороны пищеварительной системы рекомендовано 1-2 раза в год проходить плановое УЗИ брюшной полости.
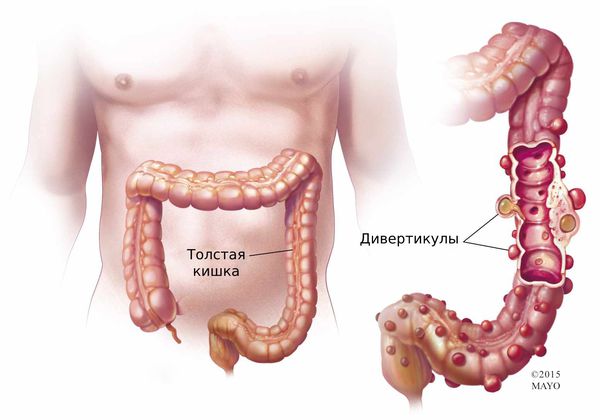
Что такое дивертикулярная болезнь кишки (дивертикулёз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Резницкого Павла Анатольевича, онколога-проктолога со стажем в 8 лет.
Определение болезни. Причины заболевания
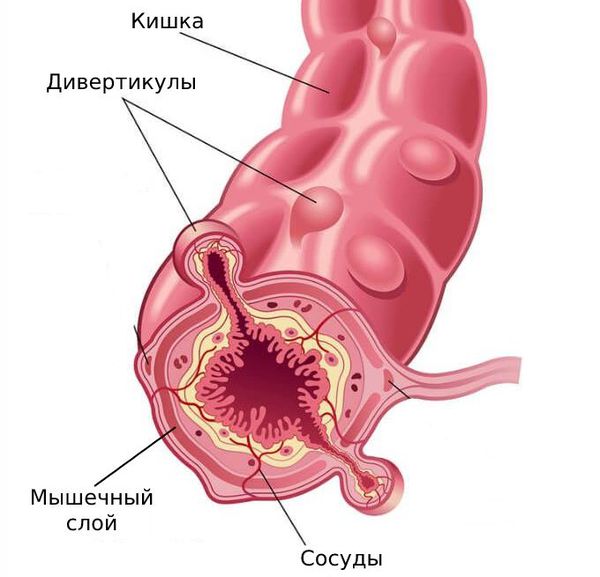
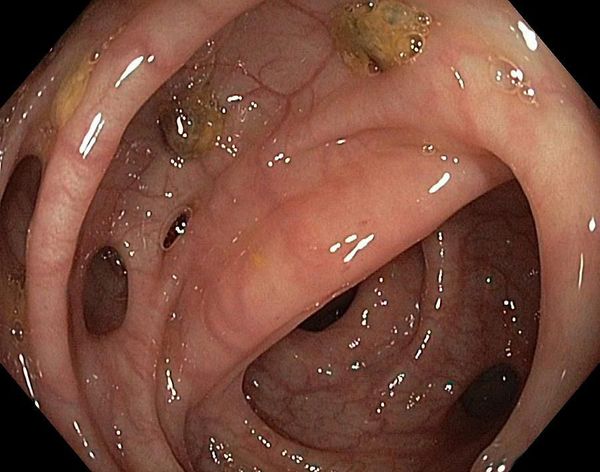
Дивертикулы толстой кишки бывают как единичными, так и множественными.
Дивертикулёз могут диагностировать в любом возрасте:
Как показывает статистика, чаще дивертикулы обнаруживают у пожилых людей. Но это не значит, что болезнь появляется с возрастом. Просто пожилым людям чаще проводят экстренные операции по поводу перитонита, назначают УЗИ брюшной полости или колоноскопию, например при развитии запора. Не исключено, что у этих же людей дивертикулы могли появиться ещё в молодости.
Симптомы дивертикулярной болезни кишки
Классическая триада симптомов дивертикулярной болезни включает похожие проявления:
Но далеко не всегда болезнь проявляет себя именно так. Всё зависит от расположения воспалённых дивертикулов по отношению к другим внутренним органам. Например, при воспалении дивертикулов вблизи мочевого пузыря пациента будет беспокоить боль в нижних отделах живота, частое болезненное мочеиспускание и чувство неполного опорожнения мочевого пузыря.
Иногда образуется дополнительная удлинённая петля толстой кишки с воспалёнными дивертикулами. При нетипичном расположении такая петля может симулировать боль, характерную для других заболеваний, например:
Все перечисленные симптомы относятся к лёгкому течению дивертикулярной болезни. Проявления более острой формы связаны с осложнениями: у пациента возникает сильная, острая боль в животе, тошнота, рвота, запор, вздутие и лихорадка — выше 38,0 °С. При развитии толстокишечного кровотечения в стуле появляется неизменённая кровь. Появление этих симптомов говорит о необходимости срочного хирургического лечения.
Патогенез дивертикулярной болезни кишки
В основе развития дивертикулов лежит предрасположенность к нарушению строения соединительной, мышечной и нервной ткани. Эти генетические нарушения приводят к образованию «слабых» мест в стенке кишки.
Когда в рационе мало растительной клетчатки, в кишечнике нарушается пассаж каловых масс и возникают запоры. Давление в просвете кишки повышается и выдавливает слабые участки стенки наружу в виде дивертикулов.
Развитие воспаления иногда связано с особенностями кишечной флоры. Нередко у пациентов с дивертикулярной болезнью наблюдается рост протеолитических бактерий.
Классификация и стадии развития дивертикулярной болезни кишки
Есть множество классификаций дивертикулярной болезни. Основная и наиболее понятная — клиническая классификация. Она подразделяет патологию на три формы:
Осложнения дивертикулярной болезни разделяют на острые и хронические. К острым осложнениям относят:
К хроническим осложнениям относят:
У дивертикулярной болезни нет чёткой стадийности. Человек может жить с дивертикулами много лет и не подозревать о них, как вдруг у него возникает перфорация дивертикула с перитонитом, которая требует экстренной операции.
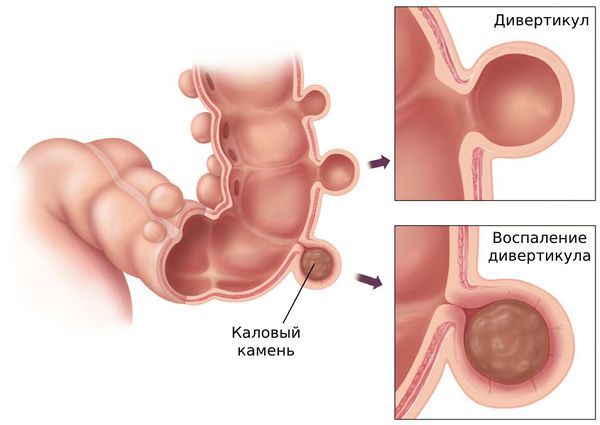
Обычно в основе развития осложнений лежит дисбаланс микрофлоры. Но иногда дивертикулярная болезнь развивается при попадании инородного тела в просвет дивертикула, например рыбной кости. Попадая в дивертикул, кость перфорирует стенку и приводит к развитию воспаления.
Осложнения дивертикулярной болезни кишки
К осложнениям дивертикулярной болезни толстой кишки относят:
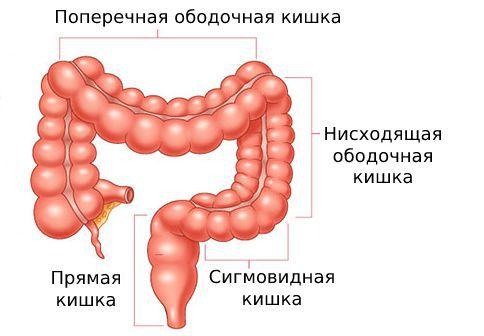
Острый дивертикулит толстой кишки — это воспаление в самом дивертикуле. Может сопровождаться болью в левой нижней части живота, лихорадкой и запором. Чаще развивается в левой половине толстой кишки: прямой, сигмовидной, нисходящей и поперечной ободочной кишке.
Острый околокишечный инфильтрат — это скопление воспалённых тканей в области перфорации, похожее на опухоль. Образуется при распространении воспаления за пределы дивертикула на близлежащие ткани. По клинической картине похож на острый дивертикулит. Со временем перерастает в хронический инфильтрат.
Перфоративный дивертикулит — это разрушение дивертикула с формированием отверстия в его стенке. Возникает на фоне воспаления. Через образовавшееся отверстие микрофлора и прочее содержимое из просвета кишки проникают в окружающие ткани, что приводит к формированию абсцесса или перитонита.
Абсцесс — это скопление гноя в ограниченной полости. Сопровождается теми же симптомами, что и острый дивертикулит. Отличается более интенсивной болью в животе, температура всегда выше 38°С.
Перитонит — это распространение кишечного или гнойного содержимого в брюшной полости. Приводит к воспалению тканей, покрывающих брюшную полость изнутри. Сопровождается острой болью в животе, резкой общей слабостью, лихорадкой, тошнотой и рвотой.
Хронический дивертикулит — это воспаление дивертикулов, которое сохраняется долгое время или возникает после успешного лечения острой фазы болезни.
По течению хронический дивертикулит, как и другие осложнения, можно разделить на три формы:
Стеноз кишки — это сужение просвета кишки либо за счёт сдавления инфильтратом, либо из-за изменения её стенки на фоне воспаления. При таком осложнении запоры возникают всё чаще, каловые массы уменьшаются в диаметре и становятся тонкими, как «верёвки».
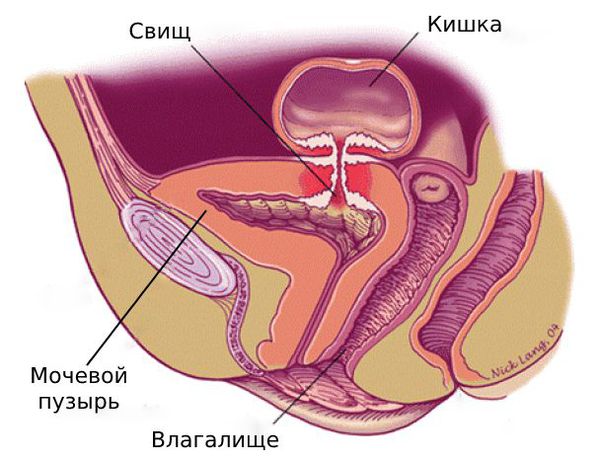
Свищи — это неестественные ходы между просветом дивертикула и кожей. Через них наружу выходит гной или кал.
Диагностика дивертикулярной болезни кишки
Диагностика дивертикулярной болезни бывает экстренной и плановой.
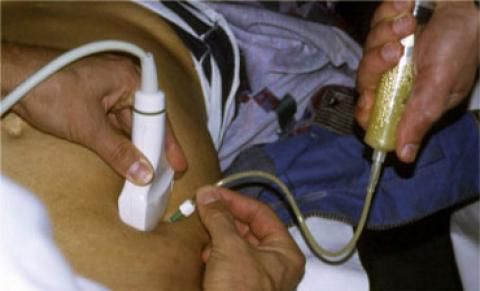
УЗИ брюшной полости — менее чувствительный и специфичный метод. Его эффективность зависит от опыта врача, который проводит исследование. Преимущество методики — в её мобильности и доступности.
По данным КТ и УЗИ врачи определяют дальнейшую тактику лечения: нужна ли пациенту экстренная операция, может ли он лечиться консервативно в отделении или необходимо дренировать образовавшийся абсцесс.
Плановая диагностика проводится в три этапа:
При толстокишечном кровотечении колоноскопия выполняется в экстренном порядке. Она позволяет найти устье кровоточащего дивертикула. Но диагностировать такой тип кровотечения сложно, так как вся слизистая толстой кишки ниже кровоточащего дивертикула покрыта кровью. Это затрудняет визуализацию.
Лечение дивертикулярной болезни кишки
Лечить дивертикулит нужно при развитии клинических или лабораторных симптомов, указывающих на воспаление дивертикула.
Пациенты с острым дивертикулитом среднетяжёлого и тяжёлого течения, а также с другими осложнениями госпитализируются в обязательном порядке.
При перитоните в брюшную полость проникает много патогенной микрофлоры из поражённой кишки. Если отказаться от стомы и просто объединить здоровые концы кишки, то соединение воспалится и окажется несостоятельным.
Через несколько месяцев после купирования воспаления, как правило, проводят восстановительную операцию: стому удаляют, а части толстой кишки соединяют.
Прогноз. Профилактика
Из-за отсутствия крупных рандомизированных исследований пока сложно сказать, какова вероятность рецидива острого дивертикулита после первичной атаки. По этой же причине нет чётких показаний к проведению операции после приступов острого или рецидивирующего дивертикулита.
Основные меры профилактики повторного появления дивертикулита: