высокопоточный кислород при коронавирусе что это значит
Оксигенотерапия повреждает микробиом легких: новое звено патогенеза Covid-19
Несмотря на то, что легкие считаются относительно «чистыми и свободными» от бактерий, в них существует определенный баланс микробиоты, который может нарушаться при проведении оксигенотерапи
Одним из ключевых признаков Covid-19 является одышка, которая вызывается значительным снижением уровня кислорода в крови. Во время госпитализации такие пациенты получают оксигенотерапию для нормализации уровня кислорода.
Несмотря на то, что легкие считаются достаточно «чистыми и свободными» от бактерий, в них существует определенный баланс микробиоты. Новое исследование указывает на то, что оксигенотерапия может негативным образом воздействовать на этот баланс.
«Кислород в избыточном виде является токсином. Если поместить лабораторное животное в среду с 100% кислородом, то оно погибнет в течение 5 дней, при этом будут развиваться повреждения легких, схожих с таковыми при Covid-19 или легочной недостаточности другой этиологии», – рассуждают авторы исследования.
Пациенты в интенсивной терапии получают высокие дозы кислорода на протяжении длительного времени. Ученые решили исследовать, как при этом меняется состав и жизнедеятельность микроорганизмов легких. Различные бактерии достаточно слабо различаются в том, как они реагируют на высокие дозы кислорода.
Была проведена серия экспериментов на здоровых лабораторных мышах. Изменения оказались ровно такими, как предполагали ученые: кислород-толератные бактерии, такие как стафилококки, распространялись в этой среде куда активнее остальных.
Следующий вопрос заключался в том, какое из изменений происходит первым – повреждение легочной ткани или изменения микробиомных взаимоотношений? Оказалось, что микробиом реагировал на оксигенотерапию уже в течение первого дня, в то время как повреждения легких развивались только после 3 дня.
В последнем эксперименте ученые сравнили 2 группы генетически идентичных мышей, получавших оксигенотерапию: со стерильными легкими и с обычным легочным микробиомом. Первая группа не демонстрировала легочных повреждений, характерных для второй группы с естественной микрофлорой в легких.
Это исследование указывает на то, что в патогенезе легочных повреждений при Covid-19 у пациентов, получающих оксигенотерапию, по-видимому, определенную роль играет легочный микробиом.
Тем не менее, результаты использования антибиотиков оказались неожиданными: применение ванкомицина, обладающего эффективностью против грамположительных стафилококков, не повлияло на возникновение легочных повреждений, в отличие от цефтриаксона, направленного на грамотрицательные бактерии.
Авторы работы настаивают на том, чтобы на основании их данных не проводилось никаких изменений актуальных протоколов лечения, в особенности оксигенотерапии. Необходимо проведение рандомизированных контролируемых исследований для получения уверенных клинических рекомендаций.
Интенсивная терапия. Высокопоточная назальная оксигенотерапия — практическое руководство
Сокращения: COVID-19 (coronavirus disease) — заболевание, вызванное SARS-CoV-2, CPAP (continuous positive airway pressure) — постоянное положительное давление в дыхательных путях, FiO 2 (fraction of inspired oxygen) — концентрация кислорода в дыхательной смеси, HFNOT (high-flow nasal oxygen therapy) — высокопоточная назальная оксигенотерапия, PaO 2 — парциальное давление кислорода, SpO 2 — насыщение кислородом гемоглобина артериальной крови, измеренное с помощью пульсоксиметра, ББР — бригада быстрого реагирования
Введение
Высокопоточная назальная оксигенотерапия (HFNOT) — это относительно новый метод кислородного восполнения, используемый в течение 10 лет у пациентов с дыхательной недостаточностью. Он предлагает несколько существенных преимуществ, которых не дает классическая пассивная оксигенотерапия с использованием назальных канюль (так называемых кислородных усов), простых масок, масок с насадками Вентури или масок с резервуарным мешком.
Физиологические преимущества
Аппарат HFNOT (рис. 1) позволяет получать большие (до 60 л/мин) потоки в назальных канюлях и точно устанавливать высокую концентрацию кислорода в смеси вдыхаемых газов (концентрация кислорода в дыхательной смеси [FiO 2 ] может достигать 100 %). Такой высокий поток связан с еще одним важным преимуществом этого метода — генерированием постоянного положительного давления в дыхательных путях ( CPAP ), которое дополняет лечение дыхательной недостаточности путем поддержания проходимости дыхательных путей, альвеолярного рекрутмента и снижения работы дыхания. Дыхательная смесь, вводимая пациенту, увлажняется и нагревается до температуры, выбранной врачом, что значительно повышает комфорт пациента, улучшает очищение дыхательных путей от задерживающегося секрета и уменьшает высыхание слизистой оболочки и связанный с этим риск раздражения, возникновения эрозий, изъязвлений и кровотечений. HFNOT также приводит к уменьшению анатомического мертвого пространства и удалению углекислого газа из верхних дыхательных путей, что снижает работу дыхания и повышает эффективность вентиляции.
Оборудование
Для использования HFNOT требуется специальное оборудование, состоящее из смесителя кислорода, генератора потока газов и системы их подогрева и увлажнения. Оборудование также включает одноразовые системы труб, двухканальные назальные канюли (доступны в нескольких размерах; при необходимости вместе со специально разработанными адаптерами, позволяющими использовать HFNOT у пациентов с трахеостомией) и резервуар для жидкости для увлажнения дыхательной смеси. Поэтому HFNOT является гораздо более дорогим методом, чем классическая пассивная оксигенотерапия, что ограничивает возможности его использования в центрах с меньшим финансированием.
Показания
Показания к применению HFNOT постепенно меняются. Этот метод наиболее широко используется у пациентов с гипоксемической дыхательной недостаточностью. В клинической практике применение HFNOT показано при парциальном давлении кислорода в газометрии артериальной крови (PaO 2 ) 2 ], увеличение гиперкапнии, постоянное или увеличивающееся ускорение дыхания, ухудшение состояния сознания), может потребоваться вызвать бригаду быстрого реагирования (ББР, если имеется в больнице) или будет необходима консультация анестезиолога для оценки показаний к эндотрахеальной интубации. Стоит подчеркнуть, что недостаточная емкость стандартных кислородных баллонов не позволяет транспортировать пациента при использовании HFNOT.
Как использовать HFNOT
(нажмите на рисунок, чтобы увеличить)
Роль врача состоит в том, чтобы правильно подобрать три параметра:
1) размер канюль — для минимизации утечек и, следовательно, повышения эффективности лечения и повышения комфорта пациента
2) температуру дыхательной смеси — обычно есть возможность выбирать между 31–37°С; этот параметр не оказывает существенного влияния на эффективность терапии, но он важен с точки зрения комфорта пациента (следует определить вместе с пациентом, не является ли установленная температура слишком высокой)
3) поток дыхательной смеси и FiO 2 — обычно можно установить поток от 10 до 60 л/мин, при этом рекомендуется начинать с больших значений (например, 40 или 50 л/мин).
Мониторинг эффективности HFNOT
Мониторинг эффективности HFNOT, помимо оценки комфорта, связанного с заданной температурой дыхательной смеси, в принципе не отличается от мониторинга эффективности обычной пассивной оксигенотерапии. Следует регулярно оценивать:
1) частоту дыхания — замедление дыхания свидетельствует об эффективности лечения, а ускорение обычно является признаком ухудшения состояния пациента
2) SpO 2 — у пациентов без гиперкапнии или признаков метаболической компенсации гиперкапнии (pCO 2 3 – ) в конечном итоге должно составлять 92–96 %, а у пациентов с гиперкапнией (pCO 2 ≥45 мм рт. ст.) или с признаками ее компенсации (HCO 3 – >27 ммоль/л) — 88–92 %. Последняя группа требует контроля за возможным ростом гиперкапнии с помощью трансдермальной капнографии или контрольной газометрии артериальной крови, которые позволяют оценить показания для осуществления неинвазивной или инвазивной искусственной вентиляции легких.
3) состояние сознания пациента — ухудшение состояния сознания пациента, оцененное по шкале Глазго, может указывать на увеличение гипоксемии или гиперкапнии. В случае увеличения частоты дыхания, гиперкапнии, сохраняющейся гипоксемии, несмотря на введение кислорода в максимальной концентрации и с максимальным потоком дыхательной смеси, а также когда состояние сознания пациента ухудшается, следует вызвать ББР или консультанта-анестезиолога для оценки показаний к неинвазивной или инвазивной искусственной вентиляции легких и перевода больного в отделение интенсивной терапии.
Применение HFNOT у пациентов с COVID-19
Оксигенотерапия при коронавирусе
Как используется лечение кислородом при коронавирусе
Нужно сразу отметить, что кислород применяется лишь как вспомогательный метод терапии — респираторная поддержка. Он не способен вылечить инфекцию и лишь устраняет гипоксемию (низкое содержание кислорода в крови).
В клиниках применяют несколько методик, нацеленных на борьбу с острой дыхательной недостаточностью. Это кислородная терапия с использованием маски, высокопоточная назальная кислородотерапия, неинвазивная вентиляция легких (НИВЛ) и инвазивная искусственная вентиляция легких (ИВЛ). Конкретный способ кислородной терапии при коронавирусе подбирается в зависимости от тяжести состояния пациента.
Метод кислородотерапии при ковиде
Дыхательная недостаточность средней тяжести
Кислородотерапия с использованием маски или канюль
Средне-тяжелое и тяжелое состояние
Высокопоточные канюли или НИВЛ
Тяжелая и крайне тяжелая дыхательная недостаточность
Искусственная вентиляция легких с интубацией трахеи
Какая доза кислорода нужна пациентам с COVID-19
Тяжелобольные пациенты с сатурацией ниже 92 % должны проходить лечение коронавируса кислородом в больнице. Для насыщения крови необходимо подключаться к кислородным концентраторам мощностью более 5 литров в минуту. Как правило, врачи сначала используют высокопоточные канюли. При падении показателя сатурации ниже 85 % пациента забирают в реанимацию и начинают искусственную вентиляцию легких. Аппаратная терапия нужна, чтобы пережить жизнеугрожающее состояние. Тяжелым больным с COVID-19 регулярно измеряют показатель воздуха в крови, чтобы вовремя отследить изменения и предпринять меры.
Больные со средней формой дыхательной недостаточности также получают кислород через канюли или маски, подсоединенные к концентратору. Производительность последнего составляет 1-4 литра в минуту. Врачи рекомендуют начать кислородотерапию при коронавирусе, если сатурация упала ниже 95 %. Помимо подачи кислорода желательно перевернуть пациента на живот, в так называемую прон-позицию.
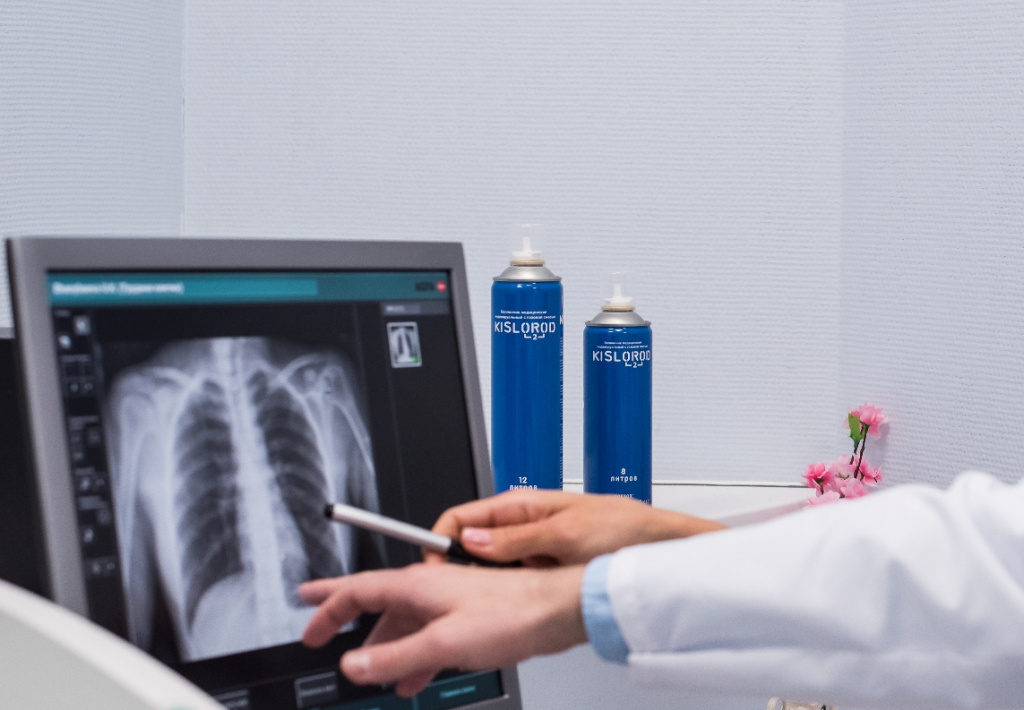
Если у человека легкая форма COVID-19, то его, как правило, не увозят в больницу. Получать кислород на дому при коронавирусе можно для профилактики гипоксемии, используя кислородный баллончик. В нем находится концентрированная смесь с содержанием кислорода в 4 раза выше, чем в атмосферном воздухе. Такие ингаляции помогают за считанные секунды насытить кровь O2 и улучшить общее состояние организма.
Последствия COVID-19 для легких
Исследования показали, что при интенсивной лечебной терапии воспаление в легких начинает рассасываться через 14-20 дней после начала болезни. При средней и тяжелой форме пневмонии на фоне COVID в первые 2-3 месяца после отрицательного теста наблюдается снижение легочной функции. Оно может достигать 30 %. Причина в том, что новая волокнистая ткань, которая восстанавливается вместо поврежденной, не способна раскрываться полностью.
Тяжелым последствием короновируса может стать легочный фиброз. Это рубцевание легочной ткани, приводящее к ухудшению прохождения кислорода по альвеолам и, как следствие, нарушению функции дыхания. При фиброзе больной обязательно должен встать на учет к пульмонологу.
Как оценивают работу легких после COVID-19
Понять, что после ковида нужна кислородная терапия или другие методы поддержки организма, можно по следующим признакам:
Для оценки дыхательных функций лечащий врач может использовать следующие виды диагностики:
Оксигенотерапия при восстановлении после коронавирусной инфекции
Лечение кислородом при ковиде будет полезно и на этапе восстановления после заболевания. Поврежденные легкие хуже обогащают кровь О2. Для ее насыщения, а также общего укрепления организма и разработки легких используются все доступные методы:
Прогулки на свежем воздухе, умеренные занятия спортом.
Кислородотерапия с использованием кислородных баллончиков, кислородных подушек, домашних концентраторов.
Некоторые из этих методов имеют большее воздействие, чем другие. Например, использование медицинского кислорода на дому при восстановлении после ковида помогает укрепить иммунитет, наполнить тело энергией, прояснить голову, повысить концентрацию внимания. Такая оксигенотерапия особенно полезна для пожилых людей или больных, перенесших COVID-19 в тяжелой форме. Они быстро теряют силы, и прогулки их изматывают. Кислородные баллоны выглядят наиболее удобным в использовании, недорогим и простым вариантом терапии: они способны заменить времяпрепровождение на свежем воздухе до тех пор, пока организм не окрепнет.
Коронавирус и ИВЛ: как лечат самых тяжелых пациентов
— На какие сутки обычно развивается коронавирусная пневмония, требующая серьезной медицинской помощи? Часто слышу, что поражение легких начинается еще до первых симптомов заболевания.
Степень тяжести и распространенность воспалительного процесса в легких напрямую зависят от так называемой вирусной нагрузки, то есть количества вирусных частиц, которые попали в организм человека. Свою роль играют и состояние иммунной системы, генетические особенности, наличие сопутствующих заболеваний. Соответственно, чем больше вирусных частиц, слабее иммунитет, тем быстрее развивается и тяжелее протекает процесс. Хронические заболевания или какие-то генетические особенности, врожденные патологии тоже могут привести к более тяжелому течению COVID-19.
Действительно, поражение легких начинается еще до появления первых симптомов заболевания, но это вполне закономерно. Не будет клинических симптомов, если нет поражения. Я бы сформулировала эту мысль по-другому: главной особенностью COVID-19 является то, что имеющаяся у пациента клиническая картина часто не соответствует степени поражения легких. Этот феномен проявляется, например, неожиданными находками двусторонних пневмоний при случайно выполненных рентгенографии или компьютерной томографии легких. То есть человек чувствует себя хорошо, серьезных жалоб нет, а обратился в учреждение здравоохранения с каким-то другим заболеванием, ему выполнили КТ или рентген и нашли пневмонию. При этом характерных признаков воспаления (кашля, температуры, одышки) не было. Эта особенность коронавирусной инфекции и ставит ее в уникальное положение, когда приходится предпринимать комплекс шагов для своевременного выявления.
— В ситуации, если это случайно выявленная пневмония, она протекает легко или может перейти в тяжелую форму?
К слову, на многих смартфонах, фитнес-трекерах, умных часах есть функция пульсоксиметра. Например, в некоторых моделях смартфонов на задней панели рядом с камерой находится датчик сердечного ритма. К нему надо приложить палец и с помощью установленного приложения измерить уровень сатурации и частоту сердечных сокращений.
— В каких случаях принимается решение о подключении пациента с COVID-19 к аппарату искусственной вентиляции легких? Речь идет о пограничных состояниях?
— В принципе некорректно сравнивать летальность среди тех пациентов, которые находились на аппарате искусственной вентиляции легких, и тех, которые обошлись без ИВЛ. Это две совершенно разные группы. В аппаратном дыхании нуждаются люди, которые по каким-то причинам не могут дышать самостоятельно, у них критически нарушен газообмен в легких: кислород не может перейти из легочной альвеолы в кровь, а углекислый газ, наоборот, из крови в альвеолу. Это угрожающая жизни ситуация, поэтому перевод на ИВЛ действительно в какой-то мере последний шанс на спасение.
Что касается SARS-COV-2, который вызывает COVID-19, на сегодня лекарственных средств с хорошей доказательной базой против этого вируса нет. Мы уповаем на ответ собственной иммунной системы человека. Аппаратная поддержка (по сути, искусственное жизнеобеспечение) дает время организму справиться с вирусной нагрузкой.
— Есть ли методы, позволяющие отсрочить перевод пациентов с коронавирусом на искусственную вентиляцию легких?
На ИВЛ переводятся только те пациенты, у которых кислородотерапия с помощью носовых катетеров или лицевой маски и поворот на живот были неэффективны. Если эти меры не позволяют добиться улучшения оксигенации, мы принимаем решение о переводе на аппаратное дыхание, что позволяет моделировать функцию дыхания и увеличить процент кислорода в подаваемой смеси.
— Пожалуй, только высококлассный специалист четко знает, когда человека нужно переводить на ИВЛ. Ведь промедление, как и спешка, может сыграть не в пользу человека.
— Действительно, это должны быть высококвалифицированные анестезиологи-реаниматологи со стажем. На самом деле есть ряд еще более тонких и информативных показателей, кроме сатурации. Например, в реанимационных отделениях мы берем артериальную кровь для проведения лабораторных исследований, анализируются ее кислотно-основное состояние и газовый состав. Если парциальное напряжение кислорода меньше определенного уровня, это является абсолютным основанием для перевода на искусственную вентиляцию легких.
— А проводится ли обучение врачей в регионах? Ежедневно появляются новые знания по ведению коронавирусных пациентов, этот опыт важно донести до коллег.
— За каждым регионом закреплены консультанты, которые оказывают методологическую и практическую помощь, при необходимости могут выехать в конкретную больницу. Например, я закреплена за Гомельской областью. Кроме того, мы записываем видеолекции для докторов. Работы много, но она слаженная, врачи знают, что им делать.
Что касается перевода на ИВЛ, после 2009 года, когда была вспышка пневмоний, вызванных свиным гриппом, наша служба получила уникальный опыт. За эти годы мы очень далеко шагнули. В Беларуси накоплены знания и методики выхаживания пациентов с тяжелыми респираторными дистресс-синдромами, поэтому к этой пандемии мы были хорошо подготовлены. Аппаратов искусственной вентиляции легких у нас достаточно, есть квалифицированные кадры.
По данным наших зарубежных коллег, и мы это видим тоже, частота тромбозов у пациентов с COVID-19, находившихся в отделениях реанимации и интенсивной терапии, составляет порядка 30%. То есть у каждого третьего пациента с тяжелым течением COVID-19 имеют место какие-либо тромботические осложнения. Это могут быть тромбозы глубоких вен, тромбоэмболия легочной артерии, острый коронарный синдром, инфаркты или ишемические инсульты. Еще одной особенностью коронавирусной инфекции является то, что при COVID-19 отмечается полиорганность повреждения. То есть страдают не только легкие, но и сердце, и почки, и нервная система. А в этом случае ИВЛ не поможет, нужно улучшать реологические свойства крови.
— Многих ли пациентов удается отключить от ИВЛ и перевести в палату?
— Вопреки распространенному среди обывателей мнению, ИВЛ не приговор, отключить от аппарата удается достаточно много пациентов. Однако нужно понимать, что процесс отлучения может занимать до двух третей всего времени нахождения на искусственной вентиляции легких. Снять пациента с ИВЛ непросто, это искусство.
У человека, которого в критическом состоянии перевели на аппаратное дыхание, в течение нескольких дней развивается атрофия мышц. Особенно это касается пожилых людей, которым и так свойственна возрастная естественная потеря массы и силы мышц. Если пациент неделю находился на ИВЛ, заставить его мышцы снова работать становится очень сложно. Процесс отлучения пожилых от искусственной вентиляции легких занимает дни, недели. Обязательно приходит реабилитолог, делаем гимнастику и т.д.
— Как проходит отлучение пациента от ИВЛ? Есть ли какие-либо техники тренировки дыхания?
Процесс отлучения от аппарата постепенный. Как я отмечала, он может занимать от нескольких дней до нескольких недель в зависимости от возраста пациента, тяжести заболевания. Сначала мы тренируем дыхание с помощью аппарата, постепенно изменяя параметры. Условно говоря, здоровый человек делает 16 вдохов в минуту. Мы выставляем специальный режим вентиляции, чтобы аппарат дышал за пациента 12 раз, а остальные четыре вдоха он делал сам. Затем начинаем снижать аппаратную поддержку и в итоге выставляем режим спонтанного дыхания. И только тогда, когда у человека появляются силы, ставится вопрос о том, чтобы полностью снять его с ИВЛ.
— Нуждаются ли пациенты с COVID-19 после этого в длительной реабилитации?
— Все пациенты, которые проходят через критические состояния в реанимации, в том числе после пневмоний, нуждаются в длительной реабилитации. И легкие нужно восстановить, и оправиться от стресса. У нас ежегодно есть пациенты с тяжелыми пневмониями, дистресс-синдромами, система их реабилитации хорошо налажена.
— Может ли экстракорпоральная мембранная оксигенация (ЭКМО) стать альтернативой ИВЛ при лечении коронавирусных пациентов?
— ЭКМО широко применяется, в частности, в кардиохирургии. Что касается тяжелых форм ОРДС, экстракорпоральная мембранная оксигенация показана пациентам с тяжелыми его формами, когда кислород не проходит из альвеол в кровь, то есть при неэффективности поддержания газообмена с помощью ИВЛ. Однако эта процедура непростая, очень дорогая и требует специально подготовленного персонала. Ни в одной стране мира ЭКМО не является панацеей и не может служить полноценной альтернативой ИВЛ, потому что тяжесть состояния связана не только с респираторными нарушениями, но и тромбозами, тромбоэмболиями и диссеминированным внутрисосудистым свертыванием крови.
Метод может точечно использоваться в отдельных случаях при ряде условий. При COVID-19 ЭКМО на сегодня используется нечасто. С момента начала эпидемии пациентам с подтвержденным диагнозом во всем мире проведено более 800 таких процедур, в том числе свыше 200 в Европе. С учетом количества заболевших это очень маленький процент.
— По прогнозам экспертов, коронавирусом переболеет большая часть земного шара. К счастью, 80-85% перенесут заболевание бессимптомно или в легкой степени. Какие рекомендации можно дать населению, чтобы не допустить тяжелого течения болезни и, соответственно, не попасть на ИВЛ?
Избежать встречи с вирусом будет трудно. Сейчас многие эксперты действительно прогнозируют, что около 70% населения земного шара переболеют. Этот вирус имеет тенденцию встроиться в обычную сезонную заболеваемость, поэтому не встретим его сегодня или завтра, встретим через год. В любом случае нужно постараться снизить вирусную нагрузку с помощью тех рекомендаций, которые дает наша система здравоохранения. Это очень простые правила, которые можно соблюдать и при этом работать и жить активной жизнью.
Например, группе риска в общественных местах желательно носить маски. Здоровым людям, кто не входит в группу риска, это не обязательно. Вместе с тем призываю к ответственности: если вы чувствуете себя плохо, вам не здоровится, проявите уважение к обществу и тоже наденьте маску, чтобы не заразить тех, кто находится рядом с вами.
Если вы не равнодушны и заботитесь об экологии, пользуйтесь в быту многоразовыми масками. Сейчас их в магазинах полно, на любой вкус и цвет, и стоят недорого. Неприятно видеть кучи выброшенных масок, валяющихся на земле возле лечебных учреждений, магазинов, во дворах. Да и в океане уже плавают тонны масок.
Высокопоточный кислород при коронавирусе что это значит
Как известно, при коронавирусной инфекции основным органом-мишенью являются лёгкие, которые поражаются в большинстве случаев данной патологии. Поэтому логичным является применение различных методов респираторной поддержки как одного из наиболее важных методов лечения этого заболевания. Правильно проводимая респираторная поддержка способна ликвидировать гипоксию, обеспечить организм достаточным количеством кислорода и воздействовать на патогенетическую цепочку инфекции.
Учитывая тот факт, что поражение легких при коронавирусной инфекции в целом схоже с поражением при остром респираторном дистресс-синдроме, вначале предпринимались попытки лечить эту инфекцию, и в частности, обеспечивать респираторную поддержку по таким же принципам по каким это проводится при ОРДС. Однако, достаточно скоро стало понятно, что эти патологии различаются между собой. Кроме того, раннее начало инвазивной респираторной поддержки при коронавирусной инфекции может приводить к увеличению летальности по данным некоторых авторов и способствует использованию парка респираторов, что важно в период пандемии. Последнее очень важно при активной нагрузке на учреждения здравоохранения, так как в этом случае респираторы, которые имеются в ограниченном количестве, будут заняты наиболее тяжелыми пациентами, у которых невозможно обойтись без инвазивной респираторной поддержки. Поэтому в контексте лечение коронавирусной инфекции огромное значение придается неинвазивным методам респираторной поддержки, таким как как обычная оксигенотерапия, высокопоточная назальная оксигенотерапия, неинвазивная вентиляция легких.
Если говорить об обычной (стандартной) оксигенотерапии, то это наиболее простая методика которая широко доступна во многих стационарах и требует наличия источника кислорода, увлажнителя и носовой канюли либо лицевой маски. Данная методика позволяет обеспечить кислородом значительное число пациентов без необходимости наблюдения за ними в условиях отделения реанимации, что важно при массовом поступлении больных. В некоторых случаях, при недостатке кислородных точек, могут монтироваться дополнительные кислородные точки или осуществляться разводка из имеющихся кислородных точек. В последнем случае необходимо иметь в виду то обстоятельство, что давление и поток кислорода в случае разводки будут снижаться пропорционально числу пациентов, которые будут пользоваться данной разводкой. В целом, можно сказать, что проведение обычный оксигенотерапии потребуется большинству пациентов из числа тех, которые поступили в стационар с коронавирусной инфекцией.
Высокопоточная назальная оксигенотерапия представляет собой подачу кислорода в смеси, которая подается высоким потоком пациенту через специальный назальные канюли. При этом поток смеси может достигать 60 л в минуту, что способствует не только оксигенации, но и элиминации углекислого газа. Концентрация кислорода в такой смеси может быть близкой к 100% или ниже (в зависимости от потребностей пациента). По сравнению с обычной оксигенотерапией это более эффективная методика неинвазивной респираторной поддержки которая получила распространение в последнее время точка недостатком методики является значительное обсеменение окружающей среды вирусными частицами, что приводит к повышению вирусной нагрузки на персонал.
Неинвазивная вентиляция легких представляет собой способ респираторной поддержки, которая осуществляется респиратором через лицевую либо назальную маску, при этом требуется сохранение спонтанного дыхания пациента. Обычно используется методика поддержания постоянного положительного давления в дыхательных путях, что дает пациенту возможность затрачивать меньше усилий для вдоха, а также поддерживает дыхательные пути в открытом состоянии. Методика требует хорошей кооперации с пациентом и понимание последним важности процедуры. К недостаткам методики следует отнести высокую вирусную нагрузку на персонал.
Как видим, выбор методов неинвазивной респираторной поддержки достаточно высок и в зависимости от состояния пациента, оснащения клиники, количества пациентов, нагрузки на персонал и других факторов может использоваться тот или иной из них. Во многих случаях качество неинвазивной респираторной поддержки увеличивается при использовании прон-позиции. Рекомендации использовать все возможные способы неинвазивной респираторной поддержки и интубировать пациента только в случае неэффективности неинвазивных методик в настоящее время имеются практически во всех руководствах по лечению коронавирусной инфекции. При проведении неинвазивной респираторной поддержки должен осуществляться мониторинг состояния пациента.