выпадает диск позвоночника что делать
Выпадает диск позвоночника что делать
Добро пожаловать в клинику А.Н. Бакланова! Мы предлагаем надёжные и безопасные технологии в лечении позвоночника.
Новости
Сколиоз 4 степени – это дополнительные муки к ужасному основному диагнозу СМА
Лечение пациентки с диагнозом «спинальная мышечная атрофия Кугельберга-Веландера»
Элина Абдрашитова, 15 лет — спинально-мышечная амиотрофия Верднига-Гофмана
Контакты
Смещение позвонков (спондилолистез)
Центр нейрохирургии доктора А.Н. Бакланова успешно занимается лечением всех видов заболеваний позвоночника, включая смещение позвонков (спондилолистез). На все ваши вопросы мы ответим по телефону: +7 (499) 746 — 99 — 50. Также вы можете задать вопрос, заполнив форму обращений представленную ниже.
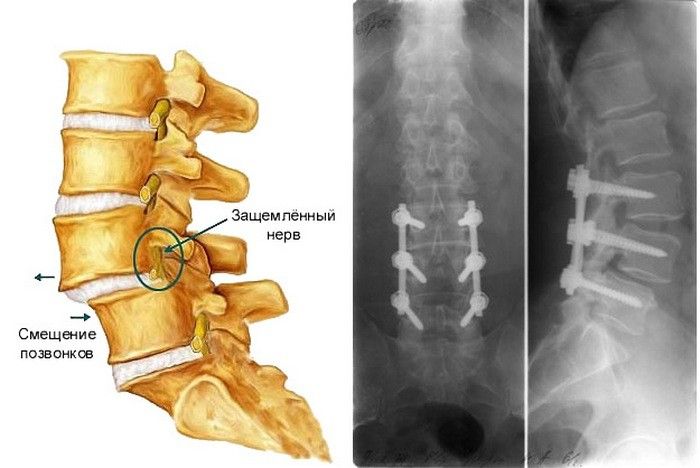
Смещение позвонков (спондилолистез) — это смещение тела позвонка относительно другого с отклонением оси позвоночника. Такое нарушение встречается довольно часто, у людей среднего и пожилого возраста. При смещении наблюдается раздражение нервных корешков, что вызывает боль в спине и скованность. Спондилолистез различается по векторам смещения позвонков. Когда смещение направленно назад – это ретролистез, если позвонок перемещается вперед — ветролистез. Бывают и более сложные деформационные изменения в позвоночном столбе. Несвоевременная диагностика и запоздалое лечение болезни приводит к тяжёлым последствиям.
В разговорной речи можно услышать: «смещение позвоночных дисков», «смещение дисков позвоночника», «вылетел диск в позвоночнике», «выскочил диск в позвоночнике или спине», «смещение межпозвоночных дисков» и другие варианты. Все они не являются корректными. Смещаться могут только позвонки.
Почему происходит смещение позвонков?
Провоцирующими смещение факторами могут быть: травмы позвоночника, тяжёлые физические нагрузки, неудачные и резкие повороты телом. Во всех этих ситуациях давление на межпозвоночные диски значительно увеличивается. Как следствие, происходит сужение позвоночного канала и нервные окончания сдавливаются. Чаще всего смещение происходит в поясничном отделе позвоночника.
У подростков смещение позвонков возможно из-за слабости мышц спины. Это связано c быстрым ростом костной ткани и слабостью развития мышц в поясничном отделе, а также с недостатком общего физического развития. В пожилом возрасте заболевание является следствием возрастных дегенеративных изменений (остеохондроз).
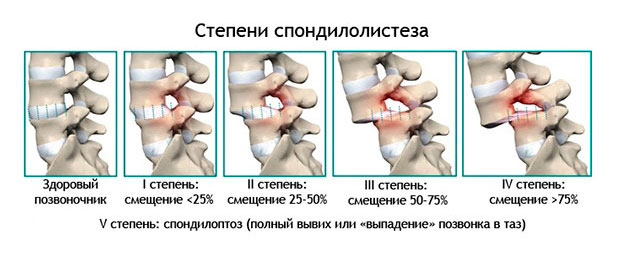
Степени смещения
1-я степень — площадь смещения менее 25%
2-я степень — смещение до 50%
3-я степень — от 50 до 75%
4-я степень — свыше 75%
5-я степень — полное смещение без контакта поверхностей и с выпадением позвонка
1. Появляются боли в поясничной области, обычно усиливаются при наклонах и длительном сидении.
2. Характер боли усиливается при активных движениях и приобретает постоянный характер. Наблюдается более выраженное смещение пятого позвонка.
3. Происходит укорочение туловища и его оседание в таз. Движения в поясничной области ограничены.
4. Грудная клетка и живот вытягиваются вперед, меняется походка.
Стадии и симптомы спондилолистеза:
1. В начальном периоде болезнь часто протекает без симптомов и его можно выявить лишь на рентгеновском снимке. Болевой синдром возникает периодически — при резкой смене положения тела или физических нагрузках.
2. На второй стадии боль носит более длительный характер, возникает сразу после физических нагрузок.
3. Во время третьей стадии недомогание носит ярко выраженный характер. Появляется ощутимая скованность при движении, сильная боль, онемение, возможны нарушения мочеполовой системы. Межпозвонковые диски истончаются, позвоночник начинает оседать, и может появиться защемление корешков нервов.
4. На четвёртой стадии болезнь вносит необратимые изменения в структуру позвоночника. Появляется выраженная слабость мышц, меняется походка, отсутствует возможность самостоятельного передвижения на дальние расстояния, появляется онемение в нижних конечностях, сильные хронические боли в пояснице, возникают судороги. При отсутствии лечения, болезнь быстро прогрессирует, человек может стать инвалидом.
Точный диагноз определяется врачом на основании данных МРТ или рентгеновского снимка, выполненного в двух проекциях и жалоб пациента.
Спондилолистез хорошо поддаётся комплексному консервативному лечению на начальной стадии. Оно обязательно включает в себя упражнения по укреплению мышц и созданию мышечного корсета для позвоночника, а также медикаментозную терапию для восстановления эластичности хрящевой ткани.
Комплексное консервативное лечение:
назначение обезболивающих препаратов, миорелаксантов и спазмалитиков для снятия напряжения в мышцах спины и купирования боли.
После устранения смещения позвонков, врач может рекомендовать ношение специализированного корсета или пояса для фиксации позвоночника. Это позволит значительно снизить мышечное напряжение и боль.
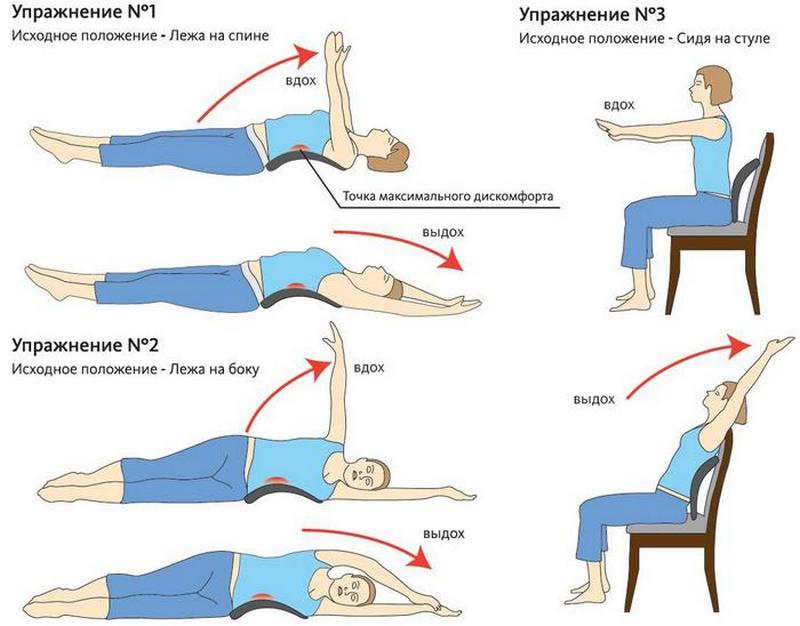
Лечебная физкультура в помощь!
Подбор комплекса необходимых физических упражнений для пациента со спондилолистезом, осуществляется только специалистом!
Чаще рекомендуются статические упражнения и комплексы, направленные на растяжку сухожилий и мышц.
Нельзя:
Если методы консервативного лечения не привели к ожидаемому результату, врач может рекомендовать оперативное вмешательство. Во избежание операции, при любых подозрениях на смещение позвонков, необходимо срочно обследоваться у специалиста!
Секвестрированная грыжа
Межпозвонковый диск – это структура, расположенная между телами всех позвонков и выполняющая амортизирующую функцию. Диск состоит из студенистого (пульпозного) ядра в центре и фиброзного кольца на периферии. Грыжа образуется тогда, когда часть студенистого ядра выходит за пределы фиброзного кольца. Одной из самых тяжелых и опасных форм этого заболевания является секвестрированная грыжа.
Что такое секвестрированная грыжа
Секвестр – отделившаяся и некротизированная часть ткани, расположенная среди живых тканей. Секвестрированной называют грыжу, при которой часть пульпозного ядра отделяется от его основной массы.
Механизм образования патологии заключается в следующем. Сначала нарушается целостность фиброзного кольца. В образовавшийся дефект выходит часть студенистого ядра (которая и является грыжей). При большой или слишком резкой физической нагрузке эта часть отделяется от основной массы диска и смещается вверх или вниз.
При секвестрированной грыже часть межпозвоночного диска оказывается отделенным от основной его массы. Она располагается свободно в спинномозговом канале, где может задевать корешки нервов. Именно такое влияние на спинномозговые корешки и несет в себе основную угрозу.
Причины развития
Этиология данного заболевания точно неизвестна. Выделяют несколько предрасполагающих факторов развития секвестрированной грыжи:
Люди, сталкивающиеся с хотя бы одним из перечисленных факторов, относятся к группе риска. При определенных обстоятельствах у них может возникнуть межпозвоночная грыжа. Такими обстоятельствами могут служить физические нагрузки, подъем тяжестей, падение с высоты собственного роста. Чем больше был выражен предрасполагающий фактор, тем больше шансов образования секвестра межпозвоночного диска.
Определенную роль в развитии грыжи диска играют дополнительные факторы. К ним относится избыточные вес, малоподвижный образ жизни, неправильная осанка. Сами по себе к заболеванию они привести не могут, но повышают шансы ее возникновения. Так, у людей с избыточным весом более выражены дегенеративные заболевания позвоночника. При малоподвижном образе жизни страдает связочной аппарат позвоночника, что также предрасполагает к возникновению заболевания. При сколиозе или кифозе проблема чаще возникает в местах искривления позвоночного столба.
В чем опасность
Разрушение межпозвоночного диска длительное время остается незамеченным. Диск не иннервируется и у взрослых людей не кровоснабжается. Если секвестр не задевает никаких структур спинного мозга, он не представляет опасности. Основная проблема заключается в том, что в спинномозговом канале нет свободного места. Так или иначе, какие-то структуры мозга остаются сдавленные частью диска.
Секвестрированная грыжа шейного отдела может привести к сдавлению вертебральных артерий. Эти артерии питают ткани головного мозга. Нарушение кровоснабжения мозга приводит к головной боли и обморокам. Особенно опасны сквестрированные грыжи пояснично-крестцового отдела. Они могу вызывать так называемый «синдром конского хвоста». При этом страдают волокна, иннервирующие нижние конечности, тазовые органы, промежность.
В тяжелых случаях секвестрированная грыжа приводит не только к парезам нижних конечностей, но и к нарушению функционирования тазовых органов. Задержка мочеиспускания, вызванная сдавлением конского хвоста, провоцирует развитие инфекционного процесса в мочевом пузыре. Его осложнением может стать пиелонефрит – инфекционное поражение почечных лоханок.
Запор вследствие нарушения иннервации приводит к кишечной непроходимости и интоксикации. Обратный процесс – недержание мочи и кала – также возможен при описываемой патологии. Это значительно усложняет социальное функционирование и приводит к инвалидности.
Локализации секвестрированной грыжи
Секвестрированная грыжа позвоночника может наблюдаться в любом из его отделов. Соответственно, выделяют грыжи шейного, поясничного, крестцового и грудного отделов.
Секвестрированная грыжа шейного отдела
Зачастую возникает в промежутке между пятым и шестым (С5-С6) или шестым и седьмым (С6-С7) шейными позвонками. Может развиться в случае остеохондроза или травмы шейного отдела. При остеохондрозе патология возникает постепенно, при травме – более остро. В шейном отделе маленькие позвонки и их отверстия, соответственно, здесь узкий спинномозговой канал. Протрузия в этом отделе может сдавливать спинной мозг, нарушая эфферентную иннервацию всех органов и частей тела. Сдавление позвоночной артерии, которая также прилегает близко к телам позвонков, приводит к нарушению кровоснабжения головного мозга.
Хотите узнать больше о симптомах и лечении грыжи шейного отдела? Читайте нашу статью.
Секвестрированная грыжа поясничного отдела
В 75% случаев возникает между четвертым и пятым поясничными позвонками (L4- L5). Развивается вследствие дегенеративных изменений этого участка. Пусковыми факторами могут служить физические упражнения, особенно подъем тяжестей, а также травмы. На этом уровне возможно повреждение как эфферентных, так и афферентных нервных волокон, идущих к нижним конечностям. Как следствие – чувствительная или двигательная дисфункция правой или левой ноги.
Все про грыжи поясничного отдела читайте в этой статье.
Крестцовая секвестрированная грыжа (l5 s1)
Возникает между пятым (последним) позвонком поясничного отдела и крестцом. Она также является следствием остеохондроза и чрезмерных или резких физических нагрузок. Секвестрированная грыжа l5 s1 может задевать конский хвост, приводя к повреждению его волокон. Это влечет за собой не только нарушение чувствительности или движений в нижних конечностях, но и дисфункцию мочеиспускания и дефекации. Также у мужчин возможна эректильная дисфункция.
Секвестрированная грыжа грудного отдела
В этом отделе проблемы могут возникнуть с одинаковой частотой между любыми позвонками. Это нечасто встречающаяся патология. Наблюдается у людей с искривлением позвоночника (кифозом), а также при тяжелых травмах и занятием контактными видами спорта. Сдавление спинного мозга на уровне грудного отдела позвоночника приводит к нарушению иннервации ног, а также к затруднению дыхательной функции. Заболевание в этом отделе сложнее диагностировать, поскольку она часто имитирует симптомы заболеваний других органов и тканей (сердца, плевры, желудка, мышечного каркаса грудной клетки).
Более подробно о грыжах грудного отдела здесь.
Виды секвестрированой грыжи
Секвестрированные грыжи позвоночника делятся на виды по отношению к плоскости позвоночного столба. Таким образом выделяют:
Подробная квалификация в нашей статье «Виды грыж позвоночника».
Симптомы секвестрированной грыжи
Проявления данного заболевания в большей степени зависят от того, в каком отделе позвоночного столба располагается секвестр. Ведущим во всех ситуациях будет болевой синдром, но его интенсивность и локализация могут варьироваться.
Симптомы секвестрированной грыжи поясничного отдела и грыжи l5 s1
Боль локализуется в поясничном отделе позвоночника. Она может быть разной по интенсивности. В легких случаях боль возникает при выполнении определенных движений. В тяжелых – боль при грыже позвоночника постоянная, уменьшается только в одном положении тела. При этом пациент постоянно стремится занять то положение, в котором боль минимальная.
Болевые ощущения могут локализоваться по ходу седалищного нерва. При этом болит ягодица, задняя поверхность бедра, голени, иногда – стопа. Кроме боли иногда наблюдается снижение чувствительности нижней конечности, а в наиболее тяжелых случаях – нарушение двигательных функций. Некоторые больные не могут наступить на пятку и ходят «на носочках». В редких случаях наблюдаются расстройства тазовых органов.
Симптомы секвестрированной грыжи грудного и шейного отдела
Грыжи шейного отдела наиболее часто сопровождаются болью в шее, лопаточной области и верхних конечностях. Возникают нарушения чувствительности на коже верхних конечностей. У некоторых пациентов патология проявляется двигательными нарушениями, например, преходящими или постоянными парезами одного или нескольких пальцев рук.
В наиболее тяжелых ситуациях грыжа задевает не корешки нервов, а спинной мозг и может нарушить иннервацию любых органов и частей тела. Также возможно нарушение мозгового кровообращения вследствие сдавления вертебральных артерий.
В грудном отделе грыжи чаще всего сопровождаются только болью. При этом болевые ощущения могут располагаться не только в спине, но и иррадиировать по всей грудной клетке. Так они имитируют межреберную невралгию, инфаркт миокарда, язву желудка и другие заболевания.
Диагностика секвестрированной грыжи
Данную патологию диагностируют и лечат несколько специалистов. Патологией позвоночного столба занимаются вертебрологи. Нарушения иннервации, возникающие вследствие развития грыжи, выявляют неврологи. Оперативные вмешательства на спинном мозге выполняют нейрохирурги. Наилучшего результата можно добиться с помощью слаженной работы всех врачей.
Диагностика начинается с детального осмотра пациента. Он позволяет выявить уровень поражения позвоночного столба и глубину повреждений. Затем переходят к дополнительным методам диагностики. Золотым стандартом в установлении диагноза является магнитно-резонансная томография (МРТ).
Менее информативной, но более доступной является КТ – компьютерная томография. Она также показывает мягкие ткани, но с меньшей степенью визуализации структур. Еще один метод диагностики – рентгенография позвоночного столба. Она не показывает мягкие ткани, но позволяет оценить целостность костных структур и их положение относительно друг друга. Рентгенография выполняется совместно с МРТ или КТ.
Лабораторные анализы не помогут поставить диагноз. Они необходимы в том случае, если выбран хирургический способ лечения. Общий и биохимический анализ крови, коагулограмма и анализ мочи – стандартный список предоперационной подготовки.
Какие типы межпозвоночных грыж сложнее всего лечатся
Удаление межпозвоночного диска
В каких случаях требуется операция по удалению межпозвоночного диска?
Позвоночник состоит из 28 позвонков (7 шейных, 12 грудных/спинных, 5 поясничных и 4 хвостовых позвонка, сросшихся в крестец и копчик). Позвонки соединены суставами, мышцами и сухожилиями, сообщающими позвоночнику гибкость и подвижность, и в то же время прочность.
Сквозь позвоночный канал внутри позвонков проходит спинной мозг, являющийся продолжением головного. Из спинного мозга выходят корешки нервов, сообщающих чувствительность и подвижность различным частям тела. Одно из образований, соединяющих между собой позвонки, это межпозвоночный диск.
Эти диски представляют собой хрящевые конструкции, чье основное назначение – поддержание устойчивости позвоночника и амортизация сотрясений при сохранении его подвижности. Диск состоит из оболочки (Annulus) и сердцевины (Nucleus). Когда сердцевина выпадает наружу (выпадение диска, грыжа диска), она может сдавить нервные корешки и/или спинной мозг, и тогда пациент почувствует боль, местную и/или отдающую в другие участки. Выпадение диска происходит чаще всего в поясничном отделе.
Симптомы выпадения поясничного диска зависят от расположения диска и от силы давления на корень нерва или, реже, на спинной мозг. Наиболее распространенный симптом – это резкая и острая боль, отдающая из нижней части спины в ногу. Это боль по ходу седалищного нерва (sciatic). Она происходит от сдавливания корня седалищного нерва, идущего вниз по задней части ноги.
Боль может сопровождаться мурашками, жжением, слабостью, а в некоторых случаях даже атрофией мышц. Седалищная боль усиливается при напряжении, поднимании тяжестей, наклонах, кашле и чихании.
В тяжелых случаях, когда зажат сам спинной мозг, появляются тяжелые неврологические нарушения — такие, как недержание мочи и кала и паралич нижних конечностей. Это срочные медицинские случаи, требующие немедленной операции.
Главные факторы риска при смещении поясничного диска – это поднятие тяжестей (грузчики, рабочие заводов), работа с приборами, создающими вибрацию (пилоты вертолетов, водители грузовиков, работа с пневматическим молотом), определенные виды спорта (теннис, тяжелая атлетика), отсутствие физической активности, курение.
Заболевание чаще встречается у мужчин в возрасте от 30 до 50 лет. Наличие этих факторов риска приводит к накоплению микроскопических разрывов в оболочке диска, что повышает вероятность его последующего выпадения.
Лечение выпадения (грыжи) диска зависит от жалоб больного, его профессии и наличия неврологических нарушений (как было сказано, срочная операция требуется в случае недержания сфинктеров и тяжелого паралича). Как правило, лечение начинается с консервативного (неоперационного), включающего противовоспалительные лекарства, включает хиропрактику (аккуратные манипуляции с позвоночником, чтобы снизить давление выпавшего диска), покой и охлаждение места начинающейся боли.
Впоследствии можно проводить эпидуральные иньекции стероидов для уменьшения воспаления, таким образом снижая давление на нерв. Большинство больных хорошо реагируют на консервативное лечение и чувствуют облегчение симптомов. Если в течение долгого времени симптомы не ослабевают, или боль и нервное поражение прогрессируют, назначается операция по удалению поврежденного диска.
Подробное описание медицинской процедуры удаления грыжи диска
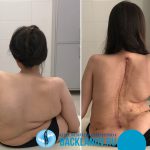
Операция по удалению поясничного диска (дискэктомия) – это удаление диска, выпавшего со своего места и сдавливающего корешок ближайшего нерва. Извлечение выпавшей части диска приводит к снятию давления на нерв и к облегчению боли. Операция обычно проводится под местным наркозом. По ходу операции производится надрез над местом выпадения диска.
Потом поврежденный диск извлекается (дискэктомия) целиком или частично, возможно с частью позвонка (ламинэктомия). Корни нервов проверяются, чтобы убедиться, что на них больше нет давления. Иногда применяется трансплантация кости, чтобы поддержать позвоночник. Кость для пересадки берется из другого места в теле (например, из костей таза). Эта процедура требует дополнительного разреза по месту взятия кости.
Необходимость в закреплении зависит от количества поврежденных позвонков, места расположения проблемного диска и других факторов. Как правило, по окончании операции хирург вставляет дренажную трубку в операционную рану и извлекает ее спустя сутки после операции или раньше, в зависимости от снижения количества выделений. В конце операции хирург зашивает и перевязывает операционную рану.
Риск и статистика операции грыжи диска
Как любое хирургическое вмешательство, операция по скреплению позвонков не лишена риска и осложнений, о которых необходимо знать до принятия решения об операции. Чтобы свести их к минимуму, следует сообщить хирургу и анестезиологу максимум медицинской и личной информации о пациенте – тогда они смогут подобрать ему наилучшее лечение и обратить внимание на сложные и чувствительные аспекты у него.
Риски при операции включают заражение, кровотечение, задевание близлежащих органов и поражение нервов (как правило, временное). Вероятны временные трудности с мочеиспусканием и дефекацией. Наиболее опасен паралич конечностей как результат поражения позвоночника. Это осложнение встречается крайне редко.
Дополнительные осложнения, которые могут возникнуть: поломка или рассыпание крепежной конструкции, несрастание позвонков, истечение позвоночной жидкости и нерешение операцией изначальной проблемы. Возможно также повторное выпадение диска, если в ходе операции он не был удален полностью.
Среди опасностей анестезии – закрытие дыхательных путей в результате удушья, падение давления и пульса и повреждение зубов или голосовых связок при вставлении трубки в трахею. В самых редких случаях возможна аллергическая реакция на наркоз, этой опасности не подвержены те, кто уже перенес операции под общим наркозом.
Анестезия, наркоз и обезболивание
Операция по удалению дуги позвонка проводится под общим наркозом. Это означает, что в течение всей операции пациент не чувствует боли, а профессиональный анестезиолог отслеживает его состояние в каждый момент, чтобы убедиться, что больной погружен в глубокий сон, его мышцы расслаблены и он ничего не чувствует.
Наркотизирующий препарат обычно вводится в виде инфузии. Спустя несколько десятков секунд больной чувствует, как его сознание затуманивается, а после погружается в сон. Когда завершается хирургическая часть операции и врач зашивает разрез, анестезиолог будит пациента, прекращая подавать наркоз. Проснувшийся пациент переводится в послеоперационную палату.
Предоперационная подготовка
Выпадение диска диагностируется по симптомам и в ходе врачебной проверки. Впоследствии проводятся томографические анализы (КТ – компьютерная томография, MRI – магнитно-резонансная томография). Перед операцией следует сдать анализ крови, включающий общий подсчет, химию, электролиты (включая кальций, магний и фосфор), функции печени и свертываемость. Кроме того, нужно сделать ЭКГ и снимок груди.
Перед встречей с хирургом важно подготовить медицинские документы и посвятить и хирурга и анестезиолога в историю болезни в подробностях. Особенно важно рассказать о прежних операциях и госпитализациях, хронических болезнях пациента, выписываемых ему лекарствах, принимаемых пищевых добавках и наличии аллергий, от которых он страдает.
Пациентам с сопутствующими болезнями требуется перед операцией консультация специалиста в соответствующей области. За неделю до операции следует прекратить прием антикоагулянтов (таких как аспирин или комадин). Очень важно проконсультироваться с семейным врачом или с хирургом по поводу необходимости замены.
В сам день операции нельзя есть и пить за 6 часов до начала. Перед операцией следует снять вставные зубы, украшения и одежду, нежелательно жевать жвачку и курить (или уменьшить количество сигарет, насколько возможно). Непосредственно перед операцией больной будет подключен к капельнице, через которую анестезиолог введет успокоительные препараты, чтобы понизить тревожность.
Выход из наркоза, выздоровление и реабилитация
По окончании операции больной остается на два часа в послеоперационной палате для выхода из наркоза, чтобы обеспечить постепенное и безопасное пробуждение. Потом его переводят в хирургическое отделение. Назавтра после операции больной может вставать с кровати, под наблюдением персонала, если нет слишком сильных болей. Решение об использовании поддерживающего спину пояса принимается хирургом.
Болеутоляющие лекарства даются по необходимости. Дренаж из места операции извлекается, как правило, через сутки. Наклоны и поднятие тяжестей запрещены в течение 4-6 недель после операции. Возврат к легкой работе разрешается через 2-4 недели. Сидеть запрещено первые 3-4 недели после операции (кроме коротких периодов, не дольше 10 минут за раз, для еды и удобства). Легкая физиотерапия назначается обычно недели через две после операции, и только с разрешения хирурга.
Примерно через две недели после операции пациент вызывается на проверку и снятие швов хирургом.
Важно рассказать ему о своих ощущениях, о новых появившихся жалобах и об общем самочувствии. Если у больного температура выше 38°C, или другие внезапные и тревожные симптомы – следует срочно и безотлагательно сообщить об этом хирургу или дежурной медсестре.
Предполагаемая длительность операции — 120 минут.