вялотекущая ветрянка что такое
Вялотекущая ветрянка что такое
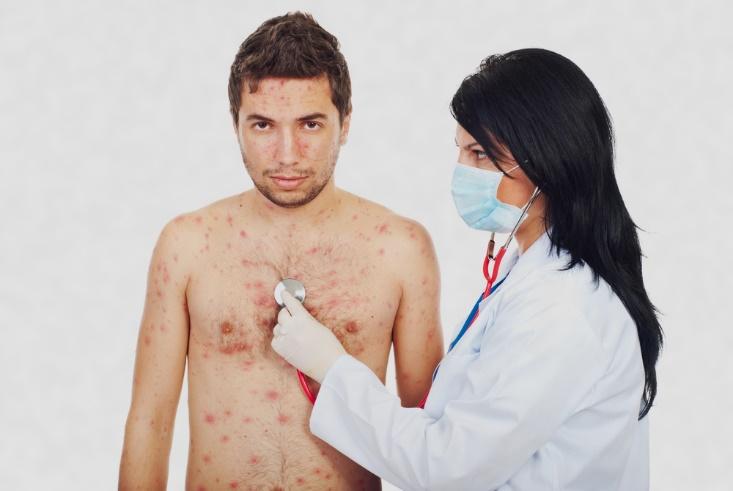
Эта инфекция была названа « ветрянкой» в связи со своей заразностью. Ее распространение происходит словно со скоростью ветра. Ребенок может заразиться ветряной оспой, зайдя в лифт после больного человека. После появления больного ребенка в школе или детском саду, через некоторое время заболевает большинство детей.
Ветряная оспа относится к числу наиболее распространенных заболеваний детского возраста. За последние годы заболеваемость ветрянкой в России увеличилась почти в 2 раза. Преимущественно болеют дети в возрасте от 1 до 10 лет, максимальная заболеваемость отмечается среди детей в возрасте 3-4 лет. Дети до 6 месяцев практически не болеют ветряной оспой, т.к. мать передает им собственный иммунитет через плаценту и во время грудного вскармливания. Пик заболеваемости отмечается в осенне-зимний период.
Что такое ветряная оспа?
Ветряная оспа – острая вирусная инфекция с воздушно-капельным путем передачи, характеризующаяся появлением на коже и слизистых оболочках сыпи в виде мелких пузырьков.
Единственным источником инфекции является человек. Восприимчивость к ветряной оспе очень высокая.

Путь передачи инфекции –воздушно-капельный.
Вирусы в огромном количестве выделяются при чихании, кашле, разговоре. Также возможна передача вируса от матери плоду во время беременности. Через третьих лиц передача инфекции невозможна. На обуви и одежде принести вирус домой тоже нет шансов.
В связи с большой летучестью вируса, его распространение возможно с этажа на этаж, на расстояние до 20 метров.
Ветряная оспа у взрослых протекает намного тяжелее, чем у детей, и способна вызвать серьезные осложнения.
Инкубационный период продолжается от 10 до 21 дня (чаще 14-17 дней).
Выздоровление наступает не ранее 10 дня с момента высыпаний.
Ветряная оспа считается доброкачественным заболеванием, однако, в ряде случаев могут развиться тяжелые осложнения. Среди осложнений ветряной оспы наиболее частыми являются гнойные поражения кожи – фурункулы, абсцессы и др. тяжело протекает специфическая пневмония, а самым грозным осложнением этой инфекции является поражение центральной нервной системы в форме энцефалита или менингита.
Среди взрослого населения наиболее частым осложнением является пневмония, а у новорожденных «синдром врожденной ветряной оспы», когда беременная женщина перенесла заболевание на ранних сроках беременности.
Сложности в протекании заболевания наблюдаются у людей с иммунодефицитом, в том числе и ВИЧ-инфекцией.
Для предотвращения присоединения вторичной инфекции необходимо следить за частотой рук, одежды, постельного белья больного. В период высыпаний и лихорадки больной должен соблюдать постельный режим.
Элементы сыпи рекомендуется смазывать раствором бриллиантового зеленого. В период высыпаний разрешается мытье с использованием щадящего мыла, мочалку использовать нельзя, так как существует опасность повреждения корочек.
Родители должны своевременно отреагировать на изменения сыпи и вызвать врача для предупреждения развития осложнений:
· Если сыпь увеличивается в размерах, похожа на начало «простуды на губах», покрывается многочисленными пузырьками, синеет, наливается кровью, новые высыпания появляются спустя 10 дней с момента появления первых признаков заболевания «ветрянки».
· если более недели держится температура выше 37 или температура с каждым днем растет,
· если сыпь распространяется на слизистые оболочки: глаза, ротовою полость, или на половые органы, т.к. аналогичные изменения могут быть на внутренних органах.
· при появлении кашля или насморка, т.к. герпетические высыпания могут находиться в носоглотке
· при появлении поноса и частой рвоты,
т.е. во всех случаях, когда ветрянка протекает атипично.
В любом случае, как только вы заметили первые признаки недомогания ребенка и сыпь, сразу вызовите врача. Только он точно определит, ветряная оспа у ребенка или другое заболевание (не опытному взгляду отличить симптомы ветряной оспы от аллергии или других заболеваний с сыпью довольно сложно), и будет контролировать течение болезни.
Ветряная оспа у взрослых
Ветряная оспа во взрослом возрасте протекает намного тяжелее. Отличительной особенностью ветряной оспы у взрослых являются выраженные симптомы интоксикации и частое развития осложнений, вплоть до летального исхода. Ветряная оспа у взрослых часто осложняется гнойничковыми поражениями кожи, конъюнктивитом, стоматитом. Самыми опасными осложнениями ветряной оспы являются поражения внутренних органов и головного мозга. В числе наиболее распространенных –пневмония, менингит, энцефалит, миокардит.
Ветряная оспа у беременных.
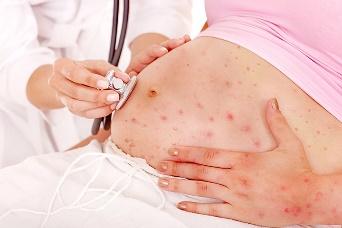
Беременная женщина, заболевшая ветряной оспой, нуждается в тщательном наблюдении врача. Инфекция опасна как для самой женщины, так и для плода. Ветряная оспа может вызвать патологию зрения, а также задержку умственного и физического развития плода.
Общая профилактика ветряной оспы заключается в своевременной диагностике заболевания, изоляции больного с последующим проветриванием и влажной уборкой помещения с целью предотвращения распространения инфекции. Больного ветряной оспой изолируют до 5-го дня от момента появления последних элементов сыпи. В детских коллективах карантин накладывается с 11 по 21 день от момента контакта.

Среди привитых лиц случаи заражения ветряной оспой крайне редки. Если заражение произошло, то заболевание протекает в легкой или скрытой форме. После проведенной вакцинации у ребенка в этот же день начинает формироваться иммунитет, который заканчивает свое формирование через 6 недель. Именно с этого момента при контакте с больным ребенком не стоит опасаться заболевания.
Ветрянка
Ветрянка — это инфекционная болезнь, вызываемая вирусом Варицелла-Зостер (третья группа из семейства герпес). Это заболевание у детей лечит педиатр, у взрослых — терапевт, инфекция отличается обильной зудящей сыпью на коже и поверхности слизистых. Инкубационный период ветрянки может составлять от 10 дней до 3 недель. Ветрянка очень заразна, вирус передается через прямой контакт с носителем.
Дети часто болеют целыми коллективами (группами в детском саду или классами в школе). При первичном попадании в организм человека вирус провоцирует ветрянку, чаще всего это происходит в возрасте 3-6 лет. Перенесенная ветряная оспа формирует устойчивый иммунный ответ организма на повторное инфицированию, после 6-летнего возраста 70% детей уже имеют устойчивый иммунитет к этому заболеванию.
После инфицирования вирус остается латентным в нервных клетках и может регенерироваться, вызывая вторичную инфекцию — опоясывающий герпес, который также называют “опоясывающий лишай”. Это обычно происходит у взрослых в возрасте >50 лет или у ослабленным лиц с ослабленным иммунитетом. Сопровождается болезненной сыпью, которая может привести к необратимому повреждению нерва.
Симптомы ветрянки
В первый день высыпаний повышается температура, чем выше ее цифры, тем прогнозируется более интенсивное появление новой сыпи и более тяжелое течение. Длится такая температурная реакция от 2-7 дней до двух недель и более. Высыпания представляют собой пузырьки с прозрачным содержимым, которые могут загноиться (тогда содержимое станет белым или желтым) или подсохнуть (так возникают корочки).
У взрослых ветрянка сопровождается симптомами интоксикации организма. Возможны также атипичные клинические формы: рудиментарная, сыпь либо отсутствует, либо не развивается дальше стадии пятен. При геморрагической в пузырьках появляется кровавая примесь, на пораженных участках кожи – небольшие кровоизлияния, при буллезной вместе с обычными ветряночными появляются и другие пузырьки, наполненные мутной желтоватой жидкостью, подсыхают долго. Если такие пузырьки лопаются раньше времени, участок кожи под ними долго мокнет и не заживает. При гангренозной ткани внутри пузырьков отмирают, под ними образуются язвы, нередко требуется чистка от гноя.
Отдельно рассматривают генерализованную форму ветрянки. Для нее характерно поражение внутренних органов. Переносится она тяжело, встречаются летальные исходы. В группе риска – пациенты, принимающие стероидные гормоны и пожилые люди. Самыми опасными осложнениями ветряной оспы являются поражения внутренних органов и головного мозга. В числе наиболее распространенных пневмония, менингит, энцефалит, миокардит.
Диагностика
Обычно диагноз «ветрянка» ставится после осмотра больного и определения характера высыпаний. Большое значение при этом имеет срок, прошедший от контакта с инфицированным человеком до появления высыпаний. Кроме того, может проводиться исследование соскоба (мазка) с пораженной области, посев на выявление вируса, лабораторные исследования крови. С помощью специального окрашивания мазка можно определить наличие гигантских многоядерных клеток, характерных для данной инфекции.
ПЦР анализ позволяет выявить даже незначительное число возбудителей заболевания в крови. Выявление антител-иммуноглобулинов М может указывать на текущую инфекцию, вызванную вирусом варицелла-зостер. Антитела этого класса появляются на четвертый день с момента возникновения сыпи и иногда сохраняются до нескольких месяцев.
Также свидетельствовать об анализе могут повышение уровня лейкоцитов и СОЭ в общем анализе крови. Уровень печеночного белка АЛТ чаще всего значительно повышается у больных ветряной оспой. Рентгенологическое исследование грудной клетки проводится при подозрении на такое осложнение ветрянки, как пневмония.
Профилактика и лечение ветрянки
Общая профилактика ветряной оспы заключается в своевременной диагностике заболевания, изоляции больного с последующим проветриванием и влажной уборкой помещения с целью предотвращения распространения инфекции. Больного ветряной оспой изолируют до 5-го дня от момента появления последних элементов сыпи. В детских коллективах карантин накладывается с 11 по 21 день от момента контакта. Вакцинация ветрянки является самым надежным способом ее предотвращения. Она рекомендуется не только детям, но и взрослым, не перенесшим заболевания и имеющим высокий риск его развития или осложненного течения. Вакцинация также показана взрослым, относящимся к группе высокого риска: лицам, страдающим тяжелыми хроническими заболеваниями, больным острым лейкозом, лицам, получающим иммунодепрессанты, лучевую терапию, пациентам, которым планируется провести трансплантацию органа.
Среди привитых лиц случаи заражения ветряной оспой крайне редки. Если заражение произошло, то заболевание протекает в легкой или скрытой форме. После проведенной вакцинации у ребенка в этот же день начинает формироваться иммунитет, который заканчивает свое формирование через 6 недель. Именно с этого момента при контакте с больным ребенком не стоит опасаться заболевания.
В типичных случаях лечение ветрянки проводят дома. При обычном течении лечат только симптомы ветряной оспы. Чтобы облегчить состояние больного ребенка, обычно ему дают жаропонижающие лекарства при температуре выше 38 градусов, пузырьки смазывают антисептиками, зуд снимают антигистаминными препаратами.
В домашних условиях во время лечения больной должен соблюдать постельный режим в течение 6—7 дней, при этом желательно почаще менять постельное белье. Необходимо, чтобы больной пил как можно больше жидкости. Необходимо пересмотреть рацион питания в пользу щадящей диеты, поскольку сыпь может локализоваться не только на кожных покровах, но и на слизистых оболочках. Рекомендуется исключить слишком твердые, кислые, раздражающе острые продукты, не давать слишком горячую пищу во избежание травматизации и дискомфорта. Также лучше исключить продукты из списка облигатных аллергенов, те, которые наиболее часто провоцируют аллергические реакции, чтобы не спровоцировать усиление зуда и интенсивность местных воспалений.
Важным фактором, влияющим на тяжесть симптомов ветрянки, является гигиена: чаще меняйте нательное и постельное белье. Решение о госпитализации принимает врач (в редких случаях крайне тяжелых симптомов). При высоком риске осложнений используется иммуноглобулин против вируса варицелла-зостер. Он эффективен до 96 часов после контакта с больным ветряной оспой или опоясывающим лишаем. Эффект сохраняется около трех недель.
Ветряная оспа у детей
Общая информация
Краткое описание
Ветряная оспа (Varicella) – это острое инфекционное заболевание, вызываемое вирусом из семейства Herpesviridae, передающееся воздушно-капельным путем, характеризующееся лихорадкой, умеренно выраженной интоксикацией и распространенной везикулезной сыпью [1,2,5].
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи общей практики, детские инфекционисты, педиатры, детские хирургии, детские невропатологии.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация: [1,2]
Классификация ветряной оспы
| Тип | Тяжесть | Течение |
| 1. Типичные. |
2. Атипичные формы:
· Рудиментарная
· Буллезная
· Геморрагическая
· Гангренозная
· Генерализованная (висцеральная)
Критерии тяжести:
— выраженность синдрома интоксикации;
— выраженность местных проявлений
2.Негладкое
— с осложнениями;
— с наслоением вторичной инфекции;
— с обострением хронических заболеваний
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии:
Жалобы:
• повышение температуры;
• появление высыпаний.
Физикальное обследование:
• умеренно выраженная интоксикация;
• повышение температуры, иногда температура остается в пределах нормы;
• появление сыпи в первый день от начала заболевания;
• сыпь макуло-папуло-везикулезная, корочки на кожных покровах в том числе на волосистой части головы;
• везикулы располагаются и на слизистых оболочках;
• сыпь подсыпает в течение 3-4 дней;
• «ложный полиморфизм» сыпи: одновременное нахождение всех элементов сыпи;
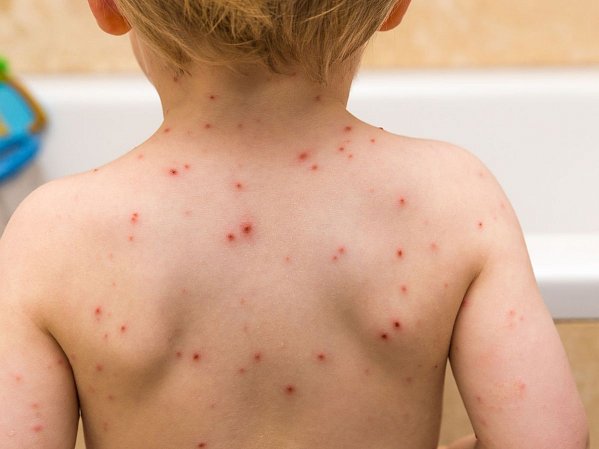
Неосложненная форма ветряной оспы – заболевание начинается остро с повышения температуры до 37,1-40,0 0 С, умеренно выраженных проявлений интоксикации с появлением пятнисто-везикулезной сыпи, расположенной на туловище, конечностях, слизистых оболочках ротовой полости и наружных половых органов и обязательно на волосистой части головы. Динамика развития сыпи: вначале она имеет вид пятна, которое через несколько часов превращается в папулу, которая в свою очередь через несколько часов превращается в везикулу. Пузырьки мелкие, 0,2—0,5 см в диаметре, расположены на не инфильтрированном основании, поверхностно, окружены венчиком гиперемии, стенка их напряжена. Везикулы однокамерные. В первые сутки ветряночные везикулы напоминают капельки росы. На вторые сутки прозрачное содержимое мутнеет, через 1—2 дня пузырек подсыхает и превращается в корочку. После отделения корочек остается пигментация или депигментированное пятно, рубец не образуется. Высыпание происходит не одновременно, а толчкообразно в течение 3—4 дней. В результате этого на одном и том же участке кожи находятся элементы на разной стадии развития. Этот признак характеризуется как «ложный полиморфизм».
Рудиментарная форма – развивается у детей с остаточным специфическим иммунитетом или получивших в инкубационном периоде ветряной оспы иммунный глобулин или свежезамороженную плазму. Характеризуется наиболее легким течением. Сопровождается появлением необильных пятнисто-папулезных высыпаний, которые не всегда развиваются до стадии пузырьков и корочек. Заболевание протекает на фоне нормальной температуры тела и удовлетворительного общего состояния.
Контакт с подтвержденным случаем ветряной оспы за 11-21 дней до появления симптомов заболевания.
Висцеральная форма встречается обычно у новорожденных, недоношенных или у детей старшего возраста с выраженным ИДС и/или получавших глюкокортикоидные гормоны и цитостатики. Висцеральная форма ветряной оспы протекает тяжело, сопровождается выраженной и длительной интоксикацией, высокой лихорадкой, обильной сыпью. У всех больных обнаруживаются специфические ветряночные поражения внутренних органов: печени, легких, почек, надпочечников, поджелудочной железы, селезенки, эндокарда, пищеварительного тракта, нервной системы и др.
Гангренозная форма – развивается у пациентов с выраженным ИДС, регистрируется очень редко. Характеризуется выраженной интоксикацией, длительным течением, появлением крупных дряблых пузырей, которые быстро покрываются струпом и зоной некроза. После отпадения струпа обнажаются глубокие язвы, заживление которых замедлено. Нередко заболевание осложняется сепсисом и заканчивается летально.
Буллезная форма – характеризуется выраженными симптомами интоксикации, на этом фоне на коже, наряду с типичными везикулами, появляются большие дряблые пузыри диаметром до 2—3 см с мутным содержимым. При проколе пузырей остаются обширные мокнущие поверхности. После заживления кожи на месте пузырей нередко остаются буроватые пятна.
Лабораторные исследования:
ОАК:
• лейкопения, лимфоцитоз, СОЭ в пределах нормы;
• в случае развития бактериальных осложнений – лейкоцитоз, нейтрофилез, ускорение СОЭ.
Инструментальные исследования: не проводятся.
Диагностический алгоритм:
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [1,2,3,4,]
Диагностические критерии на стационарном уровне:
Жалобы:
• повышение температуры;
• появление сыпи.
Физикальное обследование:
• везикулезная сыпь на коже и видимых слизистых оболочках;
• ложный полиморфизм сыпи;
• синдром интоксикации.
Лабораторные исследования:
ОАК:
· лейкопения, лимфоцитоз, нормальное СОЭ;
· в случае развития бактериальных осложнений: лейкоцитоз, нейтрофилез, ускорение СОЭ;
· анализ ликвора (при подозрении на менингит, энцефалит);
· в спорных случаях применяется метод ИФА на выявление антител класса М к вирусу Herpes-Zoster.
Инструментальные исследования:
• НСГ при осложненном течении ветряной оспы: менингит или энцефалит;
• МРТ или КТ при энцефалите (по показаниям).
Диагностический алгоритм: смотрите амбулаторный уровень.
Перечень основных диагностических мероприятий:
• ОАК;
• ОАМ.
Перечень дополнительных диагностических мероприятий:
• спинномозговая пункция (при подозрении на менингит, энцефалит);
• в спорных случаях применяется метод ИФА на выявление антител класса М к вирусу Herpes-Zoster;
• НСГ при осложненном течении ветряной оспы: менингит или энцефалит;
• МРТ или КТ при энцефалите (по показаниям).
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Скарлатина | Наличие симптомов интоксикации, сыпи. | Бактериологический анализ из ротоглотки на патогенную флору. | Гнойный тонзиллит, мелкоточечная сыпь на гиперемированном фоне кожи, одномоментность появления сыпи, бледный носогубной треугольник, отсутствие катаральных явлений, «малиновый язык,» крупнопластинчатое шелушение кожи пальцев рук и ног, ладоней и подошв. |
| Менингококковая инфекция | Наличие симптомов интоксикации и сыпи. | Бактериологический анализ из носоглотки, бактериоскопия крови, элементов сыпи на менингококки. При наличии менингеальных симптомов- бактериологическое исследование ликвора. | геморрагическая «звездчатая» сыпь с некротическим компонентом в центре и тенденцией к слиянию, экхимозы, сильная головная боль, менингеальные симптомы, признаки шока. |
| Корь | Наличие симптомов интоксикации и сыпи | Выявление иммуноглобулинов класса М к вирусу кори | Пятнисто-папулезная сыпь с тенденцией к слиянию — сначала на лице, затем этапно распространяется на туловище и вплоть до дистальных участков конечностей в течение 3 дней. |
| Краснуха | Наличие симптомов интоксикации и сыпи. | Определение противокраснушных антител класса M в остром периоде заболевания. | мелкопятнистая быстро проходящая сыпь, слабо выраженный катаральный и интоксикационный синдром, увеличение заднее-шейных и затылочных лимфоузлов, контакт с больным краснухой. |
| аллергический дерматит | Наличие сыпи | Обследование на аллергены | полиморфная сыпь: пятнисто- папулезные и уртикарные элементы, сопровождающиеся зудом, без интоксикации, лихорадки, катаральных явлений. Появляются после контакта с потенциальным аллергеном (медикаменты, пищевой продукт и др.) |
| Энтеровирусная экзантема |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Амикацин (Amikacin) |
| Амоксициллин (Amoxicillin) |
| Ампициллин (Ampicillin) |
| Ацетазоламид (Acetazolamide) |
| Ацикловир (Acyclovir) |
| Бензилпенициллин (Benzylpenicillin) |
| Бриллиантовый зеленый (Brilliant green) |
| Вальпроевая кислота (Valproic Acid) |
| Гентамицин (Gentamicin) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Ибупрофен (Ibuprofen) |
| Иммуноглобулин человеческий нормальный (Human normal immunoglobulin) |
| Калия перманганат (Potassium permanganate) |
| Калия, магния аспарагинат (Potassium, magnesium aspartate) |
| Клавулановая кислота (Clavulanic acid) |
| Натрия оксибутират (Sodium hydroxybutyrate) |
| Натрия хлорид (Sodium chloride) |
| Парацетамол (Paracetamol) |
| Преднизолон (Prednisolone) |
| Сульбактам (Sulbactam) |
| Фенобарбитал (Phenobarbital) |
| Хлоропирамин (Chloropyramine) |
| Цефиксим (Cefixime) |
| Цефотаксим (Cefotaxime) |
| Цефтриаксон (Ceftriaxone) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения [1,2]
Немедикаментозное лечение:
Режим:
· полупостельный (в течение всего периода лихорадки).
Строгая гигиена больного: гигиенический уход за слизистыми оболочками полости рта, глаз, туалет носа.
Диета: стол № 13.
Приказ 172 от 31 марта 2011 года. О внесении дополнения в приказ МЗ РК от 07.04.2010 №239. «Карманный справочник по оказанию стационарной помощи детям. Схема 16». Рекомендации по питанию здорового и больного ребенка. Дробное теплое питье. Молочно-растительная диета.
Медикаментозное лечение:
· для купирования гипертермического синдрома свыше 38,5 0 С назначается парацетамол 10-15 мг/кг с интервалом не менее 4 часов, не более трех дней внутрь или ректально или ибупрофен в дозе 5-10 мг/кг не более 3-х раз в сутки внутрь [УД-А];
· с целью десенсибилизирующей терапии хлоропирамин 1-2 мг/кг в сутки через рот или парентерально, два раза в сутки, в течение 5- 7 дней [УД – В];
· везикулезные элементы смазывают 1% спиртовым раствором бриллиантового зеленого или 1-2 % раствором калия перманганата, высыпания на слизистых оболочках обрабатывают водными растворами анилиновых красителей [УД – С].
Перечень основных лекарственных средств:
· парацетамол;
или
· ибупрофен;
· хлоропирамин.
Перечень дополнительных лекарственных средств:
· 1-2 % раствором калия перманганата.
Показания для консультации специалистов: не требуется.
Профилактические мероприятия [1,2,5]:
Неспецифические меры профилактики включают:
· раннее выявление изоляция больного в домашних условиях с начала болезни и до 5 суток с момента появления последнего элемента везикулезной сыпи (от момента заболевания 9 дней);
· детей не болевших ветряной оспой разобщают с 11-го по 21 день с момента контакта с больным;
· дезинфекция не проводится, достаточно проветривания помещения и влажной уборки
Мониторинг состояния пациента:
• повторный осмотр участкового врача через 2 дня или раньше, если ребенку стало хуже или он не может пить или сосать грудь, появляется лихорадка свыше 38 о С;
• научить мать, в какой ситуации необходимо срочно вновь обратиться к врачу.
Индикаторы эффективности лечения:
• полное выздоровление;
• отсутствие эпидемического распространения заболевания.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия: не проводятся.
Медикаментозное лечение:
• при лихорадке свыше 38,5 0 С – парацетамол 10- 15 мг/кг через рот или ректально [УД-А];
• при судорогах – диазепам 0,5% – 0,2- 0,5 мг/кг в/м или ректально [УД-В].
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ [1,2,3,4,]
Тактика лечения
Немедикаментозное лечение
Режим:
• госпитализация в Мельцеровский бокс;
• гигиена больного: гигиенический уход за слизистыми оболочками полости рта, глаз, туалет носа;
• диета: стол № 13;
• Приказ 172 от 31 марта 2011 года. О внесении дополнения в приказ МЗ РК от 07.04.2010 №239. «Карманный справочник. Схема 16». Рекомендации по питанию здорового и больного ребенка. Дробное теплое питье. Молочно-растительная диета.
Перечень основных лекарственных средств:
· парацетамол 200, 500 мг внутрь; ректально 80мг,100мг,125мг,150мг,250мг; раствор для инъекций 1г/6,7мл (УД-А)
или
· ибупрофен 100 мг/5 мл, 200 мг, 400 мг, 600 мг внутрь
· хлоропирамин, 25 мг, 20 мг/мл.
Антибактериальные препараты, дозы[1,2]
Хирургическое вмешательство: при гнойных осложнениях со стороны кожных покровов.
Другие виды лечения: коррекция и лечение возникших осложнений.
Показания для консультации специалистов:
• консультация невропатолога (при менингите, менингоэнцефалите и при судорожном синдроме);
• консультация хирурга (при гнойно-некротических осложнениях кожных покровов).
Показания для перевода в отделение интенсивной терапии и реанимации:
• наличие общих признаков опасности у детей в возрасте до 5 лет;
• острая дыхательная недостаточность 2- 3 степени;
• острая сердечно-сосудистая недостаточность 2-3 степени;
• повторные судороги;
• нарушение сознания;
• ДВС-синдром.
Индикаторы эффективности лечения:
• купирование лихорадки и интоксикации;
• при возникновении осложнений купирование острых клинических проявлений.
Дальнейшее ведение:
• Реконвалесценты ветряной оспы с поражением нервной системы, а также после перенесенной висцеральной формы (поражение сердца, легких, печени, почек, поджелудочной железы, глаз) подлежат диспансерному наблюдению у соответствующих специалистов, которые определяют программу реабилитации и срок диспансерного наблюдения. Снятие с диспансерного учета после стойкого исчезновения остаточных явлений.
Госпитализация
Показания для плановой госпитализации [1,2] [УД В]
· контактные дети из закрытых и других медицинских учреждений с 11 по 21 дни контакта (по эпидемиологическим показаниям).
Показания для экстренной госпитализации [1,2,3,4] [УД В]:
· менингит, энцефалит;
· у детей до 5 лет наличие общих признаков опасности (не может пить или сосать грудь, рвота после каждого приема пищи и питья, судороги в анамнезе данного заболевания и летаргичен или без сознания);
· тяжелые формы ветряной оспы;
· любые формы ветряной оспы у дети в возрасте до двух месяцев с температурой 37,5 0 С и выше.
Информация
Источники и литература
Информация
| ВОП | – | врач общей практики | |
| a/Herpes- Zoster | – | антитела к возбудителю ветряной оспы | |
| Ig А | – | иммуноглобулины класса А | |
| IgG | – | иммуноглобулины класса G | |
| IgM | – | иммуноглобулины класса М | |
| ДВС | – | диссеминированное внутрисосудистое свертывание крови | |
| ЖКТ | – | желудочно-кишечный тракт | |
| ИФА | – | иммуноферментный анализ | |
| МЕ | – | международные единицы | |
| МКБ | – | международная классификация болезней | |
| МРТ | – | магнитно-резонансная томография | |
| НСГ | – | нейросонография | |
| ОАК | – | общий анализ крови | |
| ОАМ | – | общий анализ мочи | |
| ПЦР | – | полимеразная цепная реакция | |
| РПГА | – | реакция прямая гемагглютинации | |
| РСК | – | реакция связывания комплемента | |
| СОЭ | – | скорость оседания эритроцитов | |
| ЦНС | – | центральная нервная система | |
| ИДС | – | иммундефицитные состояния | |
Список разработчиков протокола:
1) Баешева Динагуль Аяпбековна – доктор медицинских наук, АО «Медицинский университет Астана» доцент, заведующая кафедрой детских инфекционных болезней, главный внештатный детский инфекционист МЗСР РК.
2) Куттыкужанова Галия Габдуллаевна – доктор медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова» профессор, профессор кафедры детских инфекционных болезней.
3) Эфендиев Имдат Муса оглы – кандидат медицинских наук, РГП на ПХВ «Государственный медицинский университет города Семей» доцент, заведующий кафедрой детских инфекционных болезней и фтизиатрии.
4) Катарбаев Адыл Каирбекович – доктор медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова» доцент, заведующий кафедрой детских инфекционных болезней.
5) Оспанова Зарипа Амангелдиевна – ГКП «Городская детская инфекционная больница» Управление здравоохранения Южно-Казахстанской области заместитель главного врача по лечебной работе.
6) Кенжебаева Сауле Кенжетаевна – ГККП « Городская детская инфекционная больница» Управление здравоохранения города Астаны, заместитель главного врача по лечебной работе.
7) Елубаева Алтынай Мукашевна – кандидат медицинских наук, АО «Медицинский университет Астана» доцент кафедры неврологии с курсами наркологии и психиатрии.
8) Худайбергенова Махира Сейдуалиевна – АО «Национальный научный центр онкологии и трансплантологии» клинический фармаколог.
Конфликт интересов: отсутствует.
Список рецензентов: Бегайдарова Розалия Хасановна – доктор медицинских наук, профессор, РГП на ПХВ «Карагандинский государственный медицинский университет» заведующая кафедрой детских инфекционных болезней.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
- вялость сонливость усталость причины у взрослого человека что делать
- вялотекущий гепатит с что это такое