воспалительный процесс слизистой оболочки nilm что это значит у женщин
Что такое дисплазия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Т. А., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
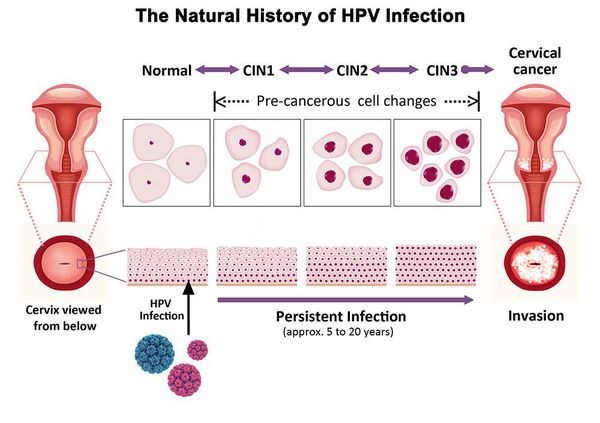
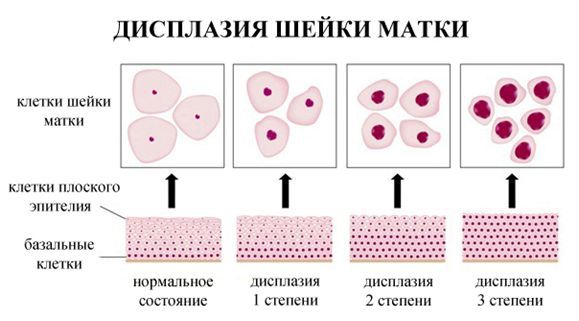
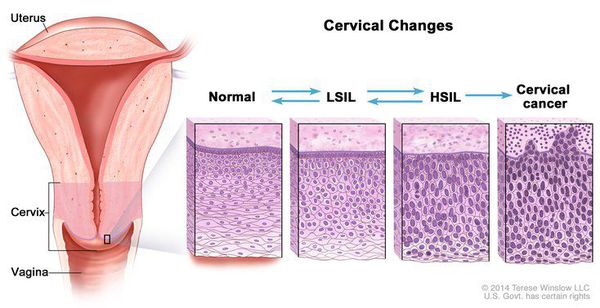
Дисплазия шейки матки, или цервикальная интраэпителиальная неоплазия (ЦИН), или Cervical Intraepithelial neoplasia (CIN) — это патологический процесс, при котором в толще клеток, покрывающих шейку матки, появляются клетки с различной степенью атипии (неправильного строения, размера, формы).
Основной фактор развития дисплазии и рака шейки матки — папилломавирусная инфекция (ПВИ), причем длительное персистирование именно ВПЧ высокого канцерогенного риска. У женщин с риском развития цервикальной неоплазии распространенность онкогенных типов ВПЧ чрезвычайно велика. ВПЧ становится причиной CIN 2-3 и рака шейки матки в 91,8% и 94,5% случаев соответственно. [1]
Риск цервикальной CIN 2 особенно высок у женщин, которые до этого имели опыт пересадки органов, у них выявлена ВИЧ-инфекция или они принимают иммунодепрессанты. [2]
Кроме того, была выявлена связь между пассивным курением среди некурящих и повышенным риском возникновения CIN 1. [3]
Симптомы дисплазии шейки матки
Дисплазия шейки матки, как правило, имеет бессимптомное течение, поэтому пациентки не предъявляют никаких специфических жалоб.
Патогенез дисплазии шейки матки
Критический фактор развития цервикальной интраэпителиальной неоплазии — инфицирование вирусом папилломы человека. Во многих случаях цервикальная интраэпителиальная неоплазия легкой степени отражает временную реакцию организма на папиломавирусную инфекцию и без лечения исчезает в течение полугода-года наблюдения. При цервикальной интраэпителиальной неоплазии умеренной и тяжелой степени высока вероятность встраивания вируса папилломы человека в клеточный геном. Инфицированные клетки начинают продуцировать вирусные белки E6 и Е7, которые продлевают жизнь клетки, сохраняя ее способность к неограниченному делению. Неизбежно формирующиеся на этом фоне мутации клеток ведут к формированию предрака (дисплазии) и рака шейки матки, влагалища и вульвы.
Онкогенные белки ВПЧ (Е6, Е7) взаимодействуют с регуляторными белками клеток шейки матки, приводя к повышению активности онкомаркера p16INK4A, что свидетельствует о неконтролируемом размножении клеток шейки матки. Таким образом, сверхэкспрессия p16INK4A, определяемая в материале шейки матки, который получают при биопсии, является биомаркером интеграции вируса папилломы человека высокого риска в геном и трансформации эпителиальных клеток под действием вируса, что делает эту информацию полезной при оценке прогноза развития предраковых и злокачественных поражений, связанных с инфицированием генитального тракта вирусом папилломы человека. [5]
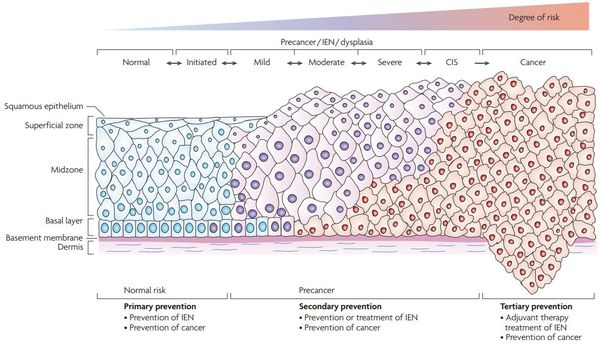
Классификация и стадии развития дисплазии шейки матки
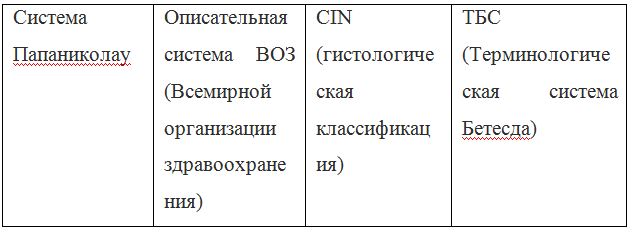
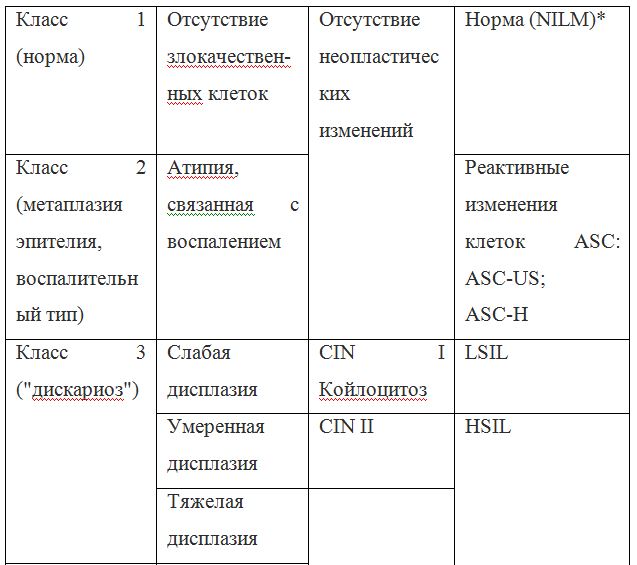
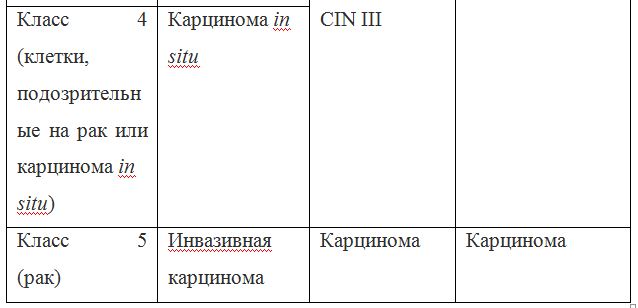
Для постановки цитологического диагноза (по результатам цитологического исследования соскобов шейки матки и цервикального канала с окрашиванием по Папаниколау (Рар-тест) или жидкостной цитологии) используется классификация Бетесда (The Bethesda System, 2014), основанная на термине SIL (Squamous Intraepithelial Lesion) – плоскоклеточное интраэпителиальное поражение. [10]
Выделяют три вида результатов соскобов с поверхности шейки матки (экзоцервикса):
Классификация Папаниколау
Существуют также гистологические классификации для оценки материала, полученного при биопсии.
По классификации R. M. Richart (1968) в зависимости от глубины поражения поверхностного клеточного слоя шейки матки выделяют:
В приведенной ниже таблице даны соотношения классификаций предраковых поражений шейки матки. [9]
Осложнения дисплазии шейки матки
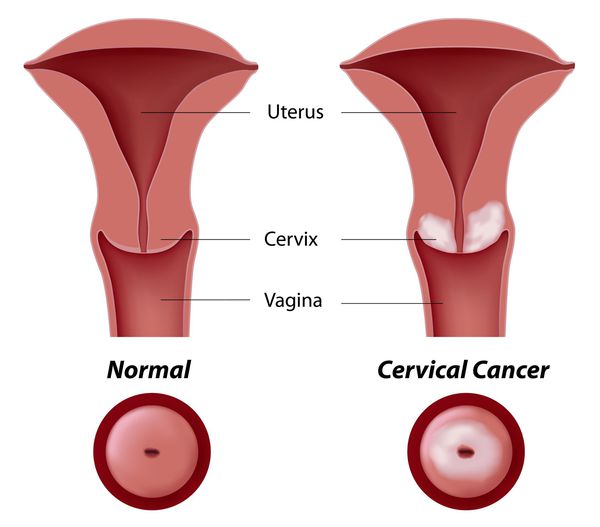
Основное и самое опасное осложнение цервикальной интраэпителиальной неоплазии заключается в развитии рака шейки матки, любой случай развития которого — результат упущенных возможностей диагностики и лечения дисплазии шейки матки. [7]
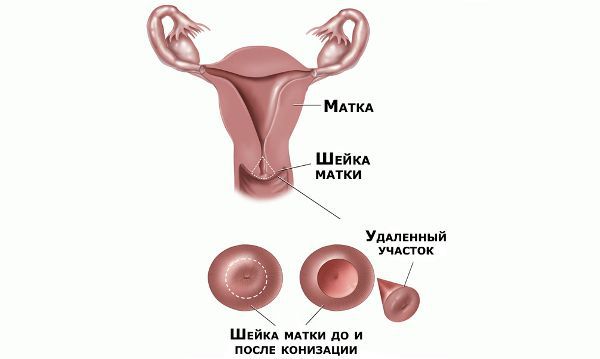
Проводились длительные, систематические исследования риска рака шейки матки у женщин с диагнозом цервикальной интраэпителиальной неоплазии 3 степени (CIN3) по сравнению с женщинами, у которых были нормальные цитологические результаты. Согласно полученным данным, долгосрочный относительный риск развития рака шейки матки зависит от различных гистологических типов CIN3 и выше всего он для аденокарциномы in situ. Даже через 25 и более лет после конизации (хирургического иссечения патологических тканей шейки матки) риск злокачественного перерождения клеток был значительным. [4]
Диагностика дисплазии шейки матки
Для ранней диагностики предраковых поражений шейки матки во многих странах мира существует система цервикального скрининга.
В России данная система включает последовательность действий:
При кольпоскопии должна быть тщательно оценена зона трансформации (переходная зона стыка двух видов покровного эпителия шейки матки).
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
Лечение дисплазии шейки матки
Динамическому наблюдению подлежат молодые пациентки (до 35 лет) с LSIL (ВПЧ, ЦИН 1, ЦИН 2, если при биопсии не обнаружен белок р16, являющийся признаком проникновения ВПЧ высокого риска в геном и трансформации опухолевых клеток под действием вируса). Наблюдать возможно пациенток только с 1 и 2 кольпоскопическим типом зоны трансформации.
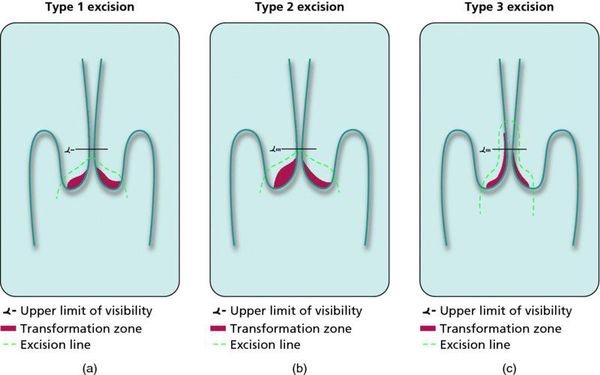
Контрольные осмотры, цитологическое и ВПЧ-тестирование показаны через 6 и 12 месяцев после первичного обнаружения патологии. При выявлении HSIL (ЦИН 2 c обнаружением белка р16 при биопсии, ЦИН 3) неизбежно хирургическое лечение в виде абляции («прижигания») или эксцизии (удаления) поврежденной ткани. Для абляции используют электро-/радио-, крио- и лазерные воздействия. Эксцизия возможна электро-/радиоволновая или ножевая.
Немаловажно, что при выявлении по кольпоскопии 3 типа зоны трансформации на фоне положительного РАР-теста гинеколог обязан провести выскабливание слизистой канала шейки матки и/или широкую эксцизионную биопсию (конизацию шейки матки) для исключения опухолевого процесса, потенциально располагающегося вне зоны кольпоскопического обзора. Немаловажно наблюдение после операции через 6 и 12 месяцев с выполнением цитологического соскоба и ВПЧ-теста.
Следует отметить, что процедура хирургического иссечения патологических тканей на шейке матки увеличивает риск преждевременных родов. А сама по себе цервикальная интраэпителиальная неоплазия первой степени на течении беременности и родов никак не отражается и зачастую опасности не представляет. [12]
Средний возраст женщин, когда может потребоваться хирургическая коррекция цервикальной внутриэпителиальной неоплазии — около 30 лет. Хирургическое лечение нередко ассоциировано с неблагоприятным течением последующей беременности. Частота и тяжесть неблагоприятных осложнений возрастают с увеличением глубины иссекаемых тканей. [13]
Прогноз. Профилактика
При своевременном выявлении и лечении дисплазии шейки матки прогноз благоприятный. Основным фактором развития и прогрессирования дисплазии шейки матки является длительное инфицирование канцерогенными типами ВПЧ. Для предупреждения заражения ВПЧ существуют профилактические вакцины «Церварикс» (защита от 16, 18 типов ВПЧ), «Гардасил» (профилактика инфицирования 6, 11, 16, 18 типами вируса), в декабре 2014 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов одобрило использование вакцины «Гардасил9», защищающей от инфицирования 9 типами ВПЧ (6, 11, 16, 18, 31, 33, 45, 52, 58). Однако на российском рынке данный продукт ещё не доступен. «Церварикс» зарегистрирована для вакцинации женщин от 10 до 25 лет; «Гардасил» показана к применению детям и подросткам в возрасте от 9 до 15 лет и женщинам от 16 до 45 лет.
Дополнительными факторами риска прогрессирования ПВИ с формированием предраковой патологии являются:
Устранение и профилактика данных факторов способны снизить вероятность развития предраковой патологии шейки матки.
Рак шейки матки поражает преимущественно женщин репродуктивного возраста. Скрининг является важной стратегией вторичной профилактики. Длительный процесс канцерогенной трансформации от появления в организме вируса папилломы человека (ВПЧ) до инвазивного рака дает широкие возможности для выявления заболевания на стадии, когда лечение высокоэффективно. Подходящими скрининговыми тестами в мире признаны цитологическое исследование, визуальный осмотр после применения уксусной кислоты и тесты на выявление ВПЧ. Всемирная организация здравоохранения рекомендует проводить скрининг женщин по крайней мере один раз в жизни в возрасте от 30 до 49 лет. [14]
Согласно приказу Министерства здравоохранения РФ от 03.02.2015. N36ан «Об утверждении порядка проведения диспансеризации определенных групп взрослого населения», осмотр со взятием мазка (соскоба) с поверхности шейки матки и цервикального канала на цитологическое исследование производится 1 раза в 3 года для женщин в возрасте от 21 года до 69 лет включительно.
Цитология шейки матки
Хоперская Ольга Викторовна
Акушер-гинеколог кандидат медицинских наук
Подписаться на email-рассылку
Спасибо за подписку!
Запись на онлайн-консультацию
Ваша заявка будет обработана в течение часа. С Вами свяжется специалист колцентра клиники и согласует время онлайн консультации
Что такое цитология шейки матки? Как осуществляется взятие мазка на цитологическое исследование? Как правильно расшифровать результаты анализа? Что такое nilm,ASC-US, LSIL, HSIL, CIS, AGC, AIS в результатах цитологии? На эти и другие вопросы отвечает кандидат медицинских наук акушер-гинеколог Хоперская Ольга Викторовна.
Цитологическое исследование (цитология) является основным методом скрининговой оценки состояния эпителия шейки матки. Основная задача цитологического скрининга заключается в поиске измененных эпителиальных клеток (атипичных, имеющих отличное от нормальных эпителиальных клеток строение).
Термин «атипичные клетки» подразумевает как клетки с признаками дисплазии – легкой, умеренной или тяжелой (предраковые клетки), так и собственно раковые клетки. Разница между ними – в степени выраженности изменений в строении клеток.
Цитологический скрининг необходимо выполнять всем женщинам (исключая девственниц и пациенток, перенесших экстирпацию (удаление) матки), начиная с 21 года, заканчивая в 69 лет (при отсутствии в исследованиях изменений), регулярность сдачи анализа – 1 раз в год, согласно приказу 572н (1 ноября 2012), однако допустимо сдавать анализ 1 раз в три года (приказ МЗРФ №36 ан, от 3 февраля 2015).
В настоящее время существует две альтернативных методики фиксации и исследования биологического материала, ключевым отличием которых для пациентов является их эффективность.
ПАП-тест и жидкостная цитология
Забор материала осуществляется однотипно (стандартизированный забор): комбинированной щеткой или двумя цитологическими щеточками (рисунок 1), так как эпителий должен быть взят как с наружной вагинальной поверхности шейки матки (эктоцервикса), так и с внутренней – из цервикального канала (эндоцервикса). Необходимость забора клеточного материала из цервикального канала обусловлена тем, что зона стыка эпителиев (цилиндрического и многослойного плоского неороговевающего –места, где чаще всего начинаются «нехорошие» процессы (90-96%случаев)) с возрастом смещается ближе к центру и внутрь цервикального канала.
Рисунок 1 – Цитологические щетки (слева – комбинированная, справа – 2 цитологические щетки)
Рекомендуют осуществлять забор цитологического материала до бимануального (двуручного) вагинального обследования, кольпоскопии и ультразвукового исследования. Не следует сдавать мазки при наличии вагинита (воспалительного процесса во влагалище), в период его лечения, во время менструации. Также за двое суток необходимо половое воздержание.
Техника забора биоматериала:
Отличия ПАП-теста и жидкостной цитологии
В 99% случаев результат, полученный при использовании жидкостной цитологии, совпадает с результатами гистологического исследования.
Единственный недостаток метода – он не включен в систему обязательного медицинского страхования, т. е. анализ платный.
Результаты цитологии шейки матки
Согласно действующим клиническим рекомендациям от 2017 года, расшифровка результатов анализа должна проводиться по системе Бетесда, хотя можно встретить цитологическое заключение по системам Папаниколау, ВОЗ и CIN (гистологическая классификация). Сравнение систем приведено в таблице 1.
Клиническое значение будут иметь состояния определенные по терминологической системе Бетесда, поэтому, к примеру, умеренная дисплазия, тяжелая дисплазия и карцинома in situ = CIN II и CIN III = HSIL, и тактика ведения всех перечисленных состояний многослойного плоского эпителия будет одинакова (категория HSIL).
Расшифровка результатов
Итак, Вы держите в руках онкоцитологическое заключение. Расшифровка результата, а также выбор тактики ведения на его основании (с учетом возраста и особенностей образа жизни), должны проводиться не Вами, а Вашим лечащим врачом! Именно он направляет Вас на необходимые дополнительные исследования и выбирает тактику лечения, в случае необходимости. Но, кто из нас не заглянет в интернет, чтобы посмотреть, что же все-таки обозначают вынесенные в цитологическом заключении аббревиатуры и к чему готовиться? Думаю, любой переживающий о своем здоровье человек.
Ниже рассмотрим расшифровку аббревиатур терминологической системы Бетесда с ориентировочной (согласно действующим клиническим рекомендациям (2017) тактикой ведения.
Если изменены клетки плоского эпителия:
ASC-US
ASC-Н (atypical squamous cells, cannot exclude HSIL, клетки плоского эпителия с атипией неясного значения не исключающие HSIL) – здесь также обнаружены измененные клетки, но вероятная причина их появления – дисплазия. Врач назначит Вам и кольпоскопию с биопсией и ВПЧ – тестирование, дальнейшая тактика будет определена в зависимости от полученных результатов.
HSIL (high grade squamous intraepitelial lesion, плоскоклеточное интраэпителиальное поражение высокой степени) – в мазке обнаружены атипичные клетки, соответствующие диспластическим изменениям тяжелой степени. Врач направит Вас на кольпоскопическое исследование и эксцизию (иссечение участка измененной ткани петлей) / конизацию (удаление конусовидного участка шейки матки включая влагалищную поверхность и нижнюю часть цервикального канала) с последующим гистологическим исследованием полученного биоматериала. К категории HSIL по классификации Бетесда относится и карцинома in situ (см. таблицу 1, описательная система ВОЗ).
Однако цитологическое исследование не дает представления о пространственном расположении клеток с признаками атипии, установить глубину проникновения патологического процесса в ткани позволяет только гистологическое исследование.
Если изменены клетки цилиндрического эпителия:
Вышеприведенные тактики ведения в зависимости от результатов цитологических исследований ориентировочны. Тактику ведения в каждом конкретном случае определяет лечащий врач, учитывая индивидуальные характеристики пациента (возраст, наличие или отсутствие детей, сопутствующие заболевания, факт инфицирования ВПЧ, личные качества).
Дорогие девушки, женщины, призываю Вас регулярно проводить цитологическое исследование и желаю получать исключительно «NILM» в заключении.
Лечение цервицита у женщин
Стойкий воспалительный процесс в шейке матки, спровоцированный травмой или патогенной средой в результате вагинального инфицирования. Воспаление проявляется болью при сексуальном контакте, менструациях, специфическими выделениями и кровотечениями. Опасность заболевания состоит в снижении защитной функции шейки, распространении инфекции на мочеполовую систему и перерастании поврежденных клеток в онкологию. Важно знать факторы риска для разных категорий женщин, чтобы начать лечение цервицита на раннем этапе.
Причины появления цервицита
Шейка матки представляет собой связующий канал от влагалища к матке. Ее функция – создавать барьер для нежелательных микроорганизмов, поэтому поверхность матки покрыта слизистой оболочкой. Если у женщины происходит гормональный сбой или снижение иммунитета, защитная реакция ослабевает, и организм легко поддается заражению патогенной средой.
Цервицит определяется как острая или хроническая форма воспаления шейки матки. Заболевание наблюдается чаще у женщин с 20 до 45 лет, но также встречаются в климактерическом периоде. Зависимость типа цервицита и возрастной категории определяется факторами, вызывающими изменения в органе. Причинами патологических нарушений становятся внутренние процессы или последствия внешнего воздействия:
В зависимости от того, в какой области воспалена слизистая шейки, причины цервицита отличаются. Эндоцервицит канала появляется при родовых травмах, распространении патогенной среды из-за воспаления в матке. Экзоцервицит развивается на фоне инфекций половой системы или мочевыводящих путей, дисбактериоза, травмах шейки матки при хирургических манипуляциях.
Цервицит формируется на внутренней стенке шейки, либо снаружи в зоне влагалища. При этом воспалительный процесс не ограничивается одной областью, а сопровождается осложнениями в виде эндометрита, вагинита, вульвита. Степень охвата зависит от формы распространения – очаговая или диффузная.
Последствия воспаления опасны и порой трудно обратимы. Со временем у женщины развивается гипертрофия стенок матки, растет риск онкологических перерождений клеток, дисплазии половых органов, бесплодия.
Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Классификация видов цервицита
Цервицит подразделяют на несколько основных видов:
Тип цервицита при определении методов лечения играет решающую роль. От места локализации, степени осложнений и причин зависит продолжительность терапии, выбор группы препаратов. Для медицинского заключения и назначения полного курса необходима предварительная диагностика у гинеколога.
Диагностика цервицита
Некоторые виды болезни протекают без явных симптомов, поэтому диагностика занимает важное место для формирования полной клинической картины. Диагностика цервицита включает:
После получения результатов врач сможет составить план лечения, спрогнозировать возможные осложнения. Этот этап составляет основу этапа подготовки и требует ответственного подхода. Важно выбрать врача с хорошим опытом в области гинекологии. В нашей клинике мы обеспечиваем не только комфортные условия, но и гарантируем результат для пациентов, прошедших полный курс терапии.
Методы лечения, особенности острой и хронической формы
Начинать терапию цервицита рекомендуется сразу после подтверждения диагноза у гинеколога. Курс лечения зависит от стадии воспаления, формы протекания и присутствия осложнений. Главная цель – ликвидировать провоцирующий фактор: грибок, инфекцию, вирус или другую причину.
Лечение цервицита основывается на антибактериальных и противовирусных препаратах, угнетающих нежелательную патогенную флору. Определив точную природу заболевания, врач назначает группу препаратов, соответствующую каждому случаю:
Острый диффузный цервицит требует комплексного подхода. Обширное распространение очагов негативно сказывается на репродуктивной системе и опасно патологическими осложнениями. Консервативная терапия дополняется лечением сопутствующих заболеваний: сальпингоофрита, вагинита. Пациенту назначаются антибиотики и спазмолитики. Поэтому лечение острого цервицита рекомендуется проходить полностью или частично в стационаре под контролем врача.
В качестве дополнения применяется местная обработка антисептиками, компрессы и ванночки. Если болезнь перешла в хроническую форму, и наблюдаются значительные очаги поражения, актуальной становится аппаратное лечение: лазер, криотерапия, диатермокоагуляция током (прижигание).
Нерожавшим пациентам детородного возраста, если в эндометрии нет атипичных признаков, в дополнении проводят физиопроцедуры электрофорезом. Для второй стадии развития подходит радиоволновое удаление поврежденных тканей. Метод используется в современных клиниках, отличается безопасностью и быстрым заживлением.
Лечение неспецифического цервицита и других его инфекционных форм проводится у обоих партнеров одновременно. Интимный контакт на период употребления медикаментов приостанавливается. После окончания курса врач проводит повторные исследования для подтверждения положительного эффекта.
Показания и противопоказания
Показаниями для обращения к врачу являются основные симптомы:
Детальное обследование определит подходящую схему терапии, эффективные препараты и методики. При выборе медикаментов важно учитывать аллергические реакции пациента, чувствительность к антибиотикам.
В случае обнаружения противопоказаний, гинеколог производит замену препарата на аналоги. Применение физиотерапии, аппаратной техники запрещено при подтверждении онкологии, эпилепсии, беременности, сахарного диабета, а также в период менструации.
Сдать анализ на цитологическое исследование по системе Бетесда
| Исследуемый биоматериал | Соскоб из экзо/эндоцервикса |
| Метод исследования | световая микроскопия |
| Cрок исполнения с момента поступления биоматериала в лабораторию | 2 к.д. |
Описание
ПАП-тест, или цитологическое исследование мазков из экзо- и эндоцервикса методом Папаниколау, является скрининговым методом диагностики патологии шейки матки. Данный вид цитологического исследования рекомендован большинством сообществ и входит в современные клинические рекомендации. В рамках настоящего анализа ПАП-тест проводится классическим методом, а именно материал наносится на стекло. Забор мазков проводит врач, используя специальные эндобраши (цитощеточки) для изолированного получения мазков с поверхности шейки матки (экзоцервикс) и из цервикального канала. Мазки наносятся на стекло, которое в дальнейшем будет направлено врачам-цитологам для оценки полученного материала. Метод Папаниколау является наиболее точным исследованием клеток экзо- и эндоцервикса. В отличие от других методов используется несколько сложных красок для лучшего окрашивание цитоплазмы и ядер. Также мазок фиксирует 96% спиртом. Такая методика позволяет снизить количество ошибок, допущенных из-за недостаточной подготовки материала непосредственно к исследованию, а также дает возможность цитологам оценить максимально окрашенный материал. Описание цитограммы при этом всегда развернутое, а заключение согласно существующей классификации Бетесда.
Классификация Бетесда.
Оценка качества мазка:
Материал полноценный, содержит клетки плоского и цилиндрического эпителия в достаточном количестве.
Неудовлетворительный для оценки (неинформативный) материал, Скудное количество клеток или их отсутствие.
Цитограмма в пределах нормы (NILM):
Содержит клетки поверхностного и промежуточного слоев многослойного плоского эпителия, клетки метаплазированного эпителия, лейкоциты, клетки цилиндрического эпителия, клетки эпителия эндометрия.
Метаплазия (норма), клетки плоского метаплазированного эпителия свидетельствуют о том, что материал забран из зоны трансформации.
Реактивные изменения:
Цитограмма воспаления, дегенеративные и реактивные изменения клеток, воспалительная атипия, плоскоклеточная метаплазия, гиперкератоз, паракератоз, койлоцитоз и другие признаки вирусного поражения.
Патологические изменения эпителия:
ASCUS (atypical squmous cells of undetermined significance), Изменения, которые трудно дифференцировать между реактивными изменениями эпителия и дисплазией. При ASCUS определяются клетки, трактовка которых затруднена — клетки с дискариозом, укрупненными и гиперхромными ядрами. Рекомендуется динамическое наблюдение и дообследование, а именно повторное цитологическое исследование через 6 месяцев и ВПЧ-тестирование. В случае подтверждении ASCUS и наличии вируса папилломы человека высокого онкогенного риска — проводится кольпоскопия. Исследования показывают, что 20% женщин с ASC имеют дисплазию после более тщательного обследования.
Предопухолевые изменения:
LSIL (CIN I), слабовыраженное интраэпителиальное поражение, включающее папилломавирусную инфекцию. Рекомендуется наблюдение без активной терапии. У большинства женщин LSIL самостоятельно регрессирует в течение нескольких лет. В эту группу объединены все изменения с низким злокачественным потенциалом, поскольку цитолог зачастую не может отличить изменения при ВПЧ инфекции и CIN 1.
HSIL (CIN II-III), умеренно выраженное и тяжелое интраэпителиальное поражение. Рекомендуется удаление всех пораженных тканей методом (конизация) с последующим морфологическим исследованием. В эту группу объединены все изменения с высоким злокачественным потенциалом.
AGC (atypical glandular cells), Атипические клетки цилиндрического эпителия. Рекомендуется выскабливание цервикального канала для гистологического исследования.
Опухолевые изменения:
Плоскоклеточный рак, злокачественная опухоль из плоского эпителия.
Железистый рак, злокачественная опухоль из железистого эпителия эндоцервикального типа.
Эндометриальный рак, злокачественная опухоль, развивающаяся из слизистой оболочки матки и прорастающая в цервикальный канал.
Подготовка
У женщин репродуктивного возраста рекомендуется забирать мазки не ранее, чем на 5-й день менструального цикла и не позднее, чем за 5 дней до предполагаемого начала менструации.
Показания
Интерпретация результата
Результаты лабораторных исследований не являются единственным критерием, учитываемым лечащим врачом при постановке диагноза и назначении соответствующего лечения, и должны рассматриваться в комплексе с данными анамнеза и результатами других возможных обследований, включая инструментальные методы диагностики.
В медицинской компании «LabQuest» Вы можете получить персональную консультацию врача службы «Doctor Q» по результатам исследований во время приема или по телефону.