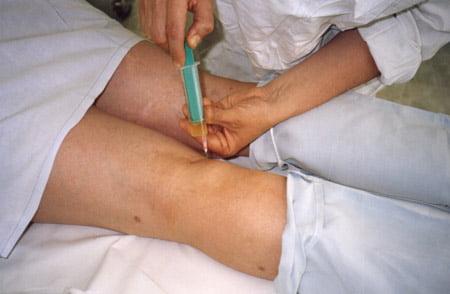
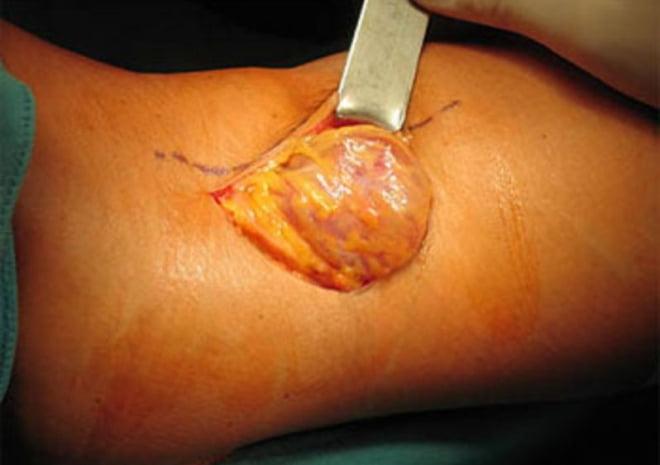
воспалилась киста под коленом что делать
Киста Бейкера
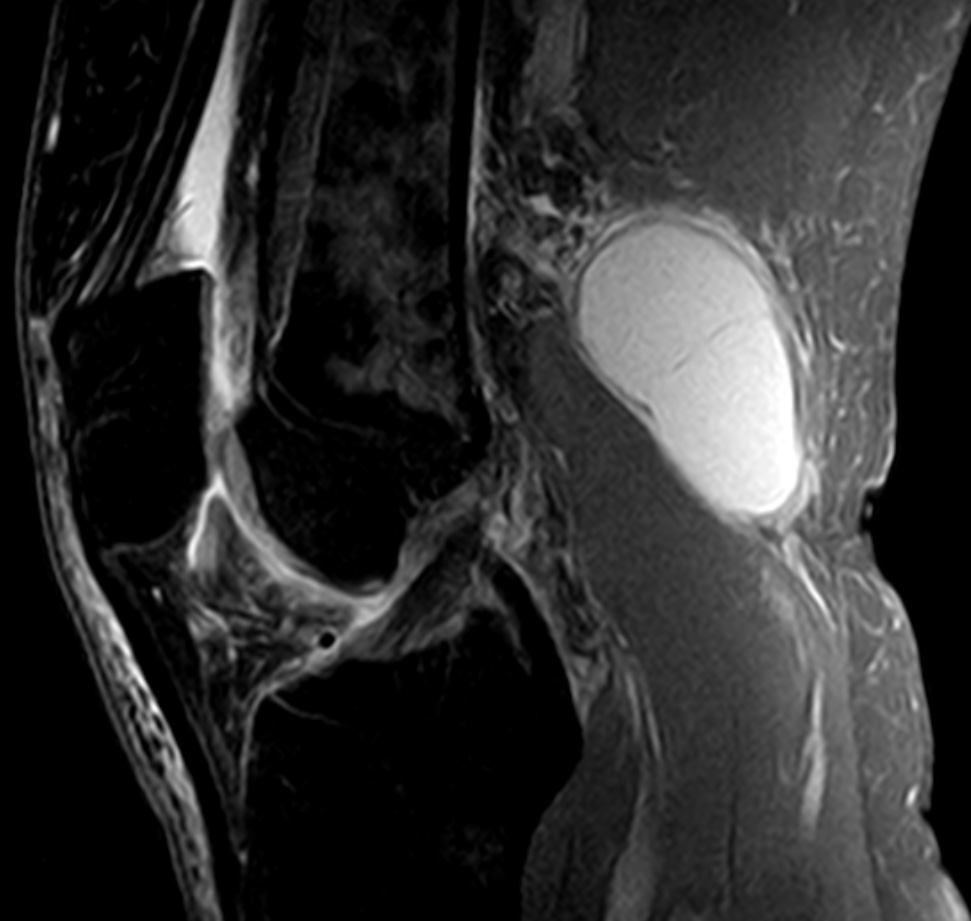
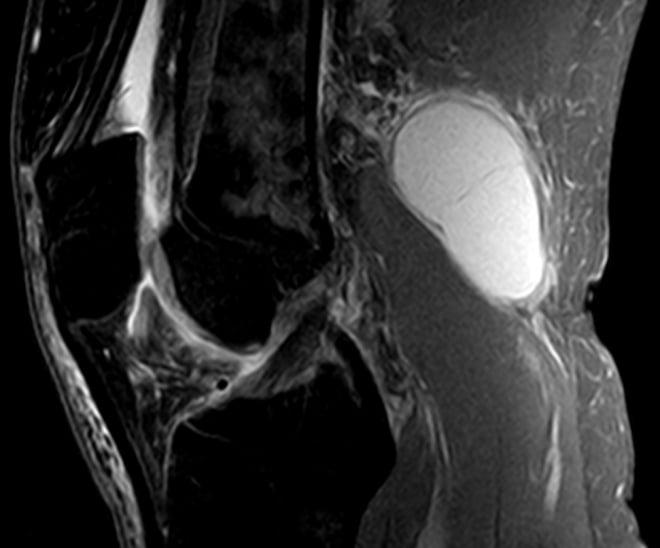
Киста Бейкера представляет собой подколенное новообразование, которое впервые в XIX веке обнаружил доктор У. Бейкер. Растет опухоль на обратной стороне коленной ямки и обнаруживается с помощью ультразвукового исследования опорно-двигательного аппарата. Сегодня мы разберем причины и симптомы новообразования. Рассмотрим, какой врач лечит Кисту Бейкера.
Что это за заболевание
Виды патологии
Киста Бейкера делится на два типа:
Кроме того, может произойти сдавливание большеберцового нерва, кровеносных и лимфатических сосудов, возникновение тромбоза вен, тромбофлебита голени, варикозного расширения вен. Такое состояние организма характеризуется болью и отеком в области коленного сустава, а также слабостью и спазмированием мышц.
Причины возникновения
Киста Бейкера обусловлена следующими причинами возникновения:
Рассасывание кист характерно для опухолей, образовавшихся недавно под влиянием тяжелых физических нагрузок и механических перегрузок коленного сустава. В некоторых случаях киста образуется незаметно для больного, также незаметно исчезает.
Симптомы и признаки
Киста Бейкера в начале своего развития протекает без видимых симптомов или сопровождается небольшим дискомфортом. По мере увеличения новообразования у пациента наблюдаются следующие признаки:
Киста Бейкера более заметна, когда конечность находится в прямом состоянии. Когда нога сгибается, опухоль исчезает или уменьшается в размерах. Иногда, после длительной ходьбы или опускания и подъема по лестнице наблюдается боль в икроножной мышце и нарушение чувствительности голени. Эта симптоматика бывает обособленной, но чаще всего сочетается с признаками уже имеющейся патологии. Если у вас имеются симптомы Кисты Бейкера, лучше обратиться к специалисту.
Какой врач лечит
Диагностикой Кисты Бейкера занимается травматолог, ортопед или хирург. Врач проведет пальпацию нижней конечности и для уточнения диагноза назначит инструментальные методы исследования. Важно выяснить причину патологии, чтобы назначить адекватную терапию.
Диагностика
Обследование Кисты Бейкера возможно с помощью современных методов диагностирования:
Выбор метода исследования осуществляет лечащий врач.
Методы лечения
Киста Бейкера лечится с помощью консервативного и хирургического методов.
Консервативная терапия включает в себя противовоспалительные компрессы и мази. Такая методика применяется для опухолей на ранних стадиях развития. Более эффективной считается пункция толстой иглой:
Методика эффективная, но имеет ограниченные сроки. Чаще всего киста начинает рецидивировать. Поэтому самым результативным методом избавления от Кисты Бейкера принято считать хирургическое вмешательство. Однако, прибегать к операции можно только при крупных размерах кисты, когда нельзя сгибать колено и есть вероятность сдавливания нервов и сосудов.
В этих случаях у пациента возникают серьезные последствия патологии. Вместе с высвободившейся в результате разрыва жидкостью распространяются вредоносные организмы, которые провоцируют:
При выборе терапии учитывается возраст пациента, тяжесть патологии, сопутствующие заболевания. Иногда необходимо первоначально избавиться от причины, сопровождающей возникновение кисты, а потом лечить патологию.
Результаты и реабилитация
Результативность терапии будет зависеть от сложности заболевания и причин, повлекших за собой развитие Кисты Бейкера. Иногда первопричины настолько серьезны, что длительность лечения затягивается. Пациенту нужен позитивный настрой, чтобы выздоровление пришло намного быстрей. Для этого необходимо соблюдать рекомендации лечащего врача.
Во время реабилитации необходимо использовать физиотерапевтические методы:
В восстановительный период рекомендовано выполнение физических упражнений на коленный сустав под присмотром специалиста. Несколько сеансов пройдете в клинике, затем эти несложные манипуляции вы сможете совершать у себя дома.
Для достижения наилучшего и быстрого результата необходимо делать массаж поврежденной области.
Образ жизни после выздоровления
После выздоровления необходимо снизить нагрузки на коленный сустав. Помните, что Киста Бейкера может рецидивировать в любой момент. Периодически осматривайте коленную область и посещайте лечащего врача.
Что такое бурсит коленного сустава? Причины возникновения, диагностику и методы лечения разберем в статье доктора Башкуровой И. С., врача УЗИ со стажем в 11 лет.
Определение болезни. Причины заболевания
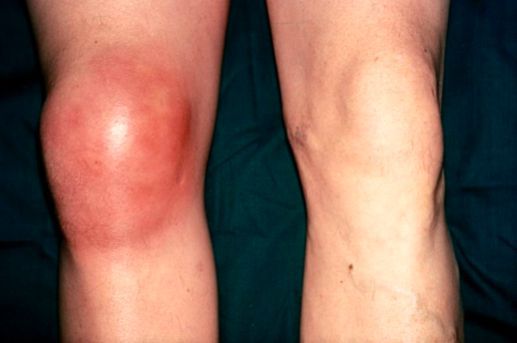
Бурсит коленного сустава — это воспаление синовиальной (суставной) сумки колена, которое проявляется болями в суставе и ограничивает его подвижность, в некоторых случаях вызывает припухлость и покраснение. Протекает в острой или хронической форме.
Краткое содержание статьи — в видео:
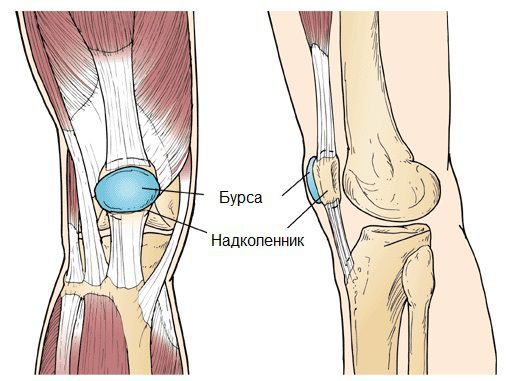
Синовиальная сумка (или бурса) — это небольшая полость с жидкостью. Бурсы расположены в местах наибольшего трения различных тканей: сухожилий, мышц и костных выступов. Благодаря нормальному функционированию суставных сумок, трение при движении уменьшается. Стенка бурс двухслойная: наружный слой состоит из плотной соединительной ткани; внутренний называется синовиальной оболочкой, в норме он вырабатывает небольшое количество жидкости. При нарушении работы синовиальных сумок движения сустава невозможны.
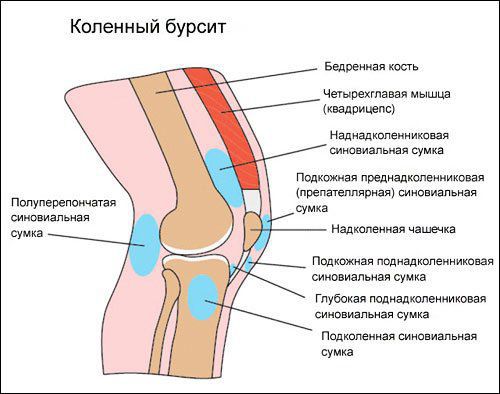
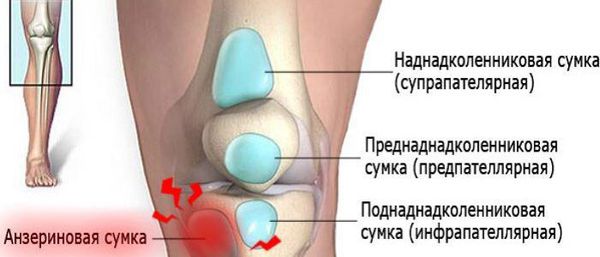
Коленный сустав — один из наиболее сложных суставов в теле человека. Он имеет в своём составе большое количество синовиальных сумок:
Причины возникновения бурсита коленного сустава могут быть различными [5] :
Симптомы бурсита коленного сустава
У бурсита есть общие симптомы, которые будут проявляться при воспалении любой синовиальной сумки, и есть симптомы, характерные только для воспаления сумки определённой локализации.
К общим проявлениям для бурсита любой локализации относятся [1] [5] :
Симптомы бурсита коленного сустава могут различаться в зависимости от того, какая именно сумка воспалена.
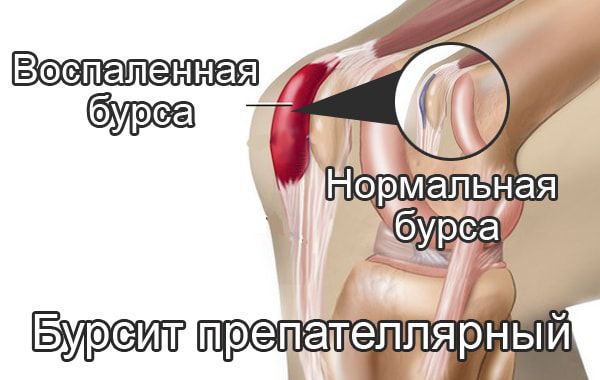
Препателлярный бурсит – боль и отёк развиваются в области преднадколенниковой сумки, то есть перед коленной чашечкой.
Супрапателлярный (наднадколенниковый бурсит) — отёк формируется над коленной чашечкой. Боль ощущается при сгибании и разгибании в суставе. При нарастании воспалительных явлений становится пульсирующей и ощущается как в покое, так и при движениях. В случае присоединения инфекции появляются покраснение области сустава, симптомы интоксикации и лихорадка — температура тела повышается до 38-39 °C и выше.
Инфрапателлярный бурсит — боль и отёк развиваются в проекции поднадколенниковых сумок, приблизительно на уровне бугристости большеберцовой кости и несколько выше. На начальных стадиях процесса ограничения движений в суставе нет, но по мере прогрессирования воспаления усиливается боль и отёчность, появляются ограничения в сгибании и разгибании, отёк, гиперемия, гипертермия, симптомы интоксикации.
Анзериновый бурсит (бурсит «гусиной лапки») — гусиной лапкой называется соединение сухожилий трёх мышц (полусухожильной, тонкой и портняжной) в месте их прекрепления к большеберцовой кости. Все местные проявления (отёк, боль, покраснение, локальное повышение кожной температуры) локализуются в проекции анзериновой сумки.
Бурсит полуперепончатой мышцы — это воспаление сумки, расположенной в зоне прикрепления сухожилия полуперепончатой мышцы к задне-медиальной поверхности большеберцовой кости. То есть вся местная симптоматика будет локализоваться в подколенной области с внутренней стороны. Если бурсит переходит в хроническую форму, то формируется киста Бейкера (грыжа в области колена).
Патогенез бурсита коленного сустава
На первых этапах развития бурсита избыточная жидкость (серозный экссудат) прозрачная и однородная. При отсутствии своевременного лечения жидкость в полости синовиальной сумки накапливается, к этому процессу может присоединиться бактериальная инфекция. Основной признак наличия инфекции — нагноение (серозный экссудат становится гнойным). Местно это проявляется нарастанием отёка и болевого синдрома, появляется покраснение кожи, повышается её температура. При прогрессировании гнойного процесса начинают появляться симптомы интоксикации — лихорадка, слабость, недомогание.
В основе патогенеза бурситов при микрокристаллических артропатиях (пирофосфатной, подагрической) лежит отложение солей в виде депозитов в стенке бурсы, что приводит к микротравмам синовиальной оболочки, которая реагирует на повреждение продукцией избыточного количества жидкости и развитием воспаления.
Классификация и стадии развития бурсита коленного сустава
Бурситы, в частности и воспаление синовиальных сумок коленного сустава, классифицируются по ряду признаков [1] [2] [5] [7] :
По клиническому течению: острый, подострый, хронический, рецидивирующий.
По причине возникновения:
По характеру воспаления выделяют серозный бурсит, серозно-фибринозный, гнойный и гнойно-геморрагический.
По расположению воспалённой сумки:
Осложнения бурсита коленного сустава
Осложнения воспалительного процесса синовиальной сумки развиваются при следующих факторах:
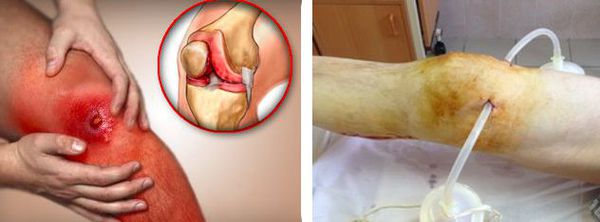
В случае присоединения бактериальной инфекции и нагноения синовиальной сумки возможно распространение гнойного процесса как на окружающие ткани, так и на сустав. В первом случае формируются абсцессы и флегмоны, во втором развивается гнойный артрит.
Любой гнойный процесс, особенно распространённый, может привести к развитию интоксикации и сепсиса. Сепсис — это крайне тяжёлое состояние с высокой летальностью, которое лечится только в условиях хирургического стационара или в реанимации.
В итоге после перенесённой флегмоны или гнойного артрита возможно ограничение объёма движений в суставе вплоть до полного отсутствия движений.
Ещё один возможный вариант развития событий — это распространение гнойного процесса на кость. В этом случае происходит разрушение костной ткани и развивается остеомиелит. Это состояние в итоге может приводить не только к ограничению движений в суставе, но и к нарушению опорной функции конечности. Пациент не сможет передвигаться без помощи опорных приспособлений, в зависимости от объёма поражения это могут быть трость, костыли, ходунки или коляски.
Диагностика бурсита коленного сустава
Алгоритм диагностики бурситов коленного сустава достаточно чёткий:
В инструментальную диагностику входит:
МРТ — метод визуализации, позволяющий получить целостную картину сустава, детально оценить состояние околосуставных и внутрисуставных структур. Информативный метод, но отличается относительно высокой стоимостью.
Рентгенография или КТ — проводится для оценки состояния костной ткани. Позволяет определить наличие или отсутствие очагов разрушения (деструкции) кости, дегенеративно-дистрофических изменений.
Диагностическая пункция — из суставной сумки извлекается экссудат (воспалительная жидкость), определяется характер и объём жидкости. В дальнейшем он отправляется на лабораторный анализ.
Лабораторная диагностика включает в себя следующие анализы:
Лечение бурсита коленного сустава
Методы лечения бурсита делятся на консервативные (медикаментозное, физиотерапевтическое лечение) и хирургические.
Лечение бурсита коленного сустава начинается с обеспечения покоя поражённому суставу: фиксация ортезом или повязкой, устранение нагрузки и полной опоры на ногу.
Далее назначается медикаментозное лечение. Если бурсит неспецифической и неаутоиммунной природы, то врач назначает нестероидные противовоспалительные средства (НПВС) в таблетках или инъекциях, например ибупрофен, мовалис, кеторолак, кетопрофен, препараты группы коксибов.
При наличии у пациента противопоказаний к приёму НПВС назначаются анальгин или парацетамол. При сильно выраженном болевом синдроме и отсутствии эффекта от анальгина и парацетамола назначают трамадол. По показаниям возможно назначение нестероидных противовоспалительных мазей на зону поражения. Если у пациента постоянно повторяющийся бурсит, то возможно местное инъекционное введение глюкокортикостероидных препаратов, например дипроспана.
Назначенное лечение проводится 5-7 дней. При наличии хорошего эффекта в виде уменьшения воспалительной симптоматики к лечению добавляют физиотерапию. Если эффекта от лечения нет или он недостаточный, то препараты заменяют на другие той же группы (НПВС). При присоединении инфекции назначают антибиотики.
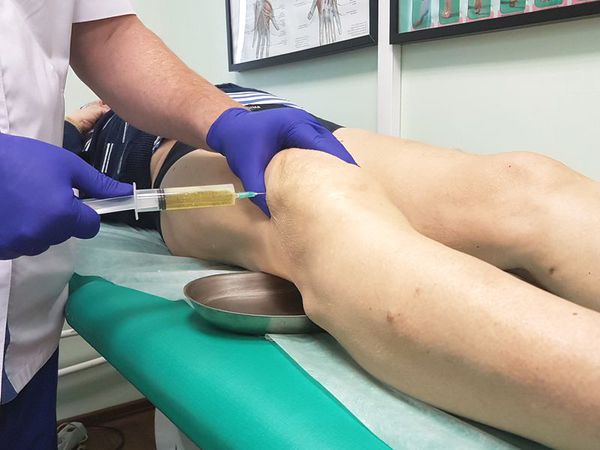
При большом количестве жидкости в полости сумки в асептических условиях выполняется пункция — как для удаления экссудата, так и с целью введения противовоспалительного лекарственного средства. При наличии гнойного воспаления выполняется пункция с последующим дренированием полости сумки для обеспечения постоянного оттока отделяемого.
При ревматоидной и подагрической природе заболевания проводится лечение основного заболевания и его местных проявлений. Лечение в этом случает назначает врач-ревматолог.
Разница в лечении хронического и острого бурсита заключается в том, что при хроническом бурсите покой и иммобилизация менее целесообразны, но важное значение имеют физиотерапевтические упражнения, направленные на увеличение мобильности сустава.
Прогноз. Профилактика
Профилактика бурсита направлена на устранение возможных причин возникновения заболевания [1] [5] [7] :
Киста Беккера: что это, симптомы и лечение, пункция и операция по удалению
Киста Беккера – это синовиальное новообразование патологического значения, локализованное внутри структур заднего отдела коленного сустава. По своим морфологическим признакам элемент не относится к раковым опухолям, но приносит немало дискомфорта пациенту. Страдает уровень двигательной активности, что влечет за собой снижение качества жизни.
Обращение к врачу – необходимая мера, поскольку запущенная стадия приводит даже к инвалидности. Чтобы успокоить пациента, настроить на выздоровление, врач показывает на фото как лечить кисту Беккера, объясняет все нюансы предстоящих процедур.
О заболевании
Более 100 лет в ортопедии велись дискуссии относительно этиопатогенеза кистозного элемента. Со временем, на основании многих факторов, ученые сошлись в едином мнении: киста Беккера под коленом однозначно имеет синовиальную природу. Формирование способно возникнуть не только после внутрисуставного повреждения этой части ноги, но и на фоне полного благополучия, без перенесенной травмы.
Причины развития
Подколенный бурсит характеризуется различной этиологией. Врачи сопрягают развитие рассматриваемой патологии с перенесенными ранее артритами (чаще – ревматоидного генеза), гонартрозом тяжелой формы течения. Причины кисты Беккера в 1948 году связывали даже с бруцеллезом. Также было подтверждено, что новообразования способны формироваться на фоне пигментно-ворсинчатого синовита, хронического микроповреждения суставов.
Доказана взаимосвязь подколенного выпячивания и другого патологического процесса, протекающего внутри сустава. Они имеют дегенеративно-дистрофический или ревматический характер, приводят к развитию хронического синовита. Он признан предрасполагающим фактором к развитию подколенной грыжи. Состояние способствует повышению внутрисуставного давления.
Внимание! На этапе консультации у врача, нужно сообщить обо всех перенесенных повреждениях ног, особенно недавних.
Многие ортопеды и ревматологи утверждают, что подколенный бурсит никогда не возникает у людей, в жизненном анамнезе которых отсутствуют любые виды повреждения колена.
Классификация и симптомы
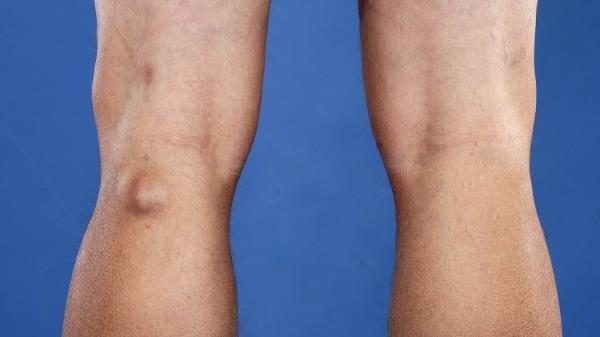
Новообразование бывает однокамерным, двухкамерным и многокамерным. Врачи установили, что рецидив формирования возникает в случаях наличия множественных камер у кистозного новообразования. По мере увеличения размеров выпячивания, повышается риск его распространения на голень. Однако немалая объемность опухоли провоцирует другое последствие – разрыв. Фото кисты Беккера под коленом позволит понять, образование каких размеров считается угрожающим.
Заболевание классифицируют на такие подвиды:
Абсолютно бессимптомное развитие подколенного бурсита отмечается не более чем в 28% клинических случаев. Именно отсутствие выраженных признаков по мере формирования, а затем развития атеромы объясняет ее столь позднее выявление. Обнаружение новообразований не ранее, чем на 2 стадии происходило тогда, когда воспаленные участки имели небольшие размеры.
Симптомы кисты Беккера под коленом:
Сложность выявления этиологического фактора связана с анатомией коленного сустава, поскольку в этой зоне расположены синовиальные сумки, карманы, завороты. По мнению специалистов, наличие множественных физиологических структур усложняет раннее выявление новообразования. Также этот фактор не позволяет своевременно проследить, какая именно из анатомических частей послужила первопричиной развития грыжи.
Морфометрические особенности атеромы вне зависимости от возраста и пола пациента носят индивидуальный характер. В пределах одной возрастной группы объем грыжи варьируется.
Диагностика
Прежде чем планировать, как лечить кисту Беккера под коленом, потребуется исключить наличие опухолевого процесса. Для прояснения действительной клинической ситуации применяют такие методы:
Диагностические пункции, а затем исследование синовиальной жидкости проводят при наличии соответствующих показаний. ЭКГ выполняют на этапе подготовки к операции.
Виды лечения
При лечении кисты Беккера применяются как консервативные, так и оперативные способы. Чтобы устранить кистозное новообразование и не спровоцировать развитие осложнений, применять методы народной медицины опасно. Целесообразно сразу обратиться в медицинское учреждение, пройти обследование, а затем получить грамотное лечение.
Консервативная терапия
Устранением рассматриваемого вида патологии занимается ортопед, если на то возникает необходимость – к реализации терапевтического процесса подключают хирургов.
Консервативное лечение кисты Беккера под коленом предполагает следующие подходы:
С терапевтической целью вводят склерозирующие средства, в частности, применяют 5% спиртового раствора йода, гормональные, цитостатические препараты.
С тех пор гормоны начали вводить непосредственно в подколенную припухлость. Активно применяли гидрокортизоновую эмульсию, комбинируя ее с антибиотиками.
Важно! Если у пациента гормональные заболевания – проблемы с щитовидной железой, сахарный диабет, нарушение состояния коры надпочечников – нужно обязательно сообщить об имеющихся нарушениях врачу.
Далеко не всегда консервативное лечение кисты Беккера приводит к полному устранению новообразования. Статистика показывает, что в 6 из 10 случаев атерому приходится иссекать хирургически. Такие результаты служат основанием для поиска новых терапевтических подходов, разработки более эффективных консервативных методов терапии.
Хирургическое вмешательство
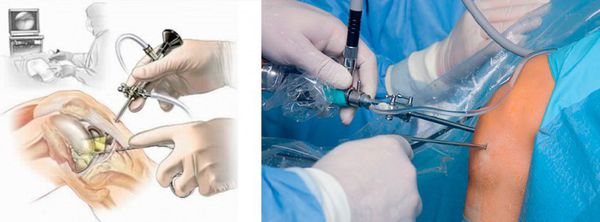
Вмешательство бывает открытым или эндоскопическим. Открытая операция предполагает выделение опухоли от окружающих тканей до соустья с коленным суставом, после чего хирурги перевязывают шейку, отсекают атерому.
Далеко не всегда оперативное вмешательство сразу дает положительный результат, а восстановительный период протекает без осложнений, жалоб.
Открытое удаление образования.
Основное беспокойство больных связано с определенными патологическими явлениями, среди которых:
Степень проявления признаков зависит от индивидуальных особенностей организма человека, его чувствительности.
Эндоскопическое лечение
В настоящее время самым эффективным методом лечения кисты Беккера признано сочетание эндоскопического вмешательства и лечебно-диагностической артроскопии коленного сустава. Указанная комбинация методик позволяет добиться следующих результатов:
Не первый год врачи сравнивают результаты проведения открытой и эндоскопической операции. Мнение специалистов неоднозначно, поскольку все клинические случаи – индивидуальны.
Сравнение эндоскопической и традиционной, открытой операции (в наблюдении участвовали 10 пациентов).