воспаление сетчатки ретиниты могут возникать как самостоятельно так и вследствие
Воспаление сетчатки ретиниты могут возникать как самостоятельно так и вследствие
Дистрофические изменения сетчатки (ретинодистрофии) характеризуются постепенной утратой остроты и периферического зрения. Одним из первых симптомов этого наследственного заболевания является потеря зрения в темноте. Дегенерация (дистрофия) сетчатки – нередкая патология пожилого возраста, но у детей – явление сравнительно редкое, как правило, врождённого или наследственного характера. Течение их медленное, но прогрессирующее; они ведут к слабовидению и слепоте. Обратное развитие процесса невозможно.
Пигментная дегенерация сетчатки характеризуется так называемой гемералопией («куриной слепотой»), т. е. резким ухудшением зрительных функций в сумерки. При объективном исследовании у таких больных определяется сужение границ поля зрения и резкое снижение темновой адаптации. Заболевание наследственного характера, сочетающееся, как правило, с тугоухостью и эндокринными расстройствами (карликовый рост, ожирение, задержка умственного развития).
Воспаления сетчатки (ретиниты) возникают вследствие заноса инфекции через кровь при сепсисе, при поражении собственно сосудистой оболочки глаза вследствие туберкулёза, ревматизма, токсоплазмоза и др., при травматических повреждениях глаз, при воздействии на глаза ультрафиолетовым или ионизирующим излучением.
Помутнения сетчатки (ретинопатии) могут возникать как самостоятельно, так и вследствие нарушения обменных процессов в организме нейроциркуляторного характера, например, при диабете, воспалительных заболеваниях почек, гипертонической болезни. Больные жалуются на понижение остроты зрения и тёмные пятна перед глазами, хотя внешне глаза у таких людей спокойны, преломляющие среды прозрачны. Чаще всего ретинопатии выявляются при объективном исследовании глазного дна, давая характерную картину патологических изменений сетчатки.
Нарушение цветового зрения в виде его полного отсутствия (цветовая слепота) или нарушенного восприятия цвета (цветоаномалия) вызывается снижением чувствительности одного из типов рецепторов.
Ретинопатии сетчатки глаза: первичные и фоновые (вторичные)
Термин «ретинопатия» обобщает большую группу патологических состояний сетчатки глаза, различных по происхождению, характеру, симптоматике, динамике и прогнозу. Общим для всех ретинопатий является поражение узкоспециализированной ретинальной ткани вследствие дефицита кровоснабжения.
Как и любое другое слишком общее понятие, диагноз «ретинопатия» является недостаточно конкретным и нуждается в классификационном уточнении. Так, различают ретинопатию первичную (как самостоятельную патологию, не связанную с внешними причинами, – например, инфекционно-воспалительными) и вторичную, которая всегда является следствием и проявлением иных заболеваний. К группе первичных ретинопатий относят такие формы, как центральная серозная, острая многофокусная задняя и наружная экссудативная. Группу вторичных ретинопатий составляют диабетическая, гипертоническая, травматическая формы, а также некоторые варианты поражения сетчатки при гематологических заболеваниях. Как особый тип ретинопатии, являющийся объектом изучения не только офтальмологии, но и неонатологии, рассматривается ретинопатия недоношенных.
Первичные ретинопатии
Центральная серозная ретинопатия
Механизм развития первичной ретинопатии, несмотря на продолжающиеся интенсивные исследования, на сегодняшний день остается не вполне понятным; заболевания такого рода относятся в медицине к категории идиопатических, т.е. обусловленных индивидуальными особенностями, предрасположенностью или иными сугубо внутренними характеристиками конкретного организма. Центральная серозная ретинопатия (синонимические названия – серозный ретинит, идиопатическое отслоение макулы), как следует из определения, поражает центральную область сетчатки, наиболее чувствительную к свету и обеспечивающую наиболее четкое, насыщенное, контрастное центральное зрение. Таким образом, при данном варианте ретинопатии страдает самое ценное эволюционное «приобретение» зрительной системы человека. Насыщенный фоточувствительным пигментом эпителий по неизвестным причинам начинает постепенно опухать и обнаруживает тенденцию к отслоению. При офтальмоскопическом осмотре наблюдаются изменения фовеальных ямок в макулярной области, отсутствие фовеального рефлекса (характерного светового отражения вокруг центрального углубления в макуле), специфические выступающие неровности темного цвета, серовато-желтые «осадочные» уплотнения.
Имеющиеся медико-статистические данные свидетельствуют о том, что центральная серозная ретинопатия в большинстве случаев поражает один глаз и развивается преимущественно у мужчин в возрасте от 20 до 40 лет, в остальном вполне здоровых. Тщательное изучение собранного подробного анамнеза у таких пациентов выявляет частые мигренозные головные боли и обилие пережитых стрессовых ситуаций, однако эти сведения, по сути, ничего не объясняют и не добавляют к пониманию этиологии первичной ретинопатии, поскольку то же самое наблюдается и во многих контрольных, офтальмологически благополучных выборках.
Клиническую картину центрального серозного ретинита образуют симптомы микропсии (человек видит предметы меньшими, чем они есть в действительности), наличие в поле зрения скотом (зон локальной слепоты), общее снижение зрительных функций, – остроты и полей зрения. Диагностически информативным является существенное субъективное облегчение, отмечаемое пациентами при назначении оптически слабых плюсовых линз.
Основные терапевтические подходы при центральной серозной первичной ретинопатии включают эксимер-лазерную коагуляцию сетчатки, меры по укреплению стенок сосудов, нормализации кровообращения, снижению отечности. Во многих случаях показана и эффективна оксигенобаротерапия (насыщение и обогащение тканей кислородом). Прогноз достаточно благоприятен: предотвратить отслоение и восстановить зрительные функции удается, согласно статистике, примерно в 80% всех клинически подтвержденных случаев центральной серозной ретинопатии.
Острая задняя многофокусная пигментная эпителиопатия
В отличие от предыдущего, преимущественно одностороннего варианта первичной ретинопатии, задняя многофокусная ретинопатия (уточняющий диагноз – пигментная эпителиопатия) может поражать как один, так и оба глаза. Для многофокусной пигментной ретинопатии характерно образование плоских светло-серых депигментированных очагов, отек мелких кровеносных сосудов, избыточное кровенаполнение и ветвление вен, а также отечность диска зрительного нерва, наблюдаемая при офтальмоскопии глазного дна. Нередко такое состояние сопровождается также снижением прозрачности стекловидного тела, эписклеритом (воспалительным процессом конъюнктивы и склеры), иридоциклитом (воспалением цилиарной системы и радужной оболочки глаза). Нарушается, в первую очередь, центральное поле зрения, в котором, – или вокруг которого, – возникают скотомы.
Терапевтическая стратегия при задней многофокусной пигментной эпителиопатии обычно консервативна: назначаются медикаменты сосудорасширяющего и ангиопротективного действия (напр., кавинтон, пентоксифиллин, солкосерил), инъекции кортикостероидных гормонов в ретробульбарную область, оксигенобаротерапия, специальные витаминные комплексы. Прогноз в большинстве случаев и при своевременном начале лечения благоприятен.
Наружная экссудативная ретинопатия
Данный тип первичной ретинопатии, известный также под названиями «болезнь Коатса» (устоявшийся, однако некорректный перевод фамилии английского офтальмолога начала века Джорджа Коутса, который первым описал это редкое заболевание) или «наружный экссудативный ретинит», имеет много общего с центральной серозной ретинопатией. В частности, наружная экссудативная ретинопатия также развивается преимущественно на одном глазу, в молодом возрасте, на фоне соматического здоровья и чаще у мужчин. Этот тип первичной ретинопатии характеризуется скоплением жидкостного выпота под питающими сетчатку кровеносными сосудами; возможны мелкие кровоизлияния, кристаллизация холестерина. Дополнительное ангиографическое исследование зачастую выявляет многочисленные микроаневризмы (выпячивания) кровеносных сосудов, сращения артерий и вен. Патологические изменения касаются обычно периферических областей глазного дна, значительно реже вовлекается область центральной макулы.
Как правило, наружная экссудативная ретинопатия прогрессирует медленно. Предпочтительными методами лечения считаются лазерная коагуляция и оксигенобаротерапия. Возможны осложнения, существенно отягчающие прогноз: иридоциклит, глаукома, тенденция к отслоению сетчатки (в этом случае требуется незамедлительное вмешательство).
Вторичные ретинопатии
Гипертоническая ретинопатия
Как следует из названия, первопричиной данной формы ретинопатии является синдром артериальной гипертензии, основным проявлением которого, в свою очередь, выступает стойкое повышения кровяного давления. Простейшим диагностическим критерием считается уровень АД 140/90 мм рт. ст.; если артериальное давление постоянно достигает или превышает этот предел, необходимо обследоваться и принимать адекватные меры по его нормализации. По гипертоническому типу вторичная ретинопатия развивается не только при собственно гипертонической болезни, но и при токсикозе беременности, почечной недостаточности. В целом, данному варианту ретинопатии присуще преимущественное поражение кровеносной системы сетчатки: спазмы сосудов, перерождение ткани их стенок (белковая дистрофия или замена соединительной тканью – с утратой эластичности и сужением просвета). Выраженность симптоматики и прогноз находятся в прямой зависимости от степени тяжести и продолжительности течения гипертонической болезни.
В прогрессировании вторичной ретинопатии гипертонического типа различают четыре основные стадии.
На этапе гипертонической ангиопатии (сосудистой патологии) преобладают обратимые нарушения кровоснабжающих функций, выполняемых артериально-венозной оболочкой глазного дна.
Этап гипертонического ангиосклероза характеризуется органическими изменениями структуры стенок кровеносных сосудов с их уплотнением и снижением пропускной способности.
Собственно гипертоническая ретинопатия, или третья стадия, отличается образованием патологических очагов в ткани самой сетчатки: плазмо- и кровоподтеки, жировые отложения, белковый экссудат, области ишемического некроза (инфаркта). Нередко отмечается гемофтальм (глазное кровоизлияние), снижается острота и четкость зрения, возникают плавающие «слепые» скотомы, разного рода пятна в поле зрения. На этом этапе обычно эффективна гипотензивная терапия: по мере снижения кровяного давления симптоматика редуцируется.
На четвертой стадии, – на этапе гипертонической нейроретинопатии, – к описанным выше изменениям ткани кровеносных сосудов и самой сетчатки присоединяется отек диска глазного нерва, интенсивное образование экссудата, тенденция к отслоению сетчатки. Такой характер и выраженность поражения присущи наиболее тяжелым, злокачественным вариантам гипертонической болезни, а также хронической артериальной гипертензии при почечной недостаточности. Прогноз на стадии гипертонической нейроретинопатии значительно менее благоприятен, чем при других формах и стадиях вторичной ретинопатии: реален риск атрофии зрительного нерва, отслоения сетчатки и, как следствие, необратимой утраты зрительных функций.
Очевидно, что диагностика и лечение гипертонической ретинопатии требует мультидисциплинарного подхода. Кроме постоянного наблюдения у офтальмолога, необходимы консультации кардиолога, невролога, нефролога (в зависимости от генеза гипертензии). Исследуется общее состояние сердечно-сосудистой системы, назначается ангиография, в том числе флюоресцентное ангиографическое исследование кровеносной системы глаза. Клиническими и инструментальными методами обычно выявляют те или иные нарушения проходимости кровеносных сосудов, экссудативные процессы под сетчаткой, симптом Салюса-Гунна (перегруженная, уплотненная и утяжеленная артерия механически давит на вену в месте их соприкосновения, в результате чего вена буквально вдавливается в глубокие слои ретинальной ткани).
Главным направлением терапии является лечение основного заболевания, т.е. синдрома артериальной гипертензии. Назначаются гипотензивные препараты, антикоагулянты, витаминотерапия, а также стандартные при любой ретинопатии методы – гипербарическая оксигенация и эксимер-лазерная коагуляция сетчатки. Необходимо учитывать риск серьезных осложнений и принимать все доступные меры по предотвращению повторяющегося гемофтальма и тромбирования ретинальных вен. Прогноз статистически сомнительный: не исключено выраженное снижение зрительных функций вплоть до полной их утраты. Кроме того, ретинопатия этого типа не только обусловливается гипертонической болезнью, но, в свою очередь, отягощает ее течение, а также протекание беременности, и в отдельных случаях даже возникают серьезные показания к ее искусственному прерыванию.
Атеросклеротическая ретинопатия
Образование и отложение атеросклеротических бляшек на стенках сосудов, приводящее к сужению их просвета и, как следствие, к функциональной и органической деградации, может касаться не только крупных, магистральных сосудов, но и кровеносной системы сетчатки глаза. Клиническая и морфологическая картина, в целом, аналогичны таковой при гипертонической ретинопатии – на поздних стадиях развиваются геморрагии (кровоизлияния), кристаллизация экссудативного выпота под венами, изменения диска зрительного нерва. Соответственно, применяются сходный подход к диагностике (офтальмоскопия, ангиография) и лечению (в первую очередь, необходим контроль и терапия системного атеросклероза). Назначаются препараты тромболитического, тромбопрофилактического, сосудорасширяющего, ангиопротективного, гипотензивного действия. В некоторых случаях эффективен электрофорез с ферментами-протеолитиками (катализаторами белкового обмена). К наиболее типичным тяжелым осложнениям относятся артериальная окклюзия (полное блокирование просвета) и атрофия зрительного нерва, результирующая необратимой слепотой.
Диабетическая ретинопатия
Столь тяжелая хроническая эндокринная патология, как сахарный диабет, непосредственно или косвенно затрагивает все структуры и системы организма, не исключая и зрительную. Вероятность развития вторичной диабетической ретинопатии напрямую связана с продолжительностью основного заболевания, динамикой прогрессирования, выраженностью осевых симптомов и осложнений – гипергликемии, поражения почек и печени, артериальной гипертензии, избытка жиров, патологических сдвигов в биохимической картине крови. К сожалению, вторичная ретинопатия, причем в тяжелых формах и с неблагоприятным прогнозом (резкое снижение или утрата зрения), входит в число широко распространенных осложнений сахарного диабета.
Закономерности прогрессирования диабетической ретинопатии позволяют выделить три основные ее стадии: ангиопатическую, ретинопатическую и пролиферирующую. Первые две характеризуются, соответственно, изменениями ткани сосудистых стенок и затем сетчатки; клиническая картина в целом аналогична развитию гипертонической или атеросклеротической ретинопатии. Постепенно снижается острота зрения, возникает характерная «пелена» или «муть перед глазами», всевозможные плавающие пятна и т.п.; больные жалуются на затруднения при чтении и концентрации внимания на близко расположенных объектах. Симптоматика может носить мерцающий характер, периодически появляясь и на какое-то время исчезая вновь.
Однако на поздних этапах начинается пролиферация (разрастание) новообразованной сосудистой сетки, призванной компенсировать тяжелую функциональную недостаточность существующей кровеносной системы сетчатки. На этом этапе вероятны постоянные кровоизлияния в стекловидное тело, замещение паренхиматозных, функционально-специализированных глазных тканей соединительной и глиальной тканью, разного рода неблагоприятные врастания неоваскулярной (новой сосудистой) сетки и, как следствие, механические напряжения, деформации, тракционное, то есть «вытяжное» отслоение сетчатки. Грубое, вплоть до полной слепоты, снижение зрения, что нередко сопутствует сахарному диабету, обусловлено именно такой патологической логикой развития вторичной ретинопатии.
К основным диагностическим методам, позволяющим не пропустить появление специфических для диабета признаков ретинопатии и своевременно принять адекватные меры, относится максимально тщательная офтальмоскопия при расширенном зрачке (с этой целью закапывается один из существующих препаратов-мидриатиков), периметрическое исследование, ультразвуковое исследование глаза, в ходе которого могут быть выявлены характерные кровоизлияния, очаги уплотнения и рубцевания. Ценную и недоступную при других видах исследования диагностическую информацию поставляет электроретинография, томографическое лазерное сканирование, флюоресцентная ангиография сетчатки. В качестве дополнительных методов могут быть информативны биомикроскопия, диафаноскопия, КЧСМ (измерение критической частоты слияния мерцаний).
Терапия диабетической ретинопатии осуществляется в комплексе с лечением основного заболевания, т.е. требует согласованного участия офтальмолога и эндокринолога. Под постоянным контролем должен быть уровень сахара в крови; необходим пунктуальный прием назначенных препаратов, в т.ч. ангиопротекторов, витаминов, антиоксидантов, стимуляторов глазной гемодинамики. При угрозе отслоения сетчатки показана лазерная коагуляция. При наличии грубых изменений в стекловидном теле приходится прибегать к витреоретинальному хирургическому вмешательству. К наиболее распространенным осложнениям диабетической ретинопатии, помимо отслоения сетчатки и рубцевания стекловидного тела, относятся также катаракта и рецидивирующий гемофтальм. Прогноз, в целом, неблагоприятный.
Ретинопатия при заболеваниях крови
Нарушения в функционировании кроветворной системы, любые патологические изменения в биохимическом составе крови оказывают столь же неблагоприятное влияние на зрительную систему, как и эндокринная патология. К основным гематологическим заболеваниям, могущим спровоцировать развитие вторичной ретинопатии, относятся различные варианты анемии, полицитемия, лейкозы, миеломная болезнь, макроглобулинемия (болезнь Вальденстрема) и т.п. При этом каждая гематологически обусловленная ретинопатия имеет собственную клиническую специфику. В частности, при полицитемии меняется цвет ретинальных вен (они становятся темно-красными) и повышается вероятность их тромбирования; глазное дно приобретает цианозный оттенок, нередко развивается отек диска зрительного нерва.
Напротив, при анемической ретинопатии глазное дно, как правило, бледное, ретинальные кровеносные сосуды расширены, вены и артерии практически не отличаются по цвету и диаметру; возможны разного рода кровоизлияния (суб- и экстраретинальные, гемофтальм), а также экссудативное отслоение сетчатки.
Ретинопатия, развивающаяся на фоне лейкозов, характеризуется извитостью вен, отечностью сетчатки и диска зрительного нерва, множественными кровоизлияниями и очагами экссудации.
Ретинопатиям, обусловленным миеломной болезнью и макроглобулинемией Вальденстрема, присущи расширение вен и артерий сетчатки, образование микроаневризм, тенденция к венозному тромбированию (вплоть до полной окклюзии) и ретинальным кровоизлияниям.
Как и в других аналогичных случаях, лечение указанных вариантов вторичной ретинопатии требует, прежде всего, интенсивной терапии основного заболевания. В число наиболее часто назначаемых методов коррекции входит эксимер-лазерная коагуляция сетчатки. В плане функционального состояния зрительной системы прогноз чаще неблагоприятный.
Травматическая ретинопатия
К развитию травматической ретинопатии может привести не только травма собственно глаза, но и резкое механическое воздействие, например, на грудную клетку, при котором пережимаются или спазмируются артерии, наступает кислородное голодание сетчатки и/или заброс транссудативной (отечной) жидкости. Непосредственно после такой травмы могут наблюдаться геморрагии и органические изменения в сетчаточной ткани, создается также риск атрофии зрительного нерва.
Берлиновское, или постконтузионное ретинальное помутнение обусловлено кровоизлиянием при механической травме глазного яблока, отечностью глубоких слоев сетчатки, проникновением жидкости в область между сетчаткой и сосудистой оболочкой.
Терапевтическими методами выбора являются витаминотерапия, насыщение ткани кислородом и устранение последствий гипоксии (кислородного голодания).
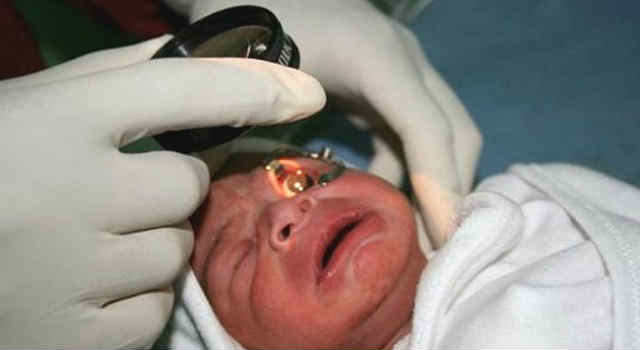
Ретинопатия недоношенных
Как указывалось выше, ретинопатия недоношенных обладает выраженной клинической спецификой; она во многом отличается от описанных ранее «взрослых» ретинопатий, – как первичных, так и вторичных, – и потому рассматривается как самостоятельная форма патологии сетчатки.
Ретинопатия недоношенных характеризуется, в первую очередь, недостаточным развитием сетчатки, ее незрелостью и неполной функциональной готовностью, что нередко наблюдается в случаях преждевременного разрешения беременности. В подобной ситуации противопоказаны избыточные и даже нормативные нагрузки на инфантильные глазные структуры. Необходим щадящий визуальный режим и так называемое бескислородное дыхание ткани (гликолиз, ферментативное расщепление сахаров). В то же время, этому противоречит необходимость в оксигенации и искусственной стимуляции обмена веществ, обычно возникающая при уходе за недоношенными новорожденными и подавляющая процессы гликолиза в ретинальной ткани и сосудах сетчатки.
Развитие специфической ретинопатии наиболее вероятно при сроке вынашивания менее 31 недели и массе рождения менее полутора килограмм, что сопровождается нестабильностью общего состояния и требует продолжительной оксигенации и/или трансфузии (переливания) крови. Поэтому для новорожденных из группы ретинопатического риска обследование офтальмолога является строго обязательным и производится через 3-4 недели после родов, затем регулярно с интервалом в 2 недели, вплоть до формирования нормальной сетчатки. Дополнительной проблемой является вероятность таких офтальмологических осложнений недоношенности, как миопия, косоглазие, амблиопия («синдром ленивого глаза»), глаукоматозное повышение внутриглазного давления, близорукость, отслоение сетчатки, общая недостаточность зрительных функций.
На ранних этапах ретинопатии недоношенных активное терапевтическое вмешательство, как правило, не применяется – всегда есть шансы на спонтанную, без всякого лечения, нормализацию и естественное доразвитие глазной системы. Поэтому от наблюдательной тактики к непосредственному лечению переходят лишь тогда, когда ситуация грозит выйти из-под контроля. В таких случаях прибегают к лазер-коагуляции сетчатки, криоретинопексии (низкотемпературному «сшиванию» сетчатки с сосудистой оболочкой), а при наиболее неблагоприятных вариантах динамики – к склеропломбированию или удалению стекловидного тела.
Дети, у которых была диагностирована ретинопатия недоношенности, должны находиться на диспансерном офтальмологическом учете и наблюдении вплоть до достижения ими совершеннолетнего возраста.
В нашем офтальмологическом центре доступны самые современные методы диагностики и лечения ретинопатии у ведущих офтальмологов Москвы на самом современном оборудовании. Доверяйте профессионалам своего дела!
Профилактика ретинопатии
Главный принцип, которым ни в коем случае не должны пренебрегать пациенты эндокринологов, гематологов, неврологов, нефрологов, кардиологов (а также родители неонатологических пациентов) – это обязательность консультаций офтальмолога. При любом повышенным риске развития ретинопатии решающее значение имеет своевременность диагностики и вмешательства, координация усилий врачей различного профиля, ответственное отношение пациента к собственному зрению и, соответственно, к предписаниям лечащего офтальмолога. Лишь в этом случае появляются достаточно высокие шансы на долголетие зрительной системы, т.е. на предотвращение, замедление или приостановление начавшегося ретинопатического процесса.
Точное значение термина «ретинит» – воспаление сетчатки. Однако этот собирательный термин на сегодняшний день не вполне корректен; многие специалисты считают его устаревшим, поскольку традиционно он включает ряд заболеваний, по своей сути не являющихся инфекционно-воспалительными (например, пигментный ретинит) и относящихся, строго говоря, к группе ретинопатий, т.е. невоспалительных патологий. Во избежание путаницы предлагаются различные классификации ретинитов, построенные, в частности, по этиологическому, причинно-следственному принципу.
Причины
Выделяют следующие виды ретинитов:
В свою очередь, каждая их приведенных категорий делится на множество форм и подвидов (выделяют, например, до 10 форм туберкулезного ретинита), специфика которых заключается в локализации процесса (центральная, периферическая, тотальная), первичном или вторичном характере поражения, особенностях клинической картины и динамики.
Так, в группе инфекционно-аллергических воспалений сетчатки наиболее распространенными являются:
Аналогичным образом, в зависимости от конкретного возбудителя различают сифилитический, бруцеллезный, туберкулезный и другие виды ретинитов, каждый из которых обнаруживает собственную клиническую специфику.
Воспаление сетчатки практически всегда сопутствует поздним стадиям диабетической ретинопатии, сопровождает некоторые формы лейкемии, иногда развивается при ревматизме. На фоне тяжелых эндокардиальных или менингеальных воспалений, а также послеродовых инфекций, может развиться септический ретинит (в частности, кокковый ретинит Рота), при котором распространяющимися бактериальными токсинами поражается сосудистая оболочка сетчатки, наступает гнойное разрушение стекловидного тела, отек зрительного нерва, панофтальмит (тотальное воспаление глазного яблока); в тяжелых случаях сепсиса данный вариант ретинита рассматривают как один из предвестников летального исхода.
Особой формой ретинита является пигментный ретинит или, в более точной терминологии, пигментная дистрофическая/дегенеративная ретинопатия. Достоверно установлен наследственный характер заболевания, причем в зависимости от типа наследования различается возраст начала (как правило, патология выявляется в раннем детстве), темпы прогрессирования, клиническая картина и вероятный исход. Встречаются различные разновидности пигментной дистрофии, в т.ч. «пигментный ретинит без пигмента», белоточечный, инвертированный, псевдопигментный.
В целом, как видно из названия, при пигментной дегенеративной ретинопатии преимущественно поражается эпителиальный клеточный слой сетчатки, содержащий светочувствительные пигменты-фотопсины (наиболее известным из них является родопсин), которые и обеспечивают фундаментальную для зрения способность к восприятию света. Соответственно, прогноз обычно неблагоприятен, хотя темпы снижения зрительных функций варьируют в широких пределах.
Симптомы и диагностика
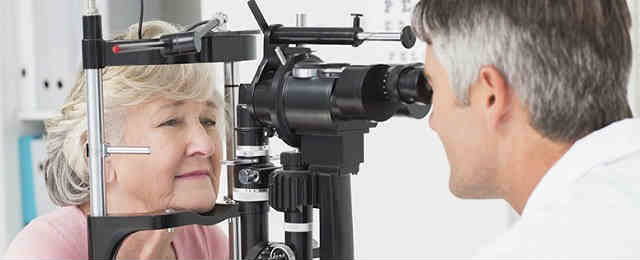
Учитывая описанное выше многообразие возможных причин и механизмов развития ретинита, крайне сложно выделить какие-либо универсальные, общие для всех форм симптомы – тем более, что во многих случаях ретиниты на ранних стадиях протекают бессимптомно и могут быть диагностированы только при целенаправленном тщательном обследовании глазного дна.
Обычно пациенты обращаются к офтальмологу с классическими жалобами на «ухудшение зрения», которые, безусловно, нуждаются в конкретизации. Иногда пациент обращает внимание на то, что у него изменилось восприятие цветов, или описывает т.н. фотопсии, – всевозможные иллюзорно-световые феномены в поле зрения (вспышки, искры, молнии и т.д.), которые указывают на раздражение светочувствительных клеток, например, воспаленными и отечными сосудами. Возможны нарушения в восприятии размеров наблюдаемых объектов, повышение порога световой чувствительности, нечеткость и затуманенность зрения, сумеречная («куриная») слепота, появление в полях зрения локальных слепых областей – скотом, и др. При наличии геморрагической тенденции может развиться обширный гемофтальм – хорошо заметное кровоизлияние в стекловидное тело.
Вместе с тем, необходимо подчеркнуть, что патогномоничных (т.е. присущих только данной форме заболевания и не присущих другим формам) симптомов ретинит не обнаруживает. Самодиагностика невозможна тем более; при любых проблемах со зрением, возникших остро или развивающихся постепенно, необходима консультация офтальмолога.
Как правило, опытный специалист уверенно предполагает ретинит уже при офтальмоскопическом осмотре глазного дна – отмечая характерные изменения сосудов (извитость, неоваскуляризация, подтеки, атипичный цвет, калибр, расположение вен и артериол), поверхности сетчатки и диска зрительного нерва (наличие избыточно пигментированных или депигментированных очагов, отечность, аномальная отражающая способность), стекловидного тела (снижение прозрачности, наличие крови и/или осадочных образований в виде лент, хлопьев, отложений и т.п.).
Однако в любом случае для уточняющей и дифференциальной диагностики назначается дополнительное обследование, подчас достаточно сложное, комплексное, требующее применения высокотехнологичных методов и привлечения смежных специалистов (инфекционист, эндокринолог, кардиолог, сосудистый хирург). Производится визометрия и периметрия (исследование остроты и полей зрения); по показаниям применяется электроретинография, флюоресцентная ангиография (модификация рентген-контрастного метода, предназначенная для изучения сосудистой системы сетчатки), биомикроскопия глазного дна, ультразвуковое сканирование, томографические методы, лабораторные анализы (в случае необходимости уточнения возбудителя инфекции).
Лечение ретинита
Как и в вопросах диагностики, многообразие возможных причин подразумевает широкую вариативность терапевтического ответа. Современная медицина, в том числе офтальмология, исповедует этиопатогенетический принцип, т.е. целью лечения должно быть не только паллиативное облегчение симптомов, но и устранение, в первую очередь, изначальных причин заболевания, – в тех случаях и в той степени, насколько это возможно на данном этапе развития медицинской науки.
Таким образом, выявление непосредственного возбудителя инфекционно-воспалительного процесса, или же установление системного патологического фона (диабет, хромосомная аберрация и др.), послужившего почвой для воспаления сетчатки, приобретает ключевое значение и определяет терапевтическую стратегию. Так, при инфекционно-аллергических ретинитах назначают антибиотики, иммуномодуляторы и иммуностимуляторы (к слову, разница между ними в том, что первые модифицируют и корректируют иммунные реакции, а вторые лишь усиливают, интенсифицируют их), десенсибилизирующие противоаллергические препараты.
В других случаях, когда ретинит является вторичным следствием более общей патологии, крайне важен терапевтический контроль и купирование острой симптоматики основного заболевания. В качестве специализированной, «прицельно-офтальмологической» терапии назначают ангиопротекторы (препараты, улучшающие состояние сосудистых стенок, нормализующие их проницаемость и предотвращающие дальнейшее органическое поражение сосудов), противовоспалительные средства, – в некоторых случаях показаны стероидные гормоны, обязательно антиоксидантные и витаминные комплексы. Иногда назначают спазмолитики, сосудорасширяющие средства, стимуляторы обменных процессов.
В целом, ретинит любого генеза является серьезной проблемой: всегда присутствует вероятность неблагоприятной динамики, быстрого и глубокого снижения зрительных функций, полной утраты зрения.
Учитывая исключительную роль и фактическую незаменимость сетчатки в зрительной системе (а методология трансплантации сетчатки делает пока лишь первые экспериментальные шаги), при угрозе отслоения приходится прибегать к офтальмохирургическому вмешательству. Обычно это операция витрэктомии (удаление стекловидного тела в том или ином объеме), которая в сочетании с лазер-коагуляцией сетчатки дает положительный результат более чем в 80% случаев. С успехом применяются и иные, низко- или высокотемпературные, а также механические методы предотвращения отслоения, – например, экстрасклеральное баллонирование и пломбирование в комбинации с эксимер-лазерной коагуляцией тканей.
Обращаясь в офтальмологический центр «МГК-Диагностик» Вы можете быть уверены в качественной диагностике и эффективном лечени ретинитов на современном оборудовании высококвалифицированными врачами-офтальмологами. Доверяйте зрение профессионалам!
Важно понимать, что одним из решающих факторов терапевтического успеха выступает своевременность оказания специализированной помощи: при подозрении или первых клинических признаках ретинита, чем бы он ни был вызван, меры должны приниматься по возможности оперативно, поскольку каждый упущенный месяц, неделя, – а иногда и день, – могут существенно ухудшить течение и прогноз воспаления сетчатки.