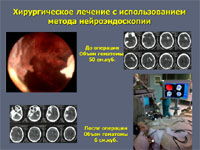
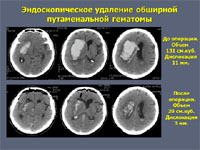
внутримозговое кровоизлияние в полушарие субкортикальное что это значит
Геморрагический инсульт
Почему рвутся сосуды?
Главная причина – артериальная гипертензия, особенно при отсутствии лечения или при перерывах в приеме гипотензивных лекарств. Сосуды физически не могут выдержать того давления, которое оказывается кровью на их стенки. Прорывается сосуд в месте истончения или повреждения, это бывает при наличии атеросклеротической бляшки, врожденных аневризмах, травмах головы, использовании некоторых лекарств, препятствующих свертыванию крови, при опухолях и энцефалитах. Другая важная причина разрыва – артериовенозные мальформации, когда мелкие артериальные и венозные сосуды не заканчиваются капиллярами, а сплетаются в один большой клубок. Такую врожденную патологию можно обнаружить при профилактическом обследовании. Если человек о ней знает, то ведет себя более осторожно, избегает ненужных рисков.
Природа максимально защитила головной мозг от повреждений, снабдив его массой протекторных и дублирующих систем. В молодом возрасте они срабатывают, а во второй половине жизни уже не всегда. Поэтому желательно, чтобы люди, находящиеся в группе риска, проходили ежегодное обследование у невролога.
Высок риск развития геморрагического инсульта у таких людей:
Как протекает геморрагический инсульт?
Разрыв сосудов может произойти в любое время суток. Этому, как правило, предшествует физическое или эмоциональное напряжение. Человек внезапно падает, иногда с громким криком, и теряет сознание.
Примерно у 30% пациентов бывают предвестники, развивающиеся в сроки от нескольких минут до нескольких дней. Накануне разрыва сосудов могут быть сильные головные боли – такие, которых человек никогда не испытывал. Бывает ощущение прилива и резкое покраснение лица. Иногда беспокоят ощущения онемения в конечностях, слабость мышц, появляется асимметрия лица.
Основные симптомы геморрагического инсульта такие:
С момента появления этих симптомов есть только 3 часа на то, чтобы максимально помочь человеку. Через 3 (иногда 6) часов произойдут необратимые изменения, тогда ничего поправить уже будет нельзя.
Кровоизлияние головного мозга
Кровоизлияние в мозг представляет собой не что иное, как геморрагический инсульт. В последнее время распространенность этого заболевания демонстрирует тенденцию к росту. Последствия перенесенного такого инсульта, особенно обширного, бывают очень серьезными и могут приводить к смертельному исходу.
Причинные факторы кровоизлияния
Независимо от первичной причины, оказывающей воздействие на нервную ткань, происходит изменение сосудистой проницаемости в сторону ее повышения. В итоге это приводит к разрыву сосудистой стенки. Это сопровождается появлением кровоизлияния в мозг. Однако очень редко могут появляться и диапедезное внутримозговое кровоизлияние, которое характеризуются выходом форменных элементов крови и плазмы через неповрежденную сосудистую стенку. Это становится возможно в результате расширения пространств между эндотелиоцитами (клетками сосудистой оболочки). Так происходит поражение головного или спинного мозга.
Клинические проявления
Симптомы мозгового кровоизлияния зависят от следующих факторов:
Так, внутримозговое кровоизлияние (в паренхиму головного мозга) сопровождается появлением двух групп симптомов. Итак, основные признаки выглядят следующим образом:
Субарахноидальные кровоизлияния включают в себя следующие симптомы поражения головного или спинного мозга:
Лечебная тактика
Лечение должно быть своевременным. Это практически основной фактор, который определяет прогноз заболевания, если имеется внутримозговое кровоизлияние. Промедление опасно различными негативными последствиями, в том числе и летальным исходом.
Очень важно проводить дифференцированное лечение, если речь идет о таком состоянии, как кровоизлияние в мозг. Оно должно учитывать характер кровоизлияния и причину его возникновения. Следует применять комплексный подход в лечении.
Основные направления консервативной терапии, если имеется кровоизлияние в мозг, выглядят следующим образом:
Нейрохирургическое лечение
Оперативное вмешательство в случае, если имеется кровоизлияние в мозг, показано практически во всех случаях геморрагического инсульта. Это связано с тем, что последующие патологические процессы развиваются в результате изменений излившейся крови. Когда проведение операции необходимо? Основными показаниями к нейрохирургическому вмешательству являются:
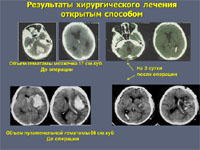
Оперативное лечение должно выполняться в максимально короткие сроки. Наиболее оптимально выполнять его в течение первых двух суток. Выполнение его в последующие дни не приведет к выраженному терапевтическому результату, а может только ухудшить общее состояние больного.

Реабилитационная терапия
Геморрагический инсульт (гипертензивное внутримозговое кровоизлияние)
Лечение больных с геморрагическим инсультом является важной социальной, медицинской и экономической проблемой. На долю геморрагического инсульта приходится 8-20% всех больных с острыми нарушениями мозгового кровообращения. Заболеваемость геморрагическим инсультом составляет 10-35 на 100000 населения и увеличивается с возрастом. Для этого заболевания характерна наиболее высокая летальность и инвалидизация среди всех подгрупп острых нарушений мозгового кровообращения. Летальность в течение первого месяца после кровоизлияния составляет 30-60%, а 2/3 выживших больных остаются инвалидами.
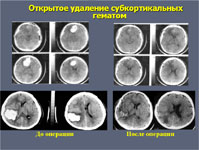
Основной причиной геморрагического инсульта является гипертоническая болезнь и связанная с ней микроангиопатия. Длительная артериальная гипертензия способствует формированию липогиалиноза, а в последующем и фибриноидного некроза стенок перфорантных артерий, характеризующихся отсутствием анастомозов с другими сосудами (рис.1). При повышении артериального давление происходит разрыв стенок этих сосудов с формированием гематом (путаменальные, мозжечковые, субкортикальные) или геморрагическое пропитывание компонентами крови таламических и стволовых отделов мозга через патологически измененные сосудистые стенки. Такие кровоизлияния называют гипертензивными (первичными).
Значительно реже причиной внутримозговых кровоизлияний (вторичных) являются разрывы сосудистых мальформаций, васкулопатии, кровоизлияния в опухоли, нарушения свертываемости крови.
После внутримозгового кровоизлияния в перигематомной области снижается кровоток, однако благодаря сниженному метаболизму она не страдает от ишемии. Продукты распада кровоизлияния вызывают развитие цитотаксического, а после нарушения гематоэнцефалического барьера и вазогенного отека. Развивается воспалительная реакция, апоптоз и некроз нервной ткани в перигематомной области. Формирование перигематомного отека усиливает сдавление, дислокацию головного мозга.
Для гипертензивных внутримозговых кровоизлияний характерно острое течение заболевания, наличие общемозговой, менингеальной, очаговой, дислокационной симптоматики. Клиническая картина заболевания определяется прежде всего локализацией геморрагического инсульта. Наиболее часто гипертензивные гематомы располагаются в скорлупы (55%), реже субкортикально (15%), в зрительном бугре (10%), мозжечке (10%), стволе головного мозга (10%).
Методы инструментальной диагностики геморрагического инсульта: рентгеновская компьютерная томография, магнитнорезонансная томография, церебральная ангиография, регистрация акустических стволовых вызванных потенциалов, электрокардиография, эхо- кардиография.
Церебральную ангиографию проводят для исключения аневризмы или сосудистой мальформации пациентам молодого возраста (до 45 лет), при отсутствии в анамнезе артериальной гипертонии, при наличии базального субарахноидального кровоизлияния и при субкортикальной локализации гематомы.
Открытое хирургическое лечение в настоящее время используют не более чем у 25% больных. Оно показано тогда, когда гематома расположена близко к поверхности мозга. При этом вмешательство не наносит дополнительную травму мозгу пациента. При глубинных кровоизлияниях в большие полушария мозга или в мозжечок к открытому вмешательству приходится прибегать как к жизнеспасающей операции у больных, находящихся в тяжелом состоянии.
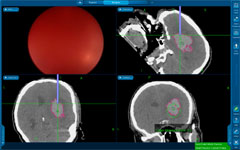
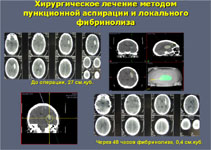
У большей части больных – около 75% – для эвакуации гематом применяют малотравматичные пункционные операции. Через небольшое трепанационное отверстие в гематому вводят инструмент диаметром 2-7 мм и одномоментно или в течение времени аспирируют ее через специальный катетер или эндоскоп. Точность попадания инструмента в гематому обеспечивается современными навигационными системами (ультразвуковыми, электромагнитными или инфракрасными). Компьютерные томограммы пациента загружают в навигационную станцию, строят виртуальную модель расположения кровоизлияния и во время операции хирург в режиме реального времени может наблюдать расположение гематомы и хирургического инструмента относительно друг друга.
При развитии окклюзионной гидроцефалии проводят дренирование желудочков мозга. Если желудочки тампонированы сгустками крови и только дренирование не приводит к регрессу водянки мозга, то оно дополняется локальным фибринолизом сгустков крови.
К наиболее современным методам хирургии геморрагического инсульта можно отнести видеоэндоскопический. Нейроэндоскопы позволяют как под контролем зрения, так и под виртуальным контролем навигационной станции осуществлять малотравматичное удаление даже значительных по размеру кровоизлияний.
Проведение своевременного комплексного обследования и нейрохирургического лечения позволяет добиться хорошего исхода заболевания у большинства пациентов и послеоперационной летальности менее 20%.
Сотрудники клиники нейрохирургии регулярно организуют мастер-классы по хирургическому лечению геморрагического инсульта. Выступают на всероссийских и международных конференциях с результатами проводимых исследований.
Геморрагический инсульт: реабилитация и лечение
Геморрагический инсульт — тяжелое, инвалидизирующее состояние. Его распространенность — 10-20 случаев на 100 000 населения. Чаще этот вид инсульта случается у мужчин, но больше женщин от него умирают. Летальность геморрагического инсульта очень высока: внутримозговое кровоизлияние приводит к смерти 35-50% пациентов в первые 30 суток после приступа.
Когда кризисное состояние минует, борьба пациента и родственников продолжается, ведь тяжелые нарушения мозгового кровообращения всегда имеют последствия. Однако, успешная реабилитация после геморрагического инсульта возможна, как и возвращение пострадавшего к нормальной жизни.
Наш центр предлагает медицинскую программу реабилитации после инсульта. Узнайте подробности по ссылке
Как возникает геморрагический инсульт
Какие бывают гематомы при геморрагическом инсульте
Врачи также делят гематомы по объему излившейся крови:
Симптомы геморрагического инсульта
При геморрагическом инсульте головного мозга симптомы возникают внезапно, обычно днем на фоне интенсивной физической нагрузки. Доминируют общемозговые симптомы, а очаговые возникают не всегда.
Отличие геморрагического инсульта от ишемического
Причины геморрагического инсульта
Профилактика геморрагического инсульта
Сроки восстановления после геморрагического инсульта
Реабилитация после геморрагического инсульта делится на несколько временных стадий:
После этого специалисты выделяют период остаточных явлений, который наступает спустя 12 месяцев после случившегося.
Наилучшие результаты реабилитация дает в первый год после приступа, поэтому восстановление после геморрагического инсульта ни в коем случае нельзя откладывать. Хороших результатов вможно добиться при соблюдении следующий принципов:
Реабилитация после инсульта
8500 рублей/сутки
Задачи реабилитации
Точки восстановления после геморрагического инсульта
Типы реабилитации после геморрагического инсульта
Медикаментозное восстановление
Двигательное восстановление
Реабилитация двигательной функции также начинается уже на этапе стационарного лечения, после оказания первичной медицинской помощи. Конечности передвигают, чтобы улучшить в них кровообращение. Это помогает снизить тонус, предотвратить застойные явления и пневмонии. Положение конечностей пациента могут корректировать с помощью лонгеты или специальных грузов. Лежачих принято переворачивать каждые 2 часа, чтобы у них не появлялись пролежни.
Уже в первые дни после приступа можно заниматься пассивной гимнастикой, при которой родственник или медработник помогает человеку плавно двигать конечностями. Такие процедуры рекомендуются только, если пациент не испытывает болевых ощущений в процессе. Далее по мере улучшения состояния пациенту разрешается сначала сидеть в постели, а затем пробовать вставать. Перед тем, как начинать ходить, человек тренируется менять упор с ноги на ногу, возвращая ощущение своего положения в пространстве. Затем пациент учится передвигаться с помощью различных опор, ходунков, тростей.
Техники восстановления движения
Большую роль в реабилитации двигательной функции играет лечебная физкультура: для пациента разрабатывают упражнения на различные группы мышц, рекомендуются занятия на специальных тренажерах, применение устройств для снижения тонуса.
Очень полезен лечебный массаж. На первом этапе применяется поглаживание конечностей с повышенным тонусом, растирание мышц с пониженным. Для улучшения эффекта перед сеансом можно использовать теплую грелку. Массаж может иметь продолжительность от 5 до 20 минут, в зависимости от состояния пациента.
Среди методик физиотерапии хорошо себя зарекомендовали кислородные ванны, электрофорез сосудов шеи, электростимуляция ослабленных мышц.
Восстановление речи
Работу над возвращением речи пациента можно начать даже если после приступа прошло больше года. Говорить с пациентами после инсульта нужно медленно, четко произнося слова, не торопить с ответом, задавать вопросы, предполагающие односложные ответы.
Рекомендуется работа с логопедом, который поможет восстановить функциональность лицевых и ротовых мышц, могут быть полезны занятия перед зеркалом. Постепенно по мере наступления улучшений можно усложнять задания, стимулировать человека к построению более сложных фраз.
Восстановление дыхания, глотания
После поступления пациента в стационар его обычно кормят с помощью зонда, затем ему чаще всего приходится осваивать навык самостоятельного питания заново. Для упрощения реабилитации нужно правильно готовить пищу для пострадавшего от инсульта. Еда должна быть теплой, не слишком твердой или мягкой консистенции. Важно выбирать ароматные блюда, они способствуют продуцированию слюны.
Нельзя торопить пациентов во время прием пищи, обычно еда занимает у них не менее получаса. Важно помогать им держать посуду или ложку, мотивировать их. Сила глотательных мышц восстанавливается при регулярном повторении процесса питания.
Психологическое восстановление
Многие пациенты после геморрагического инсульта сталкиваются с депрессией, нарушениями когнитивных функций. Мышление помогает восстановить лекарственная терапия, курсы ноотропов и нейрометаболических препаратов.
Для корректировки психологического состояния рекомендуется работа с психологом. Хорошо себя зарекомендовали сеансы групповой и индивидуальной психотерапии. Огромное значение имеет поддержка родственников и друзей пациента, которая способна вернуть человеку уверенность в собственной востребованности и силе духа.
Куликова Анна Александровна, невролог
Внутримозговое кровоизлияние
Общая информация
Краткое описание
Утвержден протоколом
Экспертной комиссии МЗ РК № 23 от 12 декабря 2013 г.
Название протокола: Внутримозговое кровоизлияние
Код протокола:
Дата разработки протокола: май 2013 года
Категория пациентов:пациенты с внутримозговым кровоизлиянием
Пользователи протокола: врачи неврологи
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
По патогенетическим механизмам:
— кровоизлияние в результате разрыва сосуда;
— кровоизлияние в результате диапедезного пропитывания.
По морфологии:
— гематомы (ведущим механизмом образования являются разрывы патологически измененных стенок церебральных сосудов);
— очаг геморрагического пропитывания (характеризующееся небольшими размерами очага и нечетко выраженными границами, возникает вследствие диапедеза эритроцитов из мелких сосудов);
— гематома и геморрагическое пропитывание являются различными фазами одного и того же процесса.
По локализации:
— субтенториальные;
— супратенториальные.
По отношению к внутренней капсуле:
— латеральные;
— медиальные;
— смешанные. 3
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень диагностических мероприятий
Основные:
1. Общий анализ крови с гематокритом и подсчетом тромбоцитов
2. Общий анализ мочи
3. МНО, АЧТВ, фибриноген
4. Глюкоза крови
5. Общий холестерин, ЛПВП, ЛПНП, бета – липопротеиды, триглицериды
6. Электролиты крови (калий, натрий, кальций, хлориды)
7. Печеночные трансаминазы, общий, прямой билирубин
8. Мочевина, креатинин
9. Общий белок
10. ЭКГ
11. КТ или МРТ головного мозга, КТА, церебральная ангиография (по показаниям)
12. Транскраниальная допплерография
Дополнительные:
1. Определение антинуклеарного фактора антител к кардиолипинам, фосфолипидам, волчаночный антикоагулянт
2. КФК, тропониновый тест по показаниям
3. Д димер по показаниям
4. Протеины C,S
5. Белковые фракции по показаниям
6. Анализ крови на ВИЧ, сифилис, гепатиты В,С
7. МСКТА или МРА для диагностики аневризм, артерио-венозныхмальформаций и других сосудистых аномалий
8. Церебральная ангиография для диагностики аневризм, артерио-венозных мальформаций и других сосудистых аномалий
9. ЭЭГ по показаниям (судорожный синдром)
10. Рентгенография органов грудной клетки по показаниям
11. Холтеровское суточноемониторирование ЭКГ по показаниям
12. Суточное мониторирование АД по показаниям
13. Осмотр глазного дна, периметрия
14. УЗИ органов брюшной полости по показаниям
15. УЗДГ сосудов почек по показаниям
16. УЗИ почек по показаниям
17. Люмбальная пункция
Частые симптомы:
— головная боль, головокружение;
— шаткость, неустойчивость при ходьбе;
— асимметрия лица;
— нарушение речи;
— слабость в конечностях, онемение в конечностях;
— судорожный припадок
— тошнота, рвота;
— нарушения зрения;
— повышение температуры тела;
— боли в области сердца, сердцебиение;
— нарушение дыхания.
Физикальный осмотр
Неврологический осмотр с оценкой неврологического статуса по шкале NIHSS (приложение 1), уровня сознания по шкале ком Глазго (приложение 2).
Лабораторные исследования:
В анализе ликвора свежие эритроциты
Консультации специалистов по показаниям:
— нейрохирурга;
— ангиохирурга;
— кардиолога.
Дифференциальный диагноз
Лечение
Цель лечения:
— контроль и обеспечение функционирования жизненно важных функций (дыхание, центральная гемодинамика, гомеостаз, водно-электролитный баланс, и т.д.);
— профилактика и лечение неврологических осложнений (судорожный синдром, синдром внутричерепной гипертензии, дислокационные синдромы и вклинения, острая окклюзионная гидроцефалия);
— профилактика висцеральных и системных осложнений (ДВС синдром, пневмония, тромбоэмболия легочной артерии, пролежни, уроинфекции);
— ранняя нейрореабилитация и адекватно организованный уход;
— основной целью хирургического лечения ВМК является удаление гематомы, коррекция синдрома внутричерепной гипертензии.
Тактика лечения
Немедикаментозное лечение:
1. Экстренная госпитализация в ближайший инсультный центр или в неврологические отделения.
2. Лечение в блоке интенсивной терапии или ОАРИТ по показаниям.
3. Мониторирование жизненно-важных функций (уровень АД, ЧСС, сатурации кислородом).
4. Режим в первые сутки инсульта постельный с приподнятым на 30 гр. головным концом кровати. В последующем начинается поэтапная вертикализация.
5. Диета: в первые дни после инсульта рекомендуется готовить пищу в отварном протертом виде для облегчения ее потребления и усваивания. Необходимо уменьшить общее употребление жиров, употребление насыщенных жирных кислот, таких, как сливочное масло, животный жир, употребление продуктов, богатых холестерином, потребление соли до 3—5 г в сутки; необходимо увеличить употребление клетчатки и сложных углеводов, содержащихся в основном в овощах и фруктах. Пациентам рекомендуется исключить из рациона питания жирную жареную пищу, крепкие мясные бульоны, соленья. Необходимо отдавать предпочтение хлебу из муки грубого помола, хлебу с отрубями.
6. Восстановление проходимости дыхательных путей.
7. ИВЛ по показаниям:
— угнетение сознания ниже 8 баллов по шкале ком Глазго;
— тахипноэ 35-40 в 1 минуту, брадипноэ менее 12 в 1 минуту;
— снижение рО2 менее 60 мм.рт.ст., а рСО2 более 50 мм.рт.ст. в артериальной крови и жизненная емкость легких менее 12 мл\кг массы тела;
— нарастающий цианоз.
Медикаментозное лечение
Антигипертензивная терапия
— Уровень АД в острейшем периоде при ВМК не принято снижать если он не превышает 180\105 мм.рт.ст. у пациента с фоновой АГ и 160\105 без АГ в анамнезе для сохранения достаточного уровня перфузии.
— При необходимости снижение давления осуществляют на 15-20% от исходных величин (на 5-10 мм.рт.ст. в первые 4 часа, а затем на 5-10 мм.рт.ст. каждые 4 часа).
Для пациентов с острым инфарктом миокарда, сердечной недостаточностью, острой почечной недостаточностью, гипертонической энцефалопатией или дисекцией аорты более интенсивное снижение АД до целевых значений рекомендуемых экспертами ВОЗ.
Недопустимы резкие колебания АД!
Антигипертензивные препараты:
— ингибиторы АПФ (каптоприл, эналаприл, периндоприл),
— антагонисты рецепторов АТ II (эпросартан, кандесартан),
— бета-адреноблокаторы (пропранолол, эсмолол),
— альфа-бета-адреноблокаторы (проксодолол, лабеталол),
— агонисты центральных альфа-адренорецепторов (клонидин),
— альфа 1-адреноблокаторы (урапидил),
— вазодилататоры (нитропруссид натрия).
При снижении АД: объемзамещающая терапия из расчета 30-35 мл/кг массы тела в сутки (препарат выбора физиологический раствор хлорида натрия), допамин, преднизолон 120 мг в/в, дексаметазон 16 мг. в/в [1-7,12-15].
Коррекция гиповолемии
Объем парентерально вводимой жидкости (из расчета 30-35 мл\кг, может варьировать от 15-35 мл\кг) с поддержанием гематокрита 30-33%. Рекомендуется физиологический раствор хлорида натрия для коррекции гиповолемии. Суточный баланс введенной и выведенной жидкости должен составлять 2500-2800 мл\1500-1800 мл, т.е. должен быть положительным.
В случае развития отека мозга, отека легких, сердечной недостаточности рекомендуется слегка отрицательный водный баланс.
Недопустима терапия гипоосмолярными растворами (например 5% глюкоза) при опасности повышения внутричерепного давления [1-7,12-15].
Коррекция уровня глюкозы
При уровне глюкозы крови более 10 ммоль\л подкожные инъекции инсулина. Больные, страдающие сахарным диабетом, должны быть переведены на подкожные инъекции инсулина короткого действия, контроль глюкозы крови через 60 мин. после введения инсулина.
Внутривенное капельное введение инсулина осуществляют при уровне глюкозы плазмы более 13,9 ммоль\л.
При гипогликемии ниже 2,7 ммоль\л-инфузия 10-20% глюкозы или болюсно в\в 40% глюкоза 30,0 мл. Недопустимы резкие колебания уровня глюкозы. [1-7,12-15].
Купирование головной боли (парацетамол, лорноксикам, кетопрофен,трамадол, тримеперидин) [1-7,12-15].
Гемостатическая терапия только при кровоизлиянии, вызванном антикоагулянтами и обусловленном тромбоцитопенией.
— при кровоизлиянии, вызванном гепарином – вводят в/в 25мг протамина сульфат. Через 10 мин проводят повторное измерение АЧТВ. Если сохраняется повышенное значение показателя, вводят еще 10 мг препарата. Введение повторяют до восстановления необходимого значения АЧТВ.
— при кровоизлиянии, вызванном непрямыми антикоагулянтами (варфарин) необходимо снижение МНО путем введения свежезамороженной плазмы (СЗП) в дозе 20 мл на 1 кг массы тела в комбинации с менадиона натрия бисульфит. Вначале в/в вводят менадиона натрия бисульфит в течение 10 мин и половину дозы СЗП (10 мл на 1 кг массы тела). Одна доза СЗП составляет 200-250мл. После повторного измерения МНО, повторяют инфузию СЗП в дозе 10 мл на 1 кг массы тела каждые 20-30 мин до восстановления необходимого уровня МНО
— при кровоизлиянии, обусловленным тромбоцитопенией – тромбоцитарная масса для поддержания числа тромбоцитов на уровне >50 тыс/мкл.
Не рекомендуется использование аминокапроновой кислоты и рекомбинантного фактора VIIa, способствующих развитию тромбоэмболических осложнений, превышающих гемостатический эффект! [1-7,12-15].
Нейропротективная терапия: магния сульфат, актовегин, церебролизин, цитиколин, пирацетам, фенотропил, цитофлавин, мексидол, нимодипин.
Другие виды лечения
Мероприятия по уходу и ранняя нейрореабилитация:
Реабилитация проводится поэтапно начиная с первых суток госпитализации, без перерывов, систематично, этапно, комплексно по мультидисциплинарному принципу.
Реабилитация должна проводиться в щадящем режиме, в пределах кровати в течение 2-3 недель. Основные методы реабилитации: организация правильного ухода, своевременная профилактика пневмонии, пролежней, уроинфекций, тромбозов глубоких вен голеней и тромбоэмболии легочной артерии, пептических язв, своевременная оценка и коррекция функции глотания, при необходимости зондовое питание, адекватная нутритивная поддержка, корригирующие позы (лечение положением), своевременная вертикализация при отсутствии противопоказаний, дыхательная гимнастика, массаж, лечебная физкультура, логопедические занятия, эрготерапия, обучение навыкам ходьбы и самообслуживания, физиолечение и иглорефлексотерапия, психологическая помощь.
Вопрос о сроках расширения двигательного режима должен решаться индивидуально в зависимости от тяжести состояния больного и с учетом риска повторного кровоизлияния.
Хирургическое лечение
Проводятся открытые операции на гематомах, пункционные аспирации гематом стереотаксическим методом и вентрикулярное дрениерование по показаниям.
Показания к хирургическому лечению:
1. Путаменальное и субкортикальное кровоизлияния объемом более 30-40 мл, сопровождающееся выраженным неврологическим дефицитом.
2. Кровоизлияние в мозжечок объемом более 15 мл, сопровождающееся дислокацией IV желудочка и\или окклюзионной гидроцефалией.
3. Кровоизлияние в таламус, сопровождающееся гемотампонадой желудочков и\или окклюзионной гидроцефалией, при которой показан вентрикулярный дренаж [1-5,10,13,15,16].
Профилактические мероприятия
Дальнейшее ведение
Пациент перенесший инсульт подлежит продолженной реабилитации в течение первого года после перенесенного ОНМК в условиях реабилитационных и неврологических отделений, кабинетов восстановительного лечения поликлиник, в реабилитационных санаториях и амбулаторно.
В резидуальном периоде (спустя 1 год и более) продолжается поддерживающая реабилитация в амбулаторных условиях, в реабилитационных центрах, в условиях дневного стационара.
На амбулаторном этапе под наблюдением специалистов ПМСП (неврологи, кардиологи, терапевты, врачи общей практики, эндокринологи, сосудистые хирурги и др.) продолжаются мероприятия по вторичной профилактике в соответствии с программой индивидуальной вторичной профилактики, разработанной в условиях инсультного центра. Устранение факторов риска (артериальная гипертензия, коагулопатии и ангиопатии, заболевания крови и др.).
Хирургическое лечение артериальных аневризм и сосудистых мальформаций.
Индикаторы эффективности лечения:
У пациента перенесшего ВМК индикаторами эффективности лечения являются:
— полная стабилизация жизненно-важных функций (дыхание, центральная гемодинамика, оксигенация, водно-электролитный баланс, углеводный обмен);
— отсутствие неврологических осложнений (отек головного мозга, судорожный синдром, острая окклюзионная гидроцефалия, дислокация), подтвержденное данными нейровизуализации (КТ, МРТ);
— отсутствие соматических осложнений (пневмония, ТЭЛА, тромбоэмболии глубоких вен нижних конечностей, пролежни, пептические язвы, инфекции мочевыводящих путей и др.);
— нормализация лабораторных показателей (общий анализ крови, мочи, коагулограмма);
— нормализация биохимических показателей: уровня холестерина ЛПНП, глюкозы крови с достижением целевых значений;
— нормализация уровня АД с достижением целевых значений к 5-7 дню перенесенного ОНМК;
— минимизация неврологического дефицита;
— восстановление повседневной независимости и по возможности трудоспособности.
Госпитализация
Показания для госпитализации: Клинический диагноз внутримозгового кровоизлияния.
Тип госпитализации – экстренный.