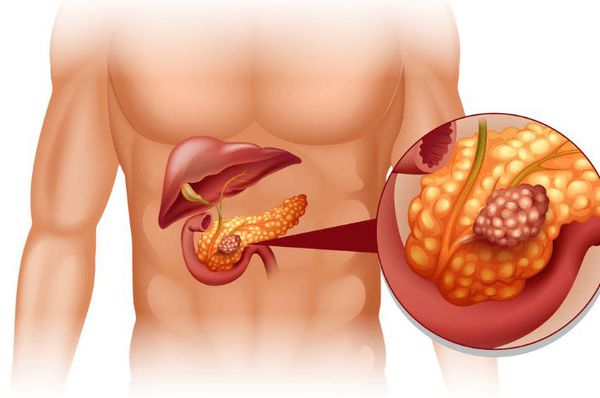
в головке поджелудочной железы жидкостное образование что это такое
Кисты поджелудочной железы
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Различают несколько типов кистозных образований в поджелудочной железе:
Частота заболевания
В последнее время частота обнаружения кист в поджелудочной железе увеличилась в несколько раз, значительно чаще стали выявляться кисты у людей молодого возраста. Это связано не только с развитием диагностической аппаратуры и широкой доступностью компьютерной и магнитно-резонансной томографии. Гастроэнтерологи считают, что существует и истинный рост заболеваемости кистами поджелудочной железы. В связи с увеличением заболеваемости острыми и хроническими панкреатитами различной этиологии (алкогольной, билиарной, травматической).
Причины возникновения кист поджелудочной железы
Нарушение оттока панкреатического секрета в русле общего протока поджелудочной железы приводит к образованию истинных кист, так как стенки их имеют выстилку из эпителия. Кисты образуются, благодаря значительному нарастанию давления внутри протока, возникает гипертензия, значение которой превышает обычное в 3 раза.
Клинические проявления
Диагностика кисты поджелудочной железы
При осмотре живота возможна его асимметрия: появление выбухания или выпячивания в зоне расположения образования.
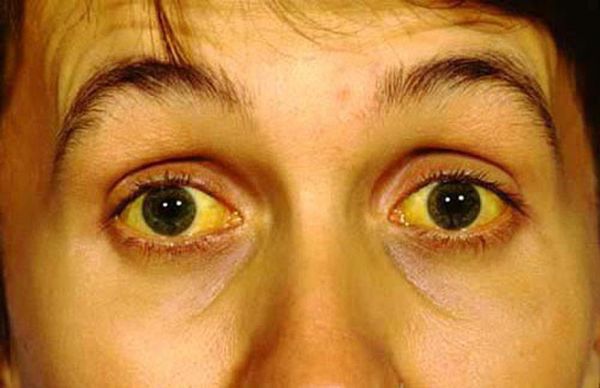
Лабораторные исследования дают небольшое повышение лейкоцитов в крови, увеличение СОЭ, иногда увеличивается уровень ферментов в крови: амилазы, фосфатазы и билирубина, что связывают с обострением панкреатита и повреждением работающей ткани поджелудочной железы.
Более конкретную и значимую информацию можно получить при использовании инструментальных методов диагностики.
Возможны следующие методы лечения кист:
Наиболее физиологичными и менее травматичными считаются дренирующие операции, которые направлены на создание оттока из кисты в желудок, 12-перстную или тонкую кишку с помощью внутреннего дренажа. Создается анастомоз, который обеспечивают доставку сока железы к пище, что снимает болевую реакцию и редко приводит к рецидивам.
В настоящее время также имеется возможность выполнять эти операции с помощью эндоскопических методик, которые выполняются эндовидеохирургически или эндоскопически с ультразвуковым контролем.
Наружное дренирование кист в плановой хирургии в последнее время применяется редко. Выбор такого вида вмешательства чаще всего является вынужденным в неотложных ситуациях. Показания к этому методу:
Такие вмешательства называют паллиативными, они не решают проблемы, а могут привести к рецидиву, к свищам. Их используют как один из этапов лечения больного. Операции по дренированию могут осуществляться только после подтверждения неопухолевой причины образования.
Обязательно применяется консервативное лечение основного заболевания.При панкреатите обязательно соблюдение диеты, задачей которой является максимально возможное снижение секреции сока поджелудочной железы.
Применяются ферментозамещающие препараты, анальгетики; средства, подавляющие секрецию. Обязательно нужно контролировать уровень гликемии и, при необходимости, проводить ее коррекцию.
Прогноз
Прогноз при кистах поджелудочной железы достаточно благоприятный. Он зависит как от причины заболевания, так и от своевременности диагностики и хирургического лечения.
В нашей клинике Вы можете пройти полноценное обследование.
Специалисты клиники владеют всем необходимым оборудованием для диагностики и лечения кистозных образований поджелудочной железы. Выполняется весь спектр необходимых хирургических (как традиционных, так и малоинвазивных) вмешательств. Большинство из них входят в перечень видов высокотехнологичной медицинской помощи (ВМП), выполняемых по квотам МЗ РФ или полисам ОМС.
Современные подходы к лечению кисты поджелудочной железы
Киста поджелудочной железы – полость, которая окружена капсулой и заполнена жидкостью. Самой распространённой морфологической формой кистозных поражений поджелудочной железы являются постнекротические кисты. В Юсуповской больнице врачи выявляют кисты в поджелудочной железе благодаря применению современных инструментальных методов диагностики: ультразвукового исследования (УЗИ), ретроградной холангиопанкреатографии, магнитно-резонансной томографии (МРТ), компьютерной томографии (КТ). Обследование пациентов проводят с помощью новейшей диагностической аппаратуры ведущих мировых производителей.
Увеличению количества пациентов с кистозными поражениями поджелудочной железы способствует неукротимый рост заболеваемости острым и хроническим панкреатитом, возрастание числа деструктивных и осложнённых форм заболеваний. Частота постнекротических кист поджелудочной железы увеличивается благодаря внедрению эффективных методик консервативной терапии острого и хронического панкреатита.
На фоне проведения интенсивной терапии терапевтам Юсуповской больницы всё чаще удаётся остановить процесс деструкции, снизить частоту гнойно-септических осложнений. Хирурги применяют инновационные методики лечения кист поджелудочной железы. Тяжёлые случаи заболевания обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории. Ведущие хирурги коллегиально принимают решение о тактике ведения пациентов.
Врождённые (дизонтогенетические) кисты поджелудочной железы образуются в результате пороков развития ткани органа и его протоковой системы. Приобретенные кисты поджелудочной железы бывают следующими:
Ретенционными – развиваются в результате сужения выводных протоков железы, стойкой закупорки их просвета новообразованиями, камнями;
Дегенерационными – образуются вследствие повреждения ткани железы при панкреонекрозе, опухолевом процессе, кровоизлияниях;
Пролиферационными – полостные новообразования, к которым относятся цистаденомы и цистаденокарциномы;
Паразитарными – эхинококковыми, цистицеркозными.
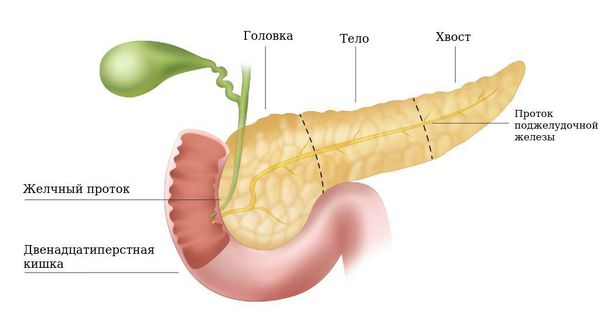
В зависимости от причины заболевания выделяют кисты поджелудочной железы алкогольной природы и развивающиеся вследствие желчекаменной болезни. С увеличением количества участившихся террористических актов, дорожно-транспортных происшествий, природных и техногенных катастроф значение приобретает образование ложных кист поджелудочной железы при тяжёлых абдоминальных травмах. В зависимости от локализации кистозного образования различают кисту головки, тела или хвоста поджелудочной железы.
Истинные кисты составляют 20% кистозных образований поджелудочной железы. К истинным кистам относят:
Врождённые дизонтогенетические кисты железы;
Приобретенные ретенционные кисты;
Цистаденомы и цистаденокарциномы.
Отличительная особенность истинной кисты – наличие эпителиальной выстилки на внутренней её поверхности. Истинные кисты в отличие от ложных образований обычно не достигают больших размеров и нередко являются случайными находками во время операции.
Ложная киста наблюдается в 80% всех кист поджелудочной железы. Она образуется после травмы поджелудочной железы или острого деструктивного панкреатита, которые сопровождались очаговым некрозом ткани, разрушением стенок протоков, кровоизлияниями и выходом панкреатического сока за пределы железы. Стенки ложной кисты представляют собой уплотнённую брюшину и фиброзную ткань, изнутри не имеют эпителиальной выстилки, а представлены грануляционной тканью. Полость ложной кисты обычно заполнена некротическими тканями и жидкостью. Её содержимое – серозный или гнойный экссудат, который содержит большую примесь сгустков изменённой крови и излившегося панкреатического сока. Ложная киста может располагаться в головке, теле и хвосте поджелудочной железы и достигать больших размеров. В ней выявляют 1-2 литра содержимого.
Среди кистозных образований поджелудочной железы хирурги выделяют следующие основные разновидности, которые отличаются механизмами и причинами образования, особенностями клинической картины и морфологии, необходимой в применении хирургической тактикой:
Экстрапанкреатические ложные кисты возникают на почве панкреонекроза или травмы поджелудочной железы. Они могут занимать всю сальниковую сумку, левое и правое подреберья, иногда располагаются в других отделах грудной и брюшной полостей, забрюшинном пространстве;
Интрапанкреатические ложные кисты обычно являются осложнением рецидивирующего очагового панкреонекроза. Они имеют меньшие размеры, чаще располагаются в головке поджелудочной железы и нередко сообщаются с её протоковой системой;
Кистозное расширение панкреатических протоков по типу их водянки наиболее часто встречается при алкогольном калькулёзном панкреатите;
Ретенционные кисты чаще исходят из дистальных отделов поджелудочной железы, имеют тонкие стенки и не сращены с окружающими тканями;
Множественные тонкостенные кисты неизмененной в остальных отделах поджелудочной железы.
Стадии
Процесс формирования постекротической кисты поджелудочной железы проходит 4 стадии. На первой стадии возникновения кисты в сальниковой сумке образуется полость, заполненная экссудатом вследствие перенесенного острого панкреатита. Эта стадия продолжается 1,5-2 месяца. Вторая стадия – начало формирования капсулы. В окружности несформировавшейся псевдокисты появляется рыхлая капсула. На внутренней поверхности сохраняются некротические ткани с полинуклеарной инфильтрацией. Продолжительность второй стадии 2-3 месяца с момента возникновения.
На третьей стадии завершается формирование фиброзной капсулы псевдокисты, прочно сращенной с окружающими тканями. Интенсивно протекает воспалительный процесс. Он носит продуктивный характер. За счёт фагоцитоза завершается освобождение кисты от некротических тканей и продуктов распада. Продолжительность этой стадии варьируется от 6 до 12 месяцев.
Четвёртая стадия – обособление кисты. Только спустя год начинаются процессы разрушения сращений между стенкой псевдокисты и окружающими тканями. Этому способствует постоянное перистальтическое движение органов, которые сращены с неподвижной кистой, и длительное воздействие протеолитических ферментов на рубцовые сращения. Киста становится подвижной, легко выделяется из окружающей ткани.
Симптомы и диагностика
Клинические признаки кисты поджелудочной железы обусловлены основным заболеванием, на фоне которого она возникла, наличием самой кисты и возникшими осложнениями. Киста небольших размеров может протекать бессимптомно. При остром и хроническом панкреатите во время очередного рецидива болезни врачи Юсуповской больницы определяют в зоне проекции поджелудочной железы малоболезненное округлое образование, которое может навести на мысль о кисте железы. Наиболее часто бессимптомно протекают кисты врожденного характера, ретенционные кисты и цистаденомы небольших размеров.
Боли в зависимости от величины кисты и степени давления ее на соседние органы и нервные образования, на солнечное сплетение и нервные узлы по ходу крупных сосудов могут быть следующего характера:
Приступообразными, в виде колики;
При выраженном болевом синдроме пациент иногда принимает вынужденное коленно-локтевое положение, ложится на правый или левый бок, стоит, наклонившись вперёд. Боли, вызываемые кистой, часто оцениваются больными как чувство тяжести или давления в подложечной области, которые усиливаются после еды.
Более резкие боли сопровождают острую форму кисты в начальной фазе её формирования. Они – следствие панкреатита травматического или воспалительного происхождения и прогрессирующего протеолитического распада тканей железы. Опухолевидное образование, которое прощупывается в подложечной области, является наиболее достоверным признаком кисты поджелудочной железы. Иногда оно возникает и вновь исчезает. Это связано с периодическим опорожнением полости кисты в панкреатический проток.
К более редким признакам кисты поджелудочной железы относятся следующие симптомы:
Что такое опухоль поджелудочной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пылева А. Л., онколога со стажем в 21 год.
Определение болезни. Причины заболевания
Опухоли поджелудочной железы (ПЖ) — это новообразования, которые произрастают из островковых (железистых) клеток органа, а также из эпителия, который выстилает панкреатические протоки.
Помимо экзокринной, есть еще эндокринная часть, которая представлена панкреатическими островками (островками Лангерганса). Функция эндокринной части заключается в выработке некоторых гормонов, например инсулина и глюкогана, которые поддерживают необходимый уровень глюкозы в крови.
Рак поджелудочной железы — это одно из самых сложных онкологических заболеваний, поскольку на начальном этапе оно протекает бессимптомно, а при развитии клинической картины опухоль уже является инкурабельной (неизлечимой). Однако, даже если новообразование диагностировано на ранней стадии, радикальное лечение всё равно провести очень сложно, поскольку железа располагается глубоко в брюшной полости и удаление опухоли требует особой квалификации хирургической бригады. Кроме того, такие операции сопряжены с высоким риском серьёзных осложнений (кровотечения, некрозы, перитонит, сепсис ), которые могут привести к преждевременной гибели пациента.
Причины заболевания
Причина образования гормональных и негормональных опухолей фактически одна — мутация в клетках. В норме такие клетки должны уничтожаться, но при раке этого по разным причинам не происходит, клетки быстро размножаются и формируется опухоль.
Симптомы опухоли поджелудочной железы
Как уже было сказано, симптомы опухолей поджелудочной железы на ранних стадиях отсутствуют. Первые признаки возникают только тогда, когда новообразование достигает больших размеров, сдавливает окружающие ткани или прорастает в них.
Выделяют общие симптомы, которые характерны для поражения ПЖ в целом, и специфические признаки, которые развиваются при локализации опухоли в конкретном отделе органа или при развитии специфических гормон-продуцирующих новообразований (инсулинома, гастринома, випома и др.).
Общие признаки [5] :
Симптомы, характерные для рака головки поджелудочной железы:
Симптомы рака тела и хвоста поджелудочной железы:
Симптомы эндокринных опухолей ПЖ [6] :
Патогенез опухоли поджелудочной железы
Выделяют следующие виды неоплазии протоков:
Следует отметить, что протоковую дисплазию (неправильное развитие) очень сложно обнаружить, и она крайне редко диагностируется при жизни.
Еще до начала морфологических изменений в клетках происходят генетические мутации. Наиболее ранними событиями являются мутации в генах K-ras и активация генов EGFR и HER-2/neu, которые приводят к стимуляции различных внутриклеточных эффекторов. В конце концов это приводит к неконтролируемой пролиферации (размножению клеток) и развитию внутрипротоковой аденокарциномы.
Классификация и стадии развития опухоли поджелудочной железы
В зависимости от степени дифференцировки клеток все опухоли ПЖ делятся на доброкачественные и злокачественные.
По гистологическому варианту:
В зависимости от локализации выделяют следующие виды опухолей:
При раке поджелудочной железы, в зависимости от распространённости процесса, выделяют 4 стадии:
Осложнения опухоли поджелудочной железы
Чаще всего опухоли ПЖ начинают проявляться именно с осложнений:
Диагностика опухоли поджелудочной железы
Выявить опухоль ПЖ на ранних стадиях очень сложно ввиду анатомических и топографических особенностей органа. Как правило, прицельный диагностический поиск начинают уже после развития симптоматики. Следует учитывать, что она неспецифична и аналогичные признаки могут присутствовать и при других патологиях (холецистите, гепатите, панкреатите, гастродуодените).
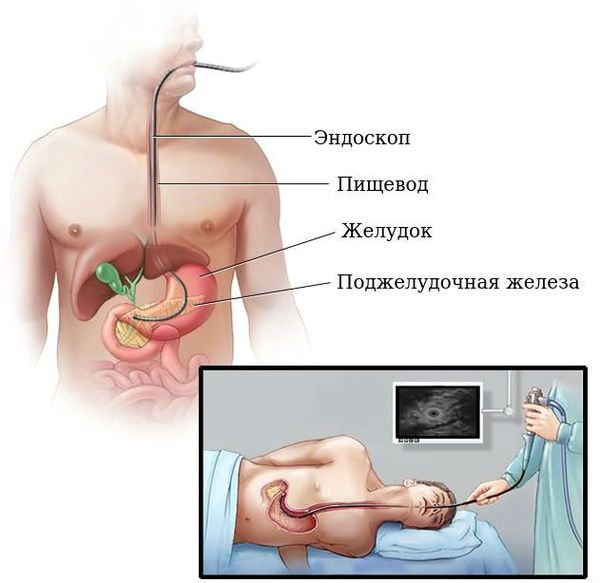
Наиболее простым и доступным методом обнаружения рака ПЖ является УЗИ брюшной полости и забрюшинного пространства. Более чувствительным методом является эндосонография, во время которой УЗИ датчик вводят в 12-перстную кишку. Это позволяет максимально приблизиться к поджелудочной железе и получить более чёткую и подробную картину.
Чаще всего в клинической практике используются следующие методы [8] :
На первой стадии диагностики может быть достаточно КТ и лабораторного обследования, а при наличии у доктора вопросов относительно резектабельности новообразования может назначаться и МРТ, и ПЭТ, и ангиография. Любые хирургические манипуляции заканчиваются гистологическим заключением — именно оно подтверждает диагноз.
Лечение опухоли поджелудочной железы
Первым этапом при планировании лечения опухолей поджелудочной железы является определение морфологического варианта рака и его резектабельности. При местно-распространённом процессе помимо стандартного хирургического вмешательства может использоваться кибер-нож, нано-нож, стереотаксическая лучевая терапия, протонная терапия и др.
Протоковые опухоли, как правило, требуют обширных резекций с удалением всех вовлечённых в процесс тканей. Частичное удаление такого вида рака нецелесообразно ввиду его быстрого роста и прогрессирования. А вот при непротоковом раке объём операции может быть уменьшен. В некоторых случаях допускается частичная резекция опухоли и даже её полное удаление (энуклеация).
В первую очередь, возможность радикального хирургического удаления протоковой опухоли зависит от её взаимоотношения с крупными кровеносными сосудами, располагающимися в данной области. Если опухоль резектабельна, лечение начинают с операции, в остальных случаях на первом этапе показана химиотерапия (возможно в комбинации с лучевой терапией). После нескольких курсов проводят повторное исследование. Если опухоль хорошо отреагировала на лечение (произошло уменьшение её размера), вопрос о хирургическом вмешательстве решается повторно.
Хирургическое лечение
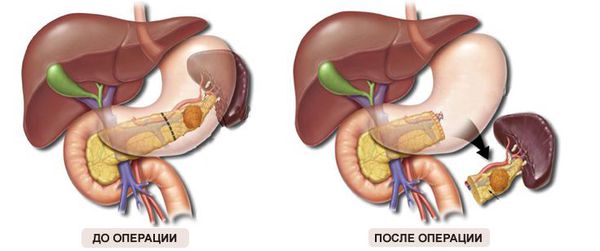
Как и в абсолютном большинстве случаев злокачественных новообразований внутренних органов, единственным методом радикального удаления первичной опухоли поджелудочной железы является хирургическое вмешательство. Учитывая то, что обычно диагноз выставляется на распространённых стадиях заболевания, операции носят обширный характер и требуют частичной резекции смежных органов [10] :
Учитывая большой объём операций, после них требуется пластика, которая направлена на восстановление проходимости пищеварительной системы и желчевыводящих путей. После неё обязательно проводится многокурсовая химиотерапия по схеме FOLFIRINOX. Необходимость комбинированного лечения обусловлена следующими причинами:
Химиотерапия
При условно нерезектабельном раке первым этапом лечения является химиотерапия (если нет желтухи, в противном случае проводят паллиативные операции по желчеотведению).
Преимуществ у такой тактики несколько. Во-первых, во время лечения определяется группа больных с неблагоприятным прогнозом, у которых уже на фоне проведения химиотерапии начинается прогрессирование. В этом случае дальнейшая операция нецелесообразна. Во-вторых, дооперационная химиотерапия позволяет системно воздействовать на организм, уничтожая микрометастазы. Это благоприятно сказывается на продолжительности жизни и качестве лечения. В-третьих, предоперационную терапию можно проводить практически всем больным. В то же время после обширных операций последующее лечение невозможно у четверти больных ввиду ухудшения их состояния и развития осложнений.
Ввиду того, что рак ПЖ часто диагностируется на поздних стадиях, встает вопрос об оказании паллиативной помощи таким больным (паллиативная помощь подразумевает улучшение качества жизни пациента с неизлечимым заболеванием). Ключевым моментом на этом этапе может стать желчеотведение. С этой целью проводятся несколько видов операций:
Прогноз. Профилактика
Ложная киста поджелудочной железы (K86.3)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Период протекания
Образуется спустя 1-4 недель после начала острого панкреатита.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Общепринятая классификация отсутствует.
При описании используются следующие параметры:
1. Локализация:
— в головке пожелудочной железы (15%);
— в теле и хвосте (85%).
2. Число:
— единичная;
— множественные.
3. Размер:
— малые;
— большие ;
— гигантские.
4. Осложнения (см. соответствующем разделе).
Этиология и патогенез
Клиническая картина
Cимптомы, течение
Следует предполагать наличие псевдокист при наличии следующих проявлений:
Диагностика
1. Факт наличия диагноза панкреатита.
3. Компьютерная топография более чувствительна по сравнению с УЗИ. КТ позволяет проводить дифференциальную диагностику псевдокист. Кроме этого возможна пункция и дренирование псевдокист под контролем КТ.
4. Магнитно-резонансная томография. Данных о применении МРТ в диагностике псевдокист мало, но они позволяют отнести метод к необходимым в ряде случаев острого панкреатита. Преимущество МРТ по сравнению с МДКТ (мультидетекторной компьютерной томографией) при оценке перипанкреатических жидкостных скоплений является то, что твердые включения могут быть более легко оценены именно с помощью МРТ. Это может помочь отличить вызванные панкреатитом накопления жидкости от других кистозных поражений, а также выбрать методы дренирования, которые будет использоваться. Еще одним преимуществом МРТ является то, что при этой методике не используется ионизирующее излучение.
При контрастировании использование Т2-взвешенных последовательностей может быть очень полезным в оценке поджелудочной железы, а также при наличии жидкости внутри паренхимы поджелудочной железы (данный факт позволяет предположить некроз).
Таким образом, МРТ предлагает диагностические возможности похожие на МдКТ, но с лучшим изображением камней и системы поджелудочных и желчных протоков.
К недостаткам МРТ можно отнести ее недоступность.
Лабораторная диагностика
2. Лабораторной диагностике также подвергается жидкость, полученная при пункции псевдокисты. Определяются содержание белка, клеточных элементов (в т.ч. атипичных), проводится бакпосев.
Дифференциальный диагноз
Осложнения
3. Панкреатический асцит. Источник жидкости псевокиста в 70%, проток поджелудочной железы в 10-20%. Прилабораторном исследовании асцитической жидкости в ней обнаруживается большое количество амилазы и белка.
4. Свищи в основном являются следствием черезкожного дренирования псевдокисты. Как правило закрываются самостоятельно. При значительном отделяемом может понадобиться хирургическое вмешательство.
5. Обьструкция псевдокистой различных отделов ЖКТ, нижней полой вены, мочевых путей. Требуется экстренная операция.
Лечение
Медикаментозное
1. Назначение окреотида при образовании свища (вопрос остается дискутабельным).
2. Восполнение объема циркулирующей крови и внутрисосудистой жидкости при кровотечениях.
Хирургическое
1. Чрескожное дренирование через катетер.
Показания:
— пациенты низкой группы риска (шкалы APACHE, GLSGO);
— незрелость псевдокисты;
— инфицирование псевдокисты;
— предшествующая четкая визуализация анатомических особенностей протоков с применением эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) или магнитно-резонансной холангиопанкреатографии (МРХПГ).
2. Эндоскопическое дренирование.
Показания:
— псевдокисты небольшого размера;
— локализация псевдокисты в головке поджелудочной железы.
3. Хирургичекое дренирование.
Показания:
— неэффективность чрескожного и эндоскопического дренирования;
— множественные псевдокисты;
— гигантские псевдокисты;
— другие осложнения острого панкреатита;
— подозрение на опухоль.
Дренирование жидкостных образований, не оформившихся в кисту, обязательно не всегда. Подобные жидкостные скопления образуются более чем в половине случаев острого панкреатита с тяжестью выше средней. В большинстве случаев (65%) выпот рассасывается в течение 6 недель. Выпот, как правило, не связан с протоками поджелудочной железы, поэтому концентрация ферментов в нем относительно низкая.
Если образование (неоформленная псевдокиста) сохраняется более 6 недель и вызывает клинические проявления (боль, желтуху, температуру и прочие) следует подумать об осложнениях (обструкция, инфицирование) и выбирать тактику как при сформировавшейся псевдокисте.