Медицинский сон при ковиде
А.И. Мелёхин Специфика проблем со сном во время пандемии COVID-19
Рубрика «Статья номера»
СПЕЦИФИКА ПРОБЛЕМ СО СНОМ ВО ВРЕМЯ ПАНДЕМИИ COVID-19 И ПСИХОТЕРАПЕВТИЧЕСКИЕ СПОСОБЫ ИХ МИНИМИЗАЦИИ

Аннотация: в статье описана специфика форм нарушения сна в период пандемии COVID-19, которая включает в себя спектр изменений во сне от бессонницы, синдрома беспокойных ног до расстройства поведения во время фазы быстрого сна. Показано различное влияние коронавируса (вирусной нагрузки), ковид-ассоциированного стресса на нарушения сна пациентов и их психическое здоровье. Описаны диагностические специфические клинико-психологические проявления ковид-ассоциированных нарушений сна. Впервые представлены модели связи между ковид-ассоциированной тревогой, восприятием ситуаций как стресса, бессонницей, суицидальным мышлением, тревожным спектром расстройств и депрессией. Показано, что прогнозируемая бессонница во время пандемии COVID-19 складывается из наличия у пациента интолерантности к неопределенности, ковид-ассоциированной тревоги, чувства одиночества, наличие ранее и на данный момент симптомов депрессии, тревоги. Впервые в России нами описана общая тактика психологического обследования пациента инфицированного или перенесшего COVID-19 при наличии изменений в психическом состоянии и сне Представлены протоколы краткосрочной дистанционной когнитивно-поведенческой терапии тревоги и инсомнии, связанной с пандемией СOVID-19.
Ключевые слова: Инсомния, нарушения сна, COVID-сомния, коронавирус, COVID-19, хроническая инсомния, синдром беспокойных ног, когнитивно-поведенческая терапия, бессонница
Пандемия COVID-19 как проблема общественного здравоохранения во всем мире является травматическим событием, которое повлияло как на сон, так и на психическое здоровье широкой общественности и медицинских работников. Более того, было обнаружено, что несколько стратегий, реализованных для сокращения распространения COVID-19 (например, карантин и чрезмерное информационное давление), оказывают некоторое негативное влияние на удовлетворенность качеством сна.
Распространенность нарушений сна в период «второй» и «третьей» волны широко варьировалось от 3 до 88% [2]. Причем наиболее пострадавшей группой были пациенты с COVID-19 (74,8%), за которыми следовали медицинские работники (36,0%) и население в целом (32,3%). Пациенты с COVID-19 испытывали трудности со сном, депрессию и беспокойство через шесть месяцев после острой инфекции.
Показано, что комбинированный подход, включающая в себя соматотропную терапию, психофармакотерапия (по необходимости) и когнитивно-поведенческую терапию инсомнии (cognitive behavioral therapy for insomnia, CBT-I, далее КПТ-И) как очную, так и дистанционную (digital cognitive behavioral therapy) восстанавливала нормальный режим сна, улучшала общее состояние у пациентов с ПЦР-инфекцией COVID-19 [5]. Несмотря на имеющуюся распространённость нарушений сна, в России применяется ограниченное количество психотерапевтических протоколов для решения этой проблемы. Ранняя психологическая диагностика нарушения сна и адекватное лечение имеют решающее значение для предотвращения дальнейшего ухудшения состояния пациентов, снижает риски повторного заражения. Научно обоснованные фармакологические и психотерапевтические тактики имеют первостепенное значение для лечения нарушений сна в период пандемии COVID-19. В связи с этим целью данной статьи является познакомить специалистов в области психического здоровья (клинических психологов, врачей-психиатров, неврологов, сомнологов) со спецификой ковид-ассоцированных нарушений сна, психологическими факторами риска, спецификой психологического обследования и мишенями когнитивно-поведенческой терапии.
Связь коронавируса и нарушений сна
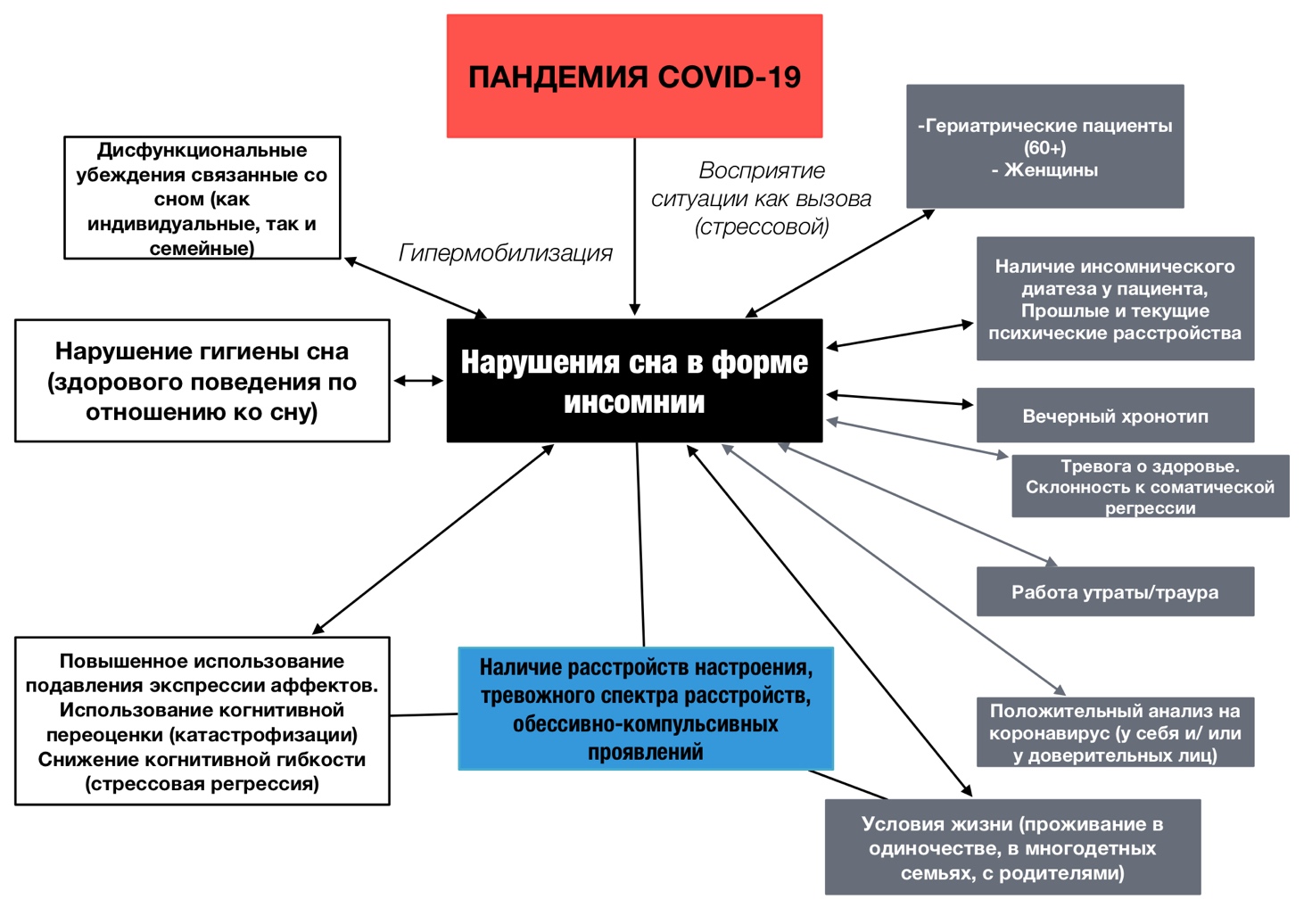
По сей день в сомнологии открытым является вопрос о связи между заболеваемостью коронавирусом (вирусная нагрузка), острым респираторным дистресс-синдромом и нарушениями сна (рис.1), поскольку отношения эти в клинической практике не всегда вписываются в логику причинно-следственных связей, а говорит о механизме последействия, когда следствие выбирает причины [3].
Рис. 1. Факторы, связанные с повышенной тяжестью бессонницы во время вспышки Covid-19. Примечание. На нами рисунке выделены соответствующие подгруппы населения (серым цветом), у которых может наблюдаться повышенная выраженность симптомов бессонницы во время пребывания дома, и соответствующие процессы, которые могут быть связаны с тяжестью расстройства бессонницы (белым цветом)
Мы знаем, что сон — это фундаментальный феномен центральной нервной системы (ЦНС), который регулируется сложными взаимодействиями между нейромедиаторами, иммунологически активными пептидами и гормонами [4]. Сон играет важную роль в регуляции клеточных процессов, а также гуморального иммунитета и недосыпание (фрагментарный сон) может снизить негативный иммунный ответ и повысить риски развития психических расстройств.
У пациентов с ПЦР-подтверждённой инфекцией COVID-19 (рис.1) как форма стрессовой регрессии увеличивается соматизация (тахикардия, тошнота и др.), уменьшается продолжительность сна во время инкубации, и увеличивается во время симптоматической фазы, что получило название ковид-ассоциированные нарушения сна (COVID-19-associated sleep disorders [5]).
При получении эффективного лечения наблюдается быстрое возвращение к исходной продолжительности сна [6]. Разные инфекции имеют разный эффект на психическое состояние и на сон человека — это нарушения сна, вызванные вирусной нагрузкой (sleep disorders with potential viral association). Например, некоторые из них усиливают, а другие уменьшают сон за счет различных воздействий на иммунную систему, гипоталамо-гипофизарно-гадпочечниковую ось [7].
Основными нарушениями сна у людей, заболевших коронавирусом, является бессонница (пресомнические нарушения сопровождающиеся эмоциональной и когнитивной мобилизацией) и «вторичный» синдром беспокойных ног. Это может быть непосредственно связано с инфекцией, гипоксией, психическим состоянием [5]. Изменения во сне во время коронавируса является компонентом реакции острой фазы, способствующей выздоровлению во время болезни, через механизмы включающие цитокины и интерлейкины. Вирус может достигать ЦНС через носовые, а также гематогенные маршруты. Последующая секреция этих иммунологических медиаторов, сопровождается возбудительными реакциями со стороны нервной и эндокринной систем [7].
«Цитокиновый шторм», являющийся иммунной реакцией при COVID-19, приводит к воспалению и повреждению ЦНС. Вирус SARS-CoV-2 преимущественно поражает префронтальную кору, базальные ганглии, гипоталамус, т.е. те области, которые участвуют в регуляции сна, обеспечении когнитивных процессов [4].
Плохое качество сна, более длительная латентность сна (трудности засыпания), беспокойный, не глубокий сон с обильными сновидениями и кошмарами, являются центральными симптомами бессонницы, которые наблюдаются во время острой респираторной инфекции, в период реабилитации связаны с иммунными процессами, которое способствуют патологическим формам нарушения сна. Возможно, что высокая распространённость нарушений сна, замеченная во время пандемии, можно отнести к бессимптомному инфицированию вирусом [5].
В реабилитационный период после перенесенного пациентом коронавируса также наблюдаются симптомы бессонницы, которые могут быть вызваны тревогой ожидания рецидива.
Однако, клинический опыт показал, что несмотря на снижение у пациентов системного воспаления, гипоксемии сон оставался нарушенным даже после выздоровления от коронавируса, это говорит о наличии пост-ковидного стрессового расстройства (post-covidstressdisorder) Отметим, что нет связи между заболеваемостью, смертностью от коронавируса и бессонницей, плохим качеством сна [6;3;8;9].
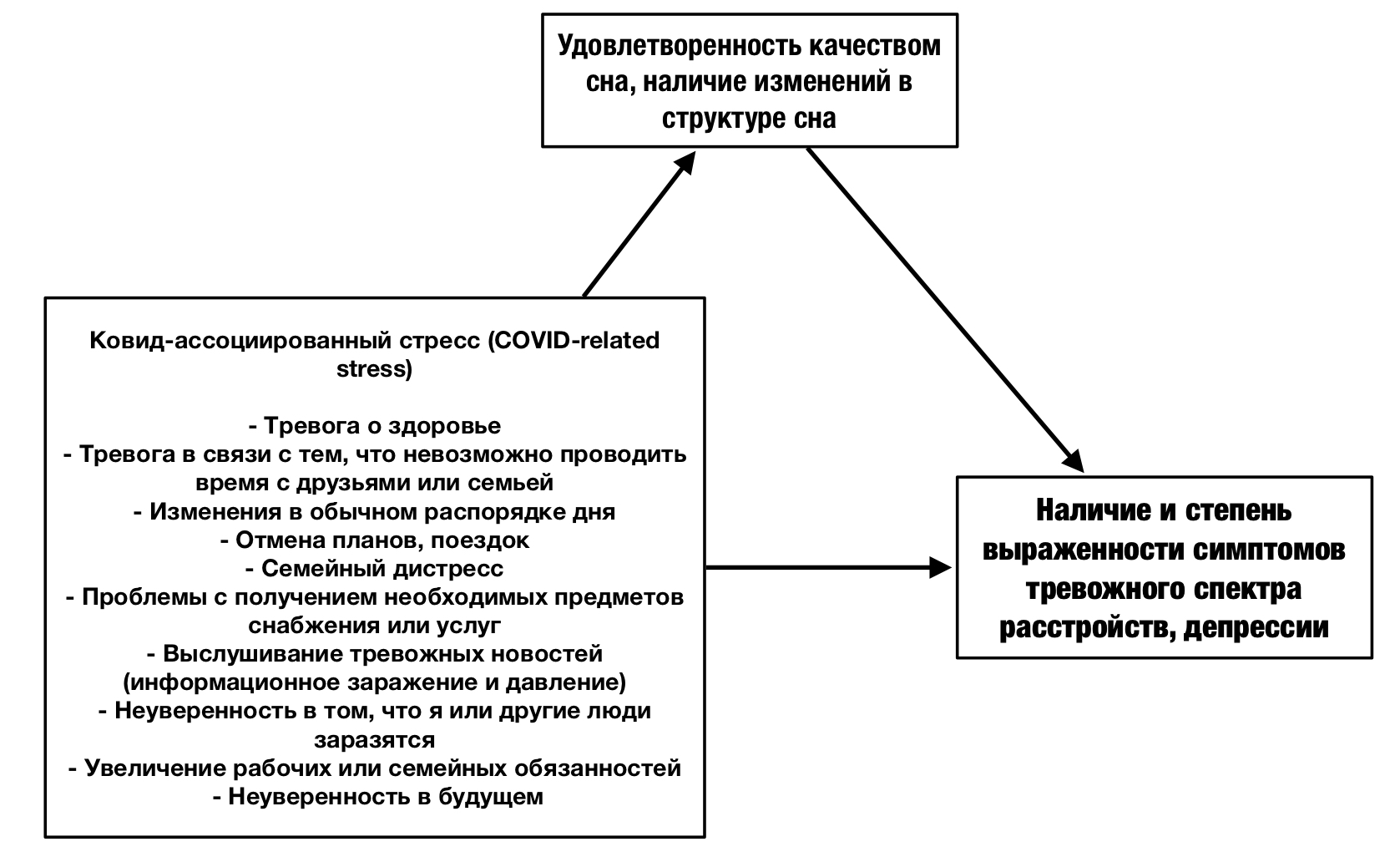
Показано, что качество сна, опосредованно ассоциациями между стрессорами, связанными с COVID-19, и психическим здоровьем, свидетельствует о центральной роли, которую сон играет в повышении устойчивости перед лицом стресса или невзгод и в регулировании иммунного ответа (рис.2).
Рис. 2. Модель опосредующего влияния качества сна на связь между стрессорами, связанными с COVID-19, и изменениями в психическом здоровье Мари Джо Соир и соавт. (Mary Jo Coiro, 2021)
Следует учитывать, что сама ситуация пандемии COVID-19 как таковая вызвала значительный стресс (рис. 2), «косвенную травматизацию», коронафобию и беспокойство по поводу здоровья, социальной изолированности, изменения в занятости, финансах, а также проблемы совмещения работы и семейных обязанностей, адаптации к новому ритму жизни. Такое крупное стрессовое жизненное событие при определенных психологических особенностях человека (например, высоком нейротизме) может привести к нарушению сна и циркадных ритмах, что помешает гибко адаптироваться к кризису и увеличит неуверенность в будущем [5]. В то время как сон подавляет активность гипоталамо-гипофизарно-надпочечниковой оси (ось реакции на стресс), которая опосредует несколько аспектов реакций на большинство стрессов, некоторые стрессоры, психологические факторы подавляют сон и увеличивают время бодрствования за счет создания когнитивного (поток мыслей «а вдруг…», «если…то») и поведенческого (перестраховочное поведение, суетливость, поисковое поведения для улучшения сна) гипервозбуждения [8].
Специфика ковид-ассоциированных нарушений сна
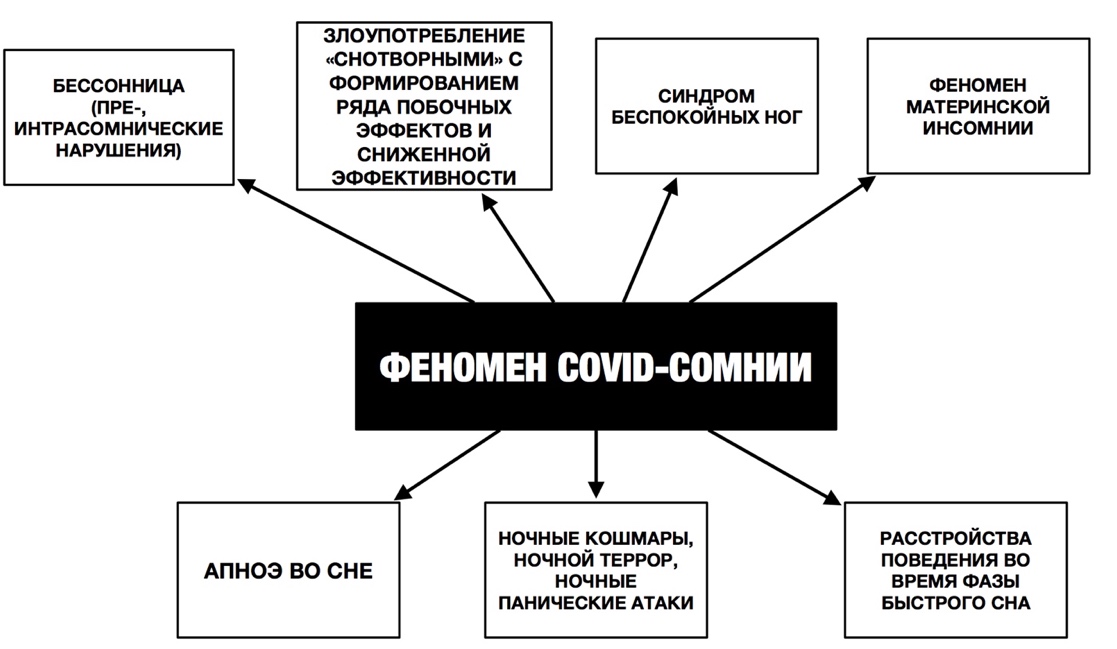
Реактивность сна предполагает, что люди по-разному реагируют на стрессовые, неопределенные ситуации вызова, а также на протекание заболевания. Например, по сей день идет спор почему люди пожилого возраста (65+) более восприимчивы заразиться инфекцией SARS-CoV-2 (рис.1). Ряд авторов считают, что ухудшение сна среди людей пожилого возраста, связано с изменениями в циркадной сети, сокращением амплитуды ритма мелатонина, который обладает воспалительным, антиоксидантным и иммунорегуляторными свойствами, что может повышать восприимчивость к инфекциям [10]. Во время пандемии коронавируса наблюдался высокий уровень распространенности тревожного спектра расстройств, раздражительности, соматоформных расстройств, депрессий и нарушений сна (бессонницы). Нарушения сна во время пандемии COVID-19 принято называть феноменом СOVID-cомния (COVID-somnia [8]) как эвфемизм для облегчения понимания, который включает в себя целый спектр изменений во сне (рис.3).
Рис.3. Специфика феномена COVID-СОМНИИ
Проявления феномена COVID—cомнии (по Мелёхин, 2021):
Наблюдается всплеск жалоб людей на яркие, странные сновидения, многие из которых связаны с коронавирусом и социальными проблемами из-за ограничений. Обильные «ненормальные сны», деструктивные кошмары (первичные, повторяющиеся). Тематика: «спасание от кого-то» (например, пожирающего муравья), «рушится дома», «застревание в лифте», «взрывы», «преследует кто-то и убивает». Чаще всего угрозы в сновидениях принимали форму метафорических образов. Отметим, что чрезмерно представлены изображения насекомых, пауков и других мелких существ. В связи с этим в сомнологии появились понятия «coronavirusdreams», «lockdowndreams» и «COVIDnightmares» [12]. Подобные онейрические проявления (oneiric floodgates [12]) вызваны следующими факторами:
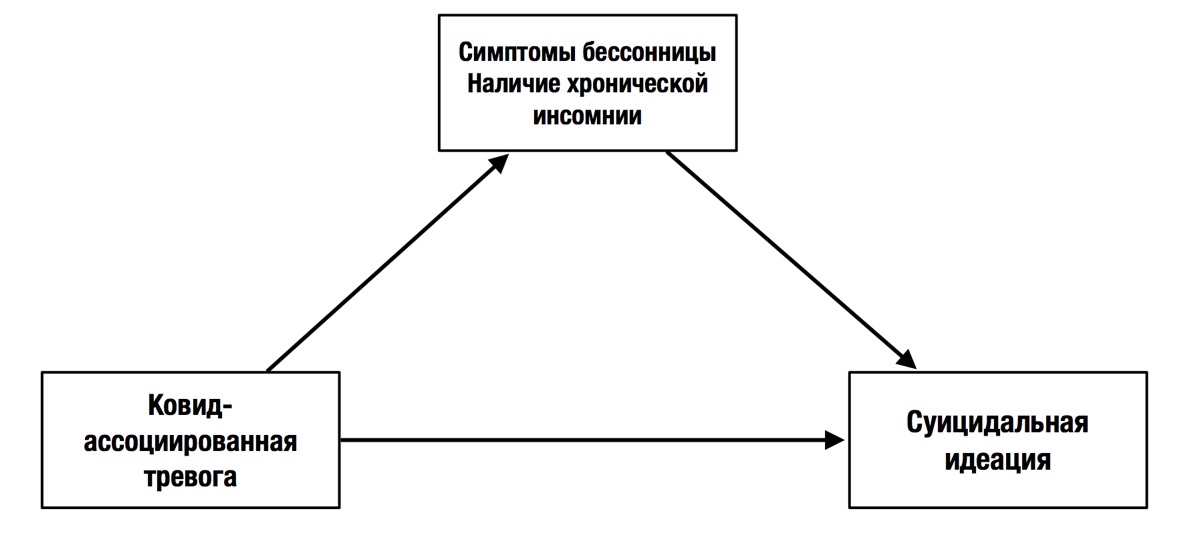
Были выделены целые кластеры симптомов, которые названы как связанные с пандемией стрессовые расстройства (pandemic-related stress disorder): тревожный спектр расстройств, депрессии, нарушения сна, расстройства пищевого поведения (эмоциональный голод), злоупотребление алкоголем [2]. Распространённость данного расстройства 25-40% в период COVID-19. У женщин наблюдался более высокий уровень тревожности, связанной с пандемией, что также согласуется с более высокой распространенностью тревожных расстройств (и соответствующих факторов уязвимости) у женщин. Люди среднего возраста (30-59 лет) сообщали о более сильной тревоге, связанной с пандемией COVID-19, возможно, потому что эта возрастная группа сталкивается с большими семейными и рабочими проблемами (например, финансовый стресс) [13]. Другой проблемой является тревога возращения пандемии и вирусной угрозы, которая существенно влияет на бессонницу. Показано, что тревога, связанная с коронавирусом значительно связана с повышенными суицидальными идеями, и симптомами бессонницы [14]. Тяжесть бессонницы независимо связана с повышенной суицидальностью у людей в период пандемии COVID-19. Наличие суицидальных мыслей с разработкой идей страдания («сколько можно это терпеть…») сильно предсказывает серьезность бессонницы, чем опасения, связанные с коронавирусом. На рисунке 4 показана модель, которая предполагает, что наличие ковид-ассоциированной тревоги, суицидального мышления влияет на сон.
Рис. 4. Модель связи коронавирус-ассоциированной тревоги, бессонницы и суицидальными идеациями Д. Виллиама и соавт. [15]
Связанные с пандемией коронавируса тревога связан с повышенными суицидальными идеями, и эта ассоциация объясняется участием нарушений сна. Наличие изоляции, восприятие ситуации как стрессовой, специфические фобии, экономическая неопределенность могут привести к проблемам со сном и психическим здоровьем, что потенциально усиливает риски появления суицидальных идеаций [15].
Специфика нарушений сна в России в период «первой» волны COVID-19
Нами было проведено исследование, в котором приняли участие 920 участников социальной сети instagram, 75,3% женщин и 24,8% мужчин, в возрастном диапазоне 18-37 лет просили заполнить диагностические шкалы (через онлайн) после 10 дней национальной изоляции в Москве и Санкт-Петербурге. Применялись следующие методики: краткий опросник оценки состояния здоровья (Patient Health Questionnaire-2, PHQ-2), шкала интолерантности к неопределенности Баднера (Budner’s Scale of Tolerance — Intolerance of Ambiguity), оценки одиночества (Revised UCLA Loneliness Scale, R-UCLA-LS), оценки симптомов инсомнии (Insomnia Severity Index, ISI) и шкала оценки коронавирусной тревоги (CoronavirusAnxietyScale, CAS; Lee, 2020, табл. 1), которая позволяет оценить вегетативные кризы, нарушения сна, потерю аппетита, абдоминальные расстройства (желудочно-кишечную специфическую тревогу). Дополнительно в форме анкеты участникам исследования задавались вопросы, касающиеся негативного отношения к коронавирусу, а также вопросы выясняющие, заразили ли они или кто-то из близких.
Было показано, что у 55% участников наблюдались выраженные нарушения сна в форме пресомнических нарушений. Симптомы бессонницы были значительно выше у женщин (14,8, SD=4,28), чем у мужчин (10,18, SD=3,11), t(2319)=-729, p2=0,383.
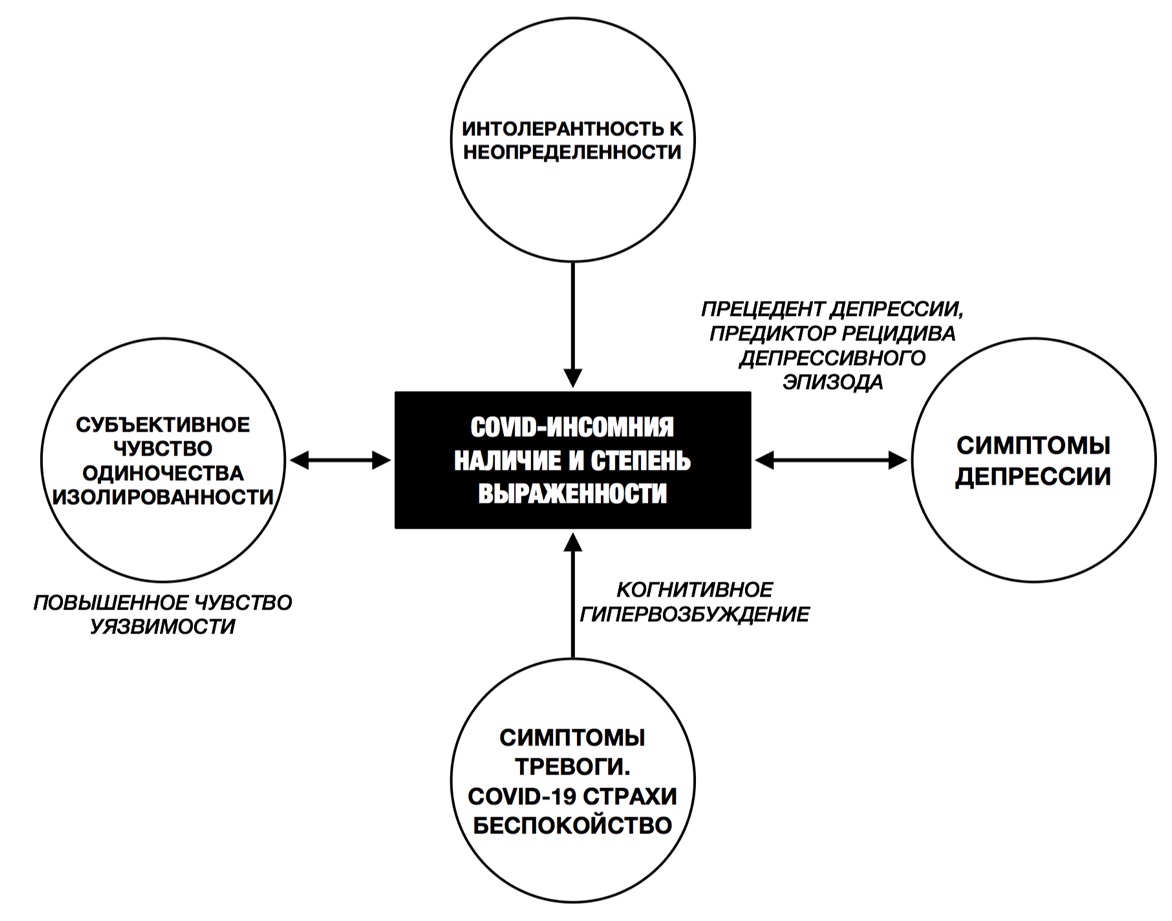
Прогнозируемая бессонница (3,12, рис. 5) во время пандемии COVID-19 складывается из + 0,728 (толерантность к неопределенности). +0,619 (ковид-ассоциированная тревога) + 0,471 (чувства одиночества) + 1,338 (симптомы изменений в психическом здоровье).
Рис. 5. Факторы, прогнозирующие выраженность COVID-инсомнии
Показано, что женщины более склонны к изменению во сне во время пандемии, и этот вывод совмести с доказательствами того, что они более склонны к расстройствам, связанным со стрессом, таким как ПТСР и тревожный спектр расстройств [15; 16]. Тревожные руминации («а вдруг»), вызывающие когнитивное возбуждение, неприятные физические реакции также влияют на пресомнические нарушения. Это соответствует данным М. Лариолы и соавт. [17] и также может объяснить высокие баллы по шкале оценки инсомнии у тех, кто отвечал «я не знаю», на вопрос они или кто-то из близких заразились вирусом, поскольку этот ответ предполагает неопределенность. Показано, что беспокойство по поводу заражения коронавирусом также связанно с бессонницей. Наличие тревоги ожидания вызывает когнитивное возбуждение и поэтому влияет на способность спать. Субъективное чувство одиночества также связано с симптомами бессонницы. Есть данные двунаправленной связи между одиночеством и бессонницей [17]. Одиночество может вызывать усиление чувства уязвимости, отсюда когнитивное и поведенческое гипервозбуждение, тревожный, поверхностный сон. Наоборот, сниженная удовлетворенность качеством сна, усиливает разочарование, связанное с чувством изоляции и может мешать контакту с другими людьми, например из-на нарушенного графика сна-бодрствования [18].
Наше исследование показало связь между симптомами депрессии и сном. Это хорошо описанный в ряде исследований феномен, поскольку бессонница считается важным прецедентом депрессии, а также предиктором рецидива депрессивного эпизода. Моноамины, воспалительные маркеры, генетические факторы, нарушение регуляции циркадных ритмов может быть вовлечено в патофизиологию сна [1].
В ряде исследований показано, что уровень образования также был связан с нарушениями сна, но был неясен конкретный образовательный статус. Было обнаружено, что как высшее образование, так и образование на уровне средней школы влияют на качество сна. Это может быть связано с тем, что образованные люди или студенты могут иметь академические и профессиональные факторы стресса, которые могли повлиять на их психическое здоровье и условия сна [12; 13]. Кроме того, было обнаружено, что социальная поддержка играет решающую роль в состоянии сна и связанных с ним расстройствах. Отсутствие социальной поддержки, поддержки со стороны семьи, одиночество и изоляция были связаны с более высоким риском нарушений сна.
Медицинские работники, особенно те, которые обслуживают передовую, подвергаются высокому риску бессонницы и кошмаров во время пандемии COVID-19. Повышенная нагрузка, посменная работа, страх заразиться вирусом были значительными факторами риска среди медработников. Это могло привести к более высокому психосоциальному стрессу и эмоциональному выгоранию, что может быть связано с нарушениями сна [19].
Нарушения сна при COVID-19 могут быть вызваны [9,20]:
В нынешних условиях мы рекомендуем специалистам в области психического здоровья регулярно проверять наличие изменений в психическом здоровье у пациентов заболевших, перенёсших коронавирус, а также тех, кто обращается со страхом заразиться, кто вакцинировался или находится в процессе реабилитации.
Алгоритм скрининг-оценки психологического состояния пациента в период пандемии COVID-19
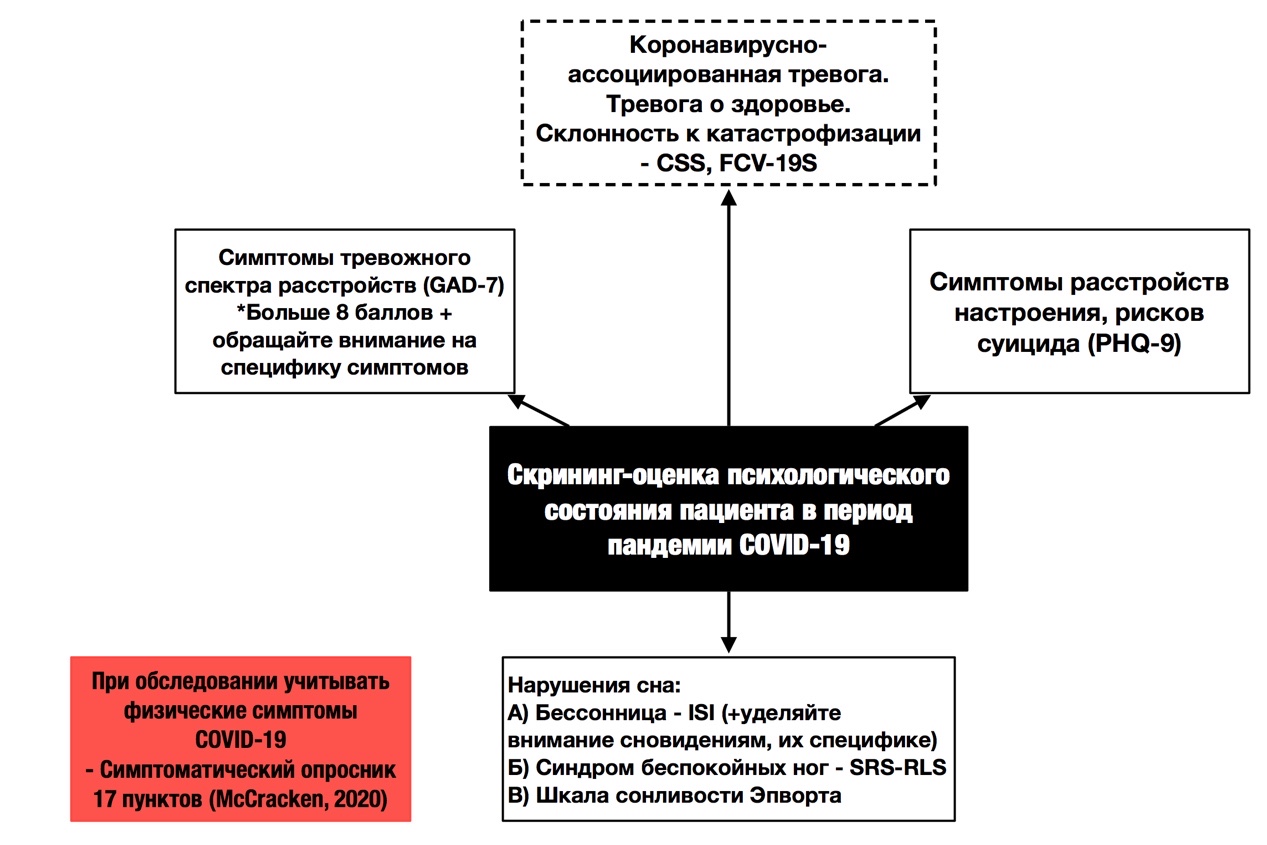
На рисунке 6 нами представлен алгоритм скрининг-оценки психического состояния пациента в период пандемии COVID-19.
Рис. 6. Алгоритм скрининг-оценки психологического состояния пациента в период пандемии COVID-19
При обследовании важно учитывать наличие у пациента ранее перенесенных изменений в психическом здоровье (тревожный спектр расстройств, депрессии), т.к. фон факторов уязвимости, в том числе плохое общее состояние здоровья вносит существенный вклад в риски развития нарушений сна, тревоги и депрессии. Ранее существовавшая тревога за здоровье у пациента может быть предрасполагающим фактором риска повышенной тревожности во время пандемий и инсомнии [21] в связи с этим при обследовании психического состояния пациента рекомендуется применятьShortHealthAnxietyInventory(SHAI). Также при следует уделять внимание киберипохондрическим проявлениям пациента, и обследовать их с помощью CyberchondriaSeverityScale (CSS-15). Когда тревога за здоровье и высокая киберипохондрия сочетаются, вирусная тревога является выраженной, что существенно влияет на качество жизни пациента. Показано, что чем сильнее киберипохондрия, тем выше тревога за здоровье, и симптомы бессонницы. В таблице 1 представлена специфика проведения психологического обследования феномена COVID-сомнии.
Общая тактика психологического обследования пациента инфицированного или перенесшего COVID-19 при наличии изменений в психическом состоянии и сна
Применение когнитивно-поведенческой терапии в период пандемии COVID-19
Протоколы когнитивно-поведенческой терапии инсомнии (КПТ-И) как очные, так и дистанционные являются эффективным методом лечения бессонницы, способным вызывать клинически значимый эффект без побочных проявлений, в отличии от психофармакотерапии [22]. Применение данных психотерапевтических протоколов оказывает влияние на эффективность, качество сна, латентность начала сна, а также снижает тяжесть инсомнии, пробуждения после наступления сна и количество пробуждений [23]. Более того, полная экономическая оценка КПТ-И у взрослого населения показала, что она была более безопасной по сравнению с фармакотерапией или отсутствием лечения.
В основе психотерапевтической тактики лечения COVID-инсомнии когнитивно-поведенческая модель тревоги за здоровье и ипохондрии [4], которая предполагает, что телесные ощущения или доброкачественные симптомы (учащенное сердцебиение, ощущение нехватки воздуха, прилив жара к лицу и др.) интерпретируются человеком как ухудшение и признаки серьезного заболевания (например, коронавируса), которое может привести к тревоге за здоровье и впоследствии к увеличению дискомфортных телесных ощущений, снижению недоверия к собственному телу, его нормальным проявлениям. Телесные ощущения, их восприятие и интерпретация могут существенно зависеть от инициирующих событий (например, сообщений СМИ, физиологического возбуждения, т. е. пребывания в состоянии гипербдительности с постоянным сканированием телесных сенсаций). Порочный круг телесных ощущений, когнитивных процессов оценки ситуации и тревоги может с большей вероятностью возникать в случае определенных предрасполагающих факторов (например, личностной, социальной тревожности) и может поддерживаться перестраховочным или проблемно-ориентированным поведением (например, поведением, направленным на обеспечение безопасности, таким как интернет-исследования в социальных сетях или онлайн консультации у врачей, сдача анализов). Что касается процессов интерпретации ситуации, телесных проявлений и атрибуции, то во время вспышки коронавируса более вероятно, что телесные ощущения или симптомы интерпретируются в соответствии с этим контекстом (например, «я дышу как-то не так, возможно, я заражен коронавирусом», «у меня диарея, это первый признак что у меня коронавирус»). В связи с этим основной тактикой когнитивно-поведенческой терапии является разрыв данного поручного круга. Однако следует учитывать, что вирусную тревогу поддерживают следующие дезадаптивные стили обработки информации как со сторону внешних, так и внутренних ощущений: черно-белое мышление, негативный фильтр и катастрофизация. Чрезмерный негативный информационный поиск во время пандемии COVID-19 был связан с повышением тревожности [28]. Наличие искаженного понимания пандемии, коронавируса, его симптомов и тактики лечения усиливал как киберипохондрическое поведение, так и риски развития генерализованного тревожного расстройства.
Показано, что оптимальная информированность пациента о коронавирусе и пандемии, с минимизацией мифов оказывает буферное и благотворное влияние на эмоциональное состояние, и минимизирует склонность к чрезмерного обременительному болезнь-ориентированному поведению [29;30]. Вирусная тревога может быть низкой, когда пациент хорошо информирован об обстановке, у него сформирована внутренняя картина здоровья и болезни, он использует адаптивные стратегии регуляции эмоции (принятие, положительная перефокусировка, положительная переоценка, переориентация на гибкое планирование), выявить которые можно с помощью ShortCognitiveEmotionRegulationQuestionnaire (см. табл.1) [31].
В повседневной клинической практике в России мы применяем следующие протоколы КПТ [22;23;30-32]:
Коронавирус и ИВЛ: как лечат самых тяжелых пациентов
— На какие сутки обычно развивается коронавирусная пневмония, требующая серьезной медицинской помощи? Часто слышу, что поражение легких начинается еще до первых симптомов заболевания.
Степень тяжести и распространенность воспалительного процесса в легких напрямую зависят от так называемой вирусной нагрузки, то есть количества вирусных частиц, которые попали в организм человека. Свою роль играют и состояние иммунной системы, генетические особенности, наличие сопутствующих заболеваний. Соответственно, чем больше вирусных частиц, слабее иммунитет, тем быстрее развивается и тяжелее протекает процесс. Хронические заболевания или какие-то генетические особенности, врожденные патологии тоже могут привести к более тяжелому течению COVID-19.
Действительно, поражение легких начинается еще до появления первых симптомов заболевания, но это вполне закономерно. Не будет клинических симптомов, если нет поражения. Я бы сформулировала эту мысль по-другому: главной особенностью COVID-19 является то, что имеющаяся у пациента клиническая картина часто не соответствует степени поражения легких. Этот феномен проявляется, например, неожиданными находками двусторонних пневмоний при случайно выполненных рентгенографии или компьютерной томографии легких. То есть человек чувствует себя хорошо, серьезных жалоб нет, а обратился в учреждение здравоохранения с каким-то другим заболеванием, ему выполнили КТ или рентген и нашли пневмонию. При этом характерных признаков воспаления (кашля, температуры, одышки) не было. Эта особенность коронавирусной инфекции и ставит ее в уникальное положение, когда приходится предпринимать комплекс шагов для своевременного выявления.
— В ситуации, если это случайно выявленная пневмония, она протекает легко или может перейти в тяжелую форму?
К слову, на многих смартфонах, фитнес-трекерах, умных часах есть функция пульсоксиметра. Например, в некоторых моделях смартфонов на задней панели рядом с камерой находится датчик сердечного ритма. К нему надо приложить палец и с помощью установленного приложения измерить уровень сатурации и частоту сердечных сокращений.
— В каких случаях принимается решение о подключении пациента с COVID-19 к аппарату искусственной вентиляции легких? Речь идет о пограничных состояниях?
— В принципе некорректно сравнивать летальность среди тех пациентов, которые находились на аппарате искусственной вентиляции легких, и тех, которые обошлись без ИВЛ. Это две совершенно разные группы. В аппаратном дыхании нуждаются люди, которые по каким-то причинам не могут дышать самостоятельно, у них критически нарушен газообмен в легких: кислород не может перейти из легочной альвеолы в кровь, а углекислый газ, наоборот, из крови в альвеолу. Это угрожающая жизни ситуация, поэтому перевод на ИВЛ действительно в какой-то мере последний шанс на спасение.
Что касается SARS-COV-2, который вызывает COVID-19, на сегодня лекарственных средств с хорошей доказательной базой против этого вируса нет. Мы уповаем на ответ собственной иммунной системы человека. Аппаратная поддержка (по сути, искусственное жизнеобеспечение) дает время организму справиться с вирусной нагрузкой.
— Есть ли методы, позволяющие отсрочить перевод пациентов с коронавирусом на искусственную вентиляцию легких?
На ИВЛ переводятся только те пациенты, у которых кислородотерапия с помощью носовых катетеров или лицевой маски и поворот на живот были неэффективны. Если эти меры не позволяют добиться улучшения оксигенации, мы принимаем решение о переводе на аппаратное дыхание, что позволяет моделировать функцию дыхания и увеличить процент кислорода в подаваемой смеси.
— Пожалуй, только высококлассный специалист четко знает, когда человека нужно переводить на ИВЛ. Ведь промедление, как и спешка, может сыграть не в пользу человека.
— Действительно, это должны быть высококвалифицированные анестезиологи-реаниматологи со стажем. На самом деле есть ряд еще более тонких и информативных показателей, кроме сатурации. Например, в реанимационных отделениях мы берем артериальную кровь для проведения лабораторных исследований, анализируются ее кислотно-основное состояние и газовый состав. Если парциальное напряжение кислорода меньше определенного уровня, это является абсолютным основанием для перевода на искусственную вентиляцию легких.
— А проводится ли обучение врачей в регионах? Ежедневно появляются новые знания по ведению коронавирусных пациентов, этот опыт важно донести до коллег.
— За каждым регионом закреплены консультанты, которые оказывают методологическую и практическую помощь, при необходимости могут выехать в конкретную больницу. Например, я закреплена за Гомельской областью. Кроме того, мы записываем видеолекции для докторов. Работы много, но она слаженная, врачи знают, что им делать.
Что касается перевода на ИВЛ, после 2009 года, когда была вспышка пневмоний, вызванных свиным гриппом, наша служба получила уникальный опыт. За эти годы мы очень далеко шагнули. В Беларуси накоплены знания и методики выхаживания пациентов с тяжелыми респираторными дистресс-синдромами, поэтому к этой пандемии мы были хорошо подготовлены. Аппаратов искусственной вентиляции легких у нас достаточно, есть квалифицированные кадры.
По данным наших зарубежных коллег, и мы это видим тоже, частота тромбозов у пациентов с COVID-19, находившихся в отделениях реанимации и интенсивной терапии, составляет порядка 30%. То есть у каждого третьего пациента с тяжелым течением COVID-19 имеют место какие-либо тромботические осложнения. Это могут быть тромбозы глубоких вен, тромбоэмболия легочной артерии, острый коронарный синдром, инфаркты или ишемические инсульты. Еще одной особенностью коронавирусной инфекции является то, что при COVID-19 отмечается полиорганность повреждения. То есть страдают не только легкие, но и сердце, и почки, и нервная система. А в этом случае ИВЛ не поможет, нужно улучшать реологические свойства крови.
— Многих ли пациентов удается отключить от ИВЛ и перевести в палату?
— Вопреки распространенному среди обывателей мнению, ИВЛ не приговор, отключить от аппарата удается достаточно много пациентов. Однако нужно понимать, что процесс отлучения может занимать до двух третей всего времени нахождения на искусственной вентиляции легких. Снять пациента с ИВЛ непросто, это искусство.
У человека, которого в критическом состоянии перевели на аппаратное дыхание, в течение нескольких дней развивается атрофия мышц. Особенно это касается пожилых людей, которым и так свойственна возрастная естественная потеря массы и силы мышц. Если пациент неделю находился на ИВЛ, заставить его мышцы снова работать становится очень сложно. Процесс отлучения пожилых от искусственной вентиляции легких занимает дни, недели. Обязательно приходит реабилитолог, делаем гимнастику и т.д.
— Как проходит отлучение пациента от ИВЛ? Есть ли какие-либо техники тренировки дыхания?
Процесс отлучения от аппарата постепенный. Как я отмечала, он может занимать от нескольких дней до нескольких недель в зависимости от возраста пациента, тяжести заболевания. Сначала мы тренируем дыхание с помощью аппарата, постепенно изменяя параметры. Условно говоря, здоровый человек делает 16 вдохов в минуту. Мы выставляем специальный режим вентиляции, чтобы аппарат дышал за пациента 12 раз, а остальные четыре вдоха он делал сам. Затем начинаем снижать аппаратную поддержку и в итоге выставляем режим спонтанного дыхания. И только тогда, когда у человека появляются силы, ставится вопрос о том, чтобы полностью снять его с ИВЛ.
— Нуждаются ли пациенты с COVID-19 после этого в длительной реабилитации?
— Все пациенты, которые проходят через критические состояния в реанимации, в том числе после пневмоний, нуждаются в длительной реабилитации. И легкие нужно восстановить, и оправиться от стресса. У нас ежегодно есть пациенты с тяжелыми пневмониями, дистресс-синдромами, система их реабилитации хорошо налажена.
— Может ли экстракорпоральная мембранная оксигенация (ЭКМО) стать альтернативой ИВЛ при лечении коронавирусных пациентов?
— ЭКМО широко применяется, в частности, в кардиохирургии. Что касается тяжелых форм ОРДС, экстракорпоральная мембранная оксигенация показана пациентам с тяжелыми его формами, когда кислород не проходит из альвеол в кровь, то есть при неэффективности поддержания газообмена с помощью ИВЛ. Однако эта процедура непростая, очень дорогая и требует специально подготовленного персонала. Ни в одной стране мира ЭКМО не является панацеей и не может служить полноценной альтернативой ИВЛ, потому что тяжесть состояния связана не только с респираторными нарушениями, но и тромбозами, тромбоэмболиями и диссеминированным внутрисосудистым свертыванием крови.
Метод может точечно использоваться в отдельных случаях при ряде условий. При COVID-19 ЭКМО на сегодня используется нечасто. С момента начала эпидемии пациентам с подтвержденным диагнозом во всем мире проведено более 800 таких процедур, в том числе свыше 200 в Европе. С учетом количества заболевших это очень маленький процент.
— По прогнозам экспертов, коронавирусом переболеет большая часть земного шара. К счастью, 80-85% перенесут заболевание бессимптомно или в легкой степени. Какие рекомендации можно дать населению, чтобы не допустить тяжелого течения болезни и, соответственно, не попасть на ИВЛ?
Избежать встречи с вирусом будет трудно. Сейчас многие эксперты действительно прогнозируют, что около 70% населения земного шара переболеют. Этот вирус имеет тенденцию встроиться в обычную сезонную заболеваемость, поэтому не встретим его сегодня или завтра, встретим через год. В любом случае нужно постараться снизить вирусную нагрузку с помощью тех рекомендаций, которые дает наша система здравоохранения. Это очень простые правила, которые можно соблюдать и при этом работать и жить активной жизнью.
Например, группе риска в общественных местах желательно носить маски. Здоровым людям, кто не входит в группу риска, это не обязательно. Вместе с тем призываю к ответственности: если вы чувствуете себя плохо, вам не здоровится, проявите уважение к обществу и тоже наденьте маску, чтобы не заразить тех, кто находится рядом с вами.
Если вы не равнодушны и заботитесь об экологии, пользуйтесь в быту многоразовыми масками. Сейчас их в магазинах полно, на любой вкус и цвет, и стоят недорого. Неприятно видеть кучи выброшенных масок, валяющихся на земле возле лечебных учреждений, магазинов, во дворах. Да и в океане уже плавают тонны масок.