Кровь при менопаузе что это такое
Что такое постменопауза? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
Постменопауза — это один из периодов угасания репродуктивной функции, который начинается после менопаузы и длится до 65-70 лет или до конца жизни. Этот этап требует от женщины особого внимания к состоянию своего здоровья, так как в это время её организм подвержен развитию различных заболеваний.
Пременопауза — это период, когда месячные становятся нерегулярными. Он может длиться несколько лет до наступления последней менструации.
Пременопауза может наступить в любом возрасте за 1-3 года до менопаузы. Возраст начала данного периода зависит от генетических и индивидуальных особенностей женского организма. На этапе пременопаузы у женщины начинают проявляться вазомоторные и эмоционально-психические расстройства: появляются приливы, отмечается неустойчивость настроения, изменяется гормональный профиль, который определяется по анализам крови. Как правило, в это время начинает повышаться уровень ФСГ — гормона гипофиза, стимулирующего работу яичников. Уровень эстрогенов может оставаться в норме за счёт усиленной выработки ФСГ.
Так как яичники начинают неравномерно вырабатывать женские половые гормоны, цикл становится нерегулярным, а со временем полностью прекращается. Это говорит о том, что процесс созревания и выхода яйцеклетки уже не происходит.
Хаотичный выброс гормонов в период пременопаузы может приводить к различным женским заболеваниям:
Менопауза — это период, при котором менструации отсутствуют на протяжении одного года. Как правило, менопауза развивается в возрасте 50-55 лет. Наличие менструальноподобных кровянистых выделений в более позднем возрасте может свидетельствовать о гинекологической патологии, порой очень серьёзной, такой как рак гениталий. Это повод немедленно обратиться к врачу.
Симптомы постменопаузы
Все симптомы постменопаузы, сопровождаемой климаксом, можно разделить на три большие группы:
Вазомоторные симптомы особенно выражены в первые несколько лет постменопаузы. К ним относятся:
Гипертония может носить «кризовый» характер с ярко выраженной психоэмоциональной окраской. Она сопровождается ознобами, сердцебиением, перебоями (аритмией), затруднением дыхания.
Другим атипичным признаком постменопаузы является климактерическая миокардиодистрофия, которая сопровождается появлением боли в груди. Взаимосвязь между выраженностью такой боли и данными ЭКГ практически отсутствует: даже при выраженном болевом синдроме ЭКГ картина изменения либо незначительные, либо вовсе не выявляются.
Пациентки с таким нарушением обычно обращаются к терапевту с подозрением на ишемическую болезнь сердца. Но в отличие от ИБС, боли в сердце при климаксе постоянные и поддаются лечению гормональными препаратами.
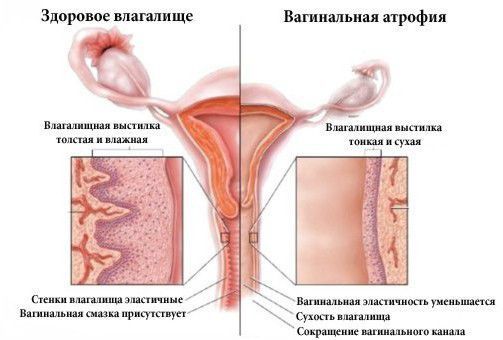
Урогенитальные расстройства встречаются более чем у 50 % женщин старше 55 лет. К таким расстройствам относятся:
Женщины чаще всего стесняются говорить об этих симптомах. Однако умалчивать о них во время приёма не стоит, так как они могут повлиять на постановку диагноза и тактику лечения.
К кожным признакам наступления постменопаузы относится резкое старение кожи — она становится сухой и морщинистой. Также сохнут слизистые оболочки, наблюдается ломкость ногтей, сухость и выпадение волос. Все эти изменения связаны с нехваткой эстрогенов, которая снижает образование коллагена в соединительной ткани.
У некоторых женщин усиливается рост волос на лице и снижается тембр голоса. Такие изменения вызываются усиленной выработкой андрогенов в яичниках при условии дефицита эстрогенов.
К поздним обменным нарушениям относятся:
Патогенез постменопаузы
Со временем функцию выработки эстрогенов для поддержания обменных процессов в организме берут на себя надпочечники. Также в метаболизм эстрогенов включается жировая ткань. Поэтому у женщин в постменопаузе преобладают такие фракции эстрогенов, как эстрон и эстриол. Однако компенсаторные возможности организма у всех женщин разные. Этим и объясняется разнообразие и выраженность клинических проявлений в постменопаузе.
Классификация и стадии развития постменопаузы
В зависимости от преобладания тех или иных возрастных проявлений постменопаузу принято делить на два периода:
Эмоционально-психические проявления обычно появляются ещё до наступления постменопаузы и беспокоят женщину в течение года после её окончания. Вазомоторные симптомы в виде приливов и других соматических проявлений присоединяются в самом начале постменопаузы и могут сохраняться в течение 3-5 лет.
Спустя 2-5 лет от начала постменопаузы проявляются урогенитальные симптомы в виде сухости влагалища, неприятных ощущений при половом акте, частом мочеиспускании и недержании мочи. Также в этот период начинаются изменения со стороны кожи, волос и ногтей.
В позднюю менопаузу на первый план выходят обменные нарушения в виде остеопороза, атеросклеротических поражений сосудов, нарушения мозгового кровообращения, болезни Альцгеймера и пр. Эти нарушения являются самостоятельными заболеваниями, требующими специфического лечения. Остеопороз, как правило, развивается постепенно и никак себя не проявляет. Его симптомы становятся заметными только спустя 10-15 лет после завершения менопаузы.
Тяжесть течения климактерического синдрома, который сопровождает постменопаузу, зависит от количества приливов в день. Согласно классификации учёного-гинеколога Е. М. Вихляевой, выделяют три степени тяжести климакса:
Осложнения постменопаузы
У женщин с тяжёлыми приливами повышается риск развития гипертензии и сердечно-сосудистых заболеваний. Так как сосудистый тонус становится неустойчивым, снижается стрессоустойчивость, в крови повышается уровень холестерина, что в итоге может привести к развитию ишемической болезни сердца, нарушению мозгового кровообращения и деменции.
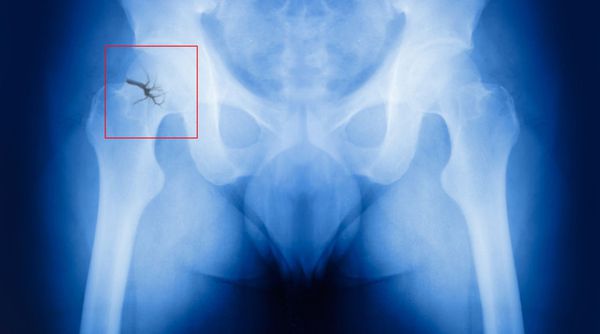
Одним из осложнений поздней постменопаузы является остеопороз. Он развивается из-за недостатка эстрогенов, который нарушает кальциевый обмен в организме. Кости становятся хрупкими, переломы возникают легко, буквально «на ровном месте».
Самый опас ный перелом в постменопаузе — перелом шейки бедра. Он никогда не срастается самостоятельно, т. е. без реконструктивных операций, и часто приводит к инвалидизации больных.
Замечено, что развитию остеопороза особенно подвержены худощавые пациентки. Это связано с дефицитом жировой ткани, которая принимает участие в синтезе эстрогенов. Поэтому у женщин с умеренно развитой подкожно-жировой клетчаткой уровень эстрогенов выше.
Диагностика постменопаузы
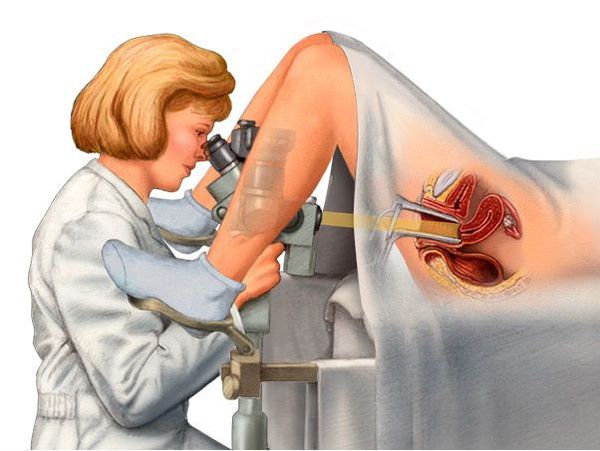
Обязательным является обследование на раковые клетки — цитология и кольпоскопия. Данные исследования проводятся раз в год в связи с высокой частотой развития рака шейки матки и вульвы в период постменопаузы.
Цитология — это исследование мазка, взятого с поверхности шейки матки и цервикального канала на раковые клетки. Предпочтение следует отдавать жидкостной цитологии, при которой биоматериал помещается не на стекло, как при традиционной цитологии, а в специальный контейнер с консервирующей жидкостью. Её информативность приравнивается к биопсии шейки матки.
Кольпоскопия — это исследование шейки матки под микроскопом с обработкой шейки матки кислотным реактивом и красителями. Оно позволяет выявить морфологически изменённые клетки и участки на слизистой шейки матки и вульвы.
Лечение постменопаузы
Лечение расстройств в постменопаузе должно начинаться с общих рекомендаций по изменению образа жизни : правильное питание, физическая активность, полноценный сон и отдых, устранение негативных факторов окружающей среды.
В последние десятил етия для лечения климактерических расстройств активно используются гормональные препараты. Они обладают рядом положительных эффектов:
Гормональное лечение проводи тся не менее одного года (в среднем длится 3-5 лет). Если приливы не возвращаются, то приём гормональных препаратов следует прекратить.
Среди средств для гормонального лечения постменопаузальных расстройств выделяют двуфазные препараты: цикло-прогинова, дивина, климен, климонорм и фемостон. Они рекомендуются женщинам, начиная с пременопаузы, т. е. когда менструации ещё не закончились, но возникают нерегулярно. При наступлении постменопаузы показаны препараты для непрерывного режима: фемостон конти, фемостон мини, анжелик, индивина, климодиен и клиогест.
В последнее время для лечения климактерических расстройств в постменопаузе и профилактики остеопороза применяется препарат ливиал (тиболон, ледибон). Он оказывает эстрогеноподобное действие на те органы и ткани, которые испытывают дефицит эстрогенов. Особенно данный препарат подходит для пациенток с депрессией. Его можно принимать длительно.
Альтернатива гормонотерапии
В комплексном лечении постменопаузальных нарушений также используется психотерапия. Она помогает справиться пациентке с психологическими трудностями, возникающими во время постменопаузы, и предупредить развитие некоторых психосоматических осложнений.
Прогноз. Профилактика
Профилактика негативных последствий постменопаузы в первую очередь должна включать в себя изменение общего образа жизни:
Правильное питание предполагает низкоуглеводную диету, богатую растительной клетчаткой, фрукты, хлеб из муки грубого помола, злаковые и молочные продукты, богатые кальцием. Необходимо ограничить употребление животных жиров и соли. Желательно два раза в неделю устраивать «рыбные» дни.
Ведение пациенток с маточными кровотечениями на фоне менопаузальной гормональной терапии

Тенденции по увеличению продолжительности жизни, которые наблюдаются в последние десятилетия, напрямую затрагивают деятельность акушера-гинеколога ввиду того, что женщинам необходимо не только прожить долгую жизнь, но и снизить количество заболеваний, раз
Abstract. The trends in life expectancy that have been observed in recent decades directly affect the activities of an obstetrician-gynecologist due to the fact that women need not only to live a long life, but also to reduce the number of diseases, the development of which is often associated with the onset of the menopausal transition and postmenopause. The task of doctors is to help patients to enter the postmenopausal period as gently as possible, minimizing the manifestations of the climacteric syndrome. Currently, the most effective method of treating early climacteric symptoms is menopausal hormone therapy. The article discusses modern approaches to the conduct of menopausal hormone therapy in the event of menopausal disorders, approaches to the selection of menopausal hormone therapy, taking into account the characteristics of each individual patient. The therapeutic effects and possibilities of menopausal hormone therapy, the problems of its acceptability, as well as the management of postmenopausal patients with uterine bleeding are considered. For citation: Khashukoeva A. Z., Burdenko M. V., Overko A. V., Ryzhova T. E., Safonina M. S. Management of patients with uterine bleeding during menopausal hormone therapy // Lechaschy Vrach. 2021; 3 (24): 29-34. DOI: 10.51793/OS.2021.24.3.006
Резюме. Тенденции по увеличению продолжительности жизни, которые наблюдаются в последние десятилетия, напрямую затрагивают деятельность акушера-гинеколога ввиду того, что женщинам необходимо не только прожить долгую жизнь, но и снизить количество заболеваний, развитие которых нередко связано с наступлением периода менопаузального перехода и постменопаузы. Задача врачей – помочь пациенткам максимально мягко войти в период постменопаузы, минимизировав проявления климактерического синдрома. В настоящее время наиболее эффективным методом терапии ранних климактерических симптомов является менопаузальная гормональная терапия. В статье рассмотрены современные подходы к проведению менопаузальной гормональной терапии при возникновении менопаузальных расстройств, подходы к подбору менопаузальной гормональной терапии с учетом особенностей каждой конкретной пациентки. Рассматриваются терапевтические эффекты и возможности менопаузальной гормональной терапии, проблемы ее приемлемости, а также ведение пациенток в постменопаузальном периоде с маточными кровотечениями.
В условиях развития современного мира наметилась устойчивая тенденция к увеличению продолжительности жизни людей, которая наблюдается во всех странах независимо от того, относятся ли последние к развитым или находятся на этапе развивающихся. Многочисленные медико-социальные исследования подтверждают тот факт, что сегодня люди живут значительно дольше. По всей видимости, этого удалось достичь благодаря бурному развитию медицины в целом и здравоохранения в частности, а также ведению грамотной социальной политики, которая позволяет внедрять результаты многоуровневой работы по улучшению здоровья нации в повседневную жизнь человечества. По прогнозам различных специалистов в будущем количество людей в возрастной категории старше 60 лет существенно возрастет, а к 2050 г., возможно, даже превысит количество детей практически вдвое. Безусловно, столь существенное увеличение продолжительности жизни не может не воодушевлять. Однако только лишь достижение долголетия не является окончательным этапом модернизированной медико-социальной политики. Принципиально важной задачей, стоящей перед большим количеством специалистов, является не только продление жизни каждого конкретного человека, но и улучшение ее качества. Это весьма значимо для людей старшего возраста, которые представляют собой немалую группу социально активных граждан, деятельность которых, профессиональная в том числе, влияет на развитие экономики каждого конкретного государства.
Соответственно количество женщин, входящих в период климактерия, также увеличивается с течением времени. Поэтому тенденции по увеличению продолжительности жизни, которые наблюдаются в последние десятилетия, напрямую затрагивают деятельность акушера-гинеколога ввиду того, что женщинам необходимо не только прожить долгую жизнь, но и снизить количество заболеваний, развитие которых нередко связано с наступлением периода менопаузального перехода и постменопаузы. Известно, что современные женщины 40% своей жизни будут проводить в периоде постменопаузы, из которых 85% столкнулись хотя бы с одним проявлением климактерического синдрома [2]. А учитывая высокую социальную активность женщин, перед врачами стоит большая задача – помочь пациенткам максимально мягко войти в период постменопаузы, минимизировав проявления климактерического синдрома. Известно, что климактерический синдром значительно снижает работоспособность и увеличивает вероятность пропусков работы по больничным листам на 82% [3]. Соответственно при возникновении менопаузальных расстройств всем женщинам, у которых нет противопоказаний, рекомендуют проведение менопаузальной гормональной терапии, подбор которой осуществляется персонализированно с учетом всех особенностей каждой конкретной пациентки.
Наиболее оптимальным временем начала гормональной терапии является перименопаузальный период. Иначе его называют «окном терапевтических возможностей», потому что именно в этот временной отрезок, охватывающий срок менопаузального перехода, менопаузу и 1 год постменопаузы, появляются и прогрессируют первые симптомы климактерического синдрома, которые беспокоят пациенток. Начав коррекцию гормонального дефицита именно в это время, можно предупредить развитие тяжелых соматических заболеваний, манифестация и быстрое развитие которых приходятся в основном на поздний постменопаузальный период. Поэтому своевременное назначение менопаузальной гормональной терапии (МГТ) способно предотвратить или смягчить негативные влияния гипоэстрогенного состояния. К сожалению, в нашей стране ситуация с назначением МГТ оставляет желать лучшего. К 2020 г. в РФ проживало около 79 млн женщин, из них почти 16 млн – в возрасте 44-59 лет. В периоде постменопаузы находятся порядка 7 млн. При этом около трети из них могут иметь среднетяжелое или тяжелое течение климактерического синдрома. Безусловно, у примерно 20% женщин имеются те или иные противопоказания к проведению МГТ, однако подавляющее большинство женщин могут осуществлять гормональную коррекцию. Тем не менее на сегодняшний день лишь 355 тыс. пациенток в России принимают гормональную терапию, что составляет всего 1,3% от того количества женщин, которое должно быть охвачено лечением [14].
В течение физиологической перестройки женского организма, когда происходит истощение овариальных фолликулов, ведущее к угасанию функции яичников, снижению производства эстрогена и десенсибилизации гипоталамо-гипофизарно-яичниковой оси обратной связи [1], выделяют несколько этапов. Первым из них является период менопаузального перехода, который начинается в возрасте 40-45 лет и продолжается вплоть до полного прекращения менструаций. Именно в это время могут возникать первые неприятные ощущения, связанные с гормональным дисбалансом – психосоматические и вазомоторные нарушения, которые выражаются в появлении приливов жара, чередующихся с ознобом, и ночной потливости [4], а также в изменении настроения, нарушении сна, артериальной гипо- или гипертензии. Стоит отметить, что эти симптомы, которые встречаются наиболее часто – у 50-80% женщин в климактерии [4], впервые могут возникнуть и в ранней постменопаузе, проскочив перименопаузу. Интересным фактом также является то, что появление вазомоторных и других симптомов менопаузы ассоциировано с большим риском сердечно-сосудистых заболеваний (ССЗ) в постменопаузальном периоде [5]. Во время менопаузального перехода отмечаются гормональные изменения – при продолжающихся менструациях на 2-3 день кровяных выделений фиксируют повышение концентрации ФСГ, уровень которого превышает таковой в репродуктивном периоде. При этом концентрация эстрадиола и простагландина Е2 снижается.
Следующий этап репродуктивного старения – наступление менопаузы, которое можно оценить лишь ретроспективно после 12 месяцев отсутствия кровяных выделений из половых путей. Далее следует постменопауза, в которой выделяют раннюю стадию, которая по мнению разных авторов длится от 5 до 8 лет, и позднюю стадию. В постменопаузе вазомоторные симптомы уходят уже на второй план, уступая своеобразное первенство таким нарушениям, как урогенитальные и сексуальные расстройства, ухудшение состояния кожных покровов и других придатков кожи, которые относят к средневременным симптомам, возникающим приблизительно через 2-5 лет после последней менструации. Продолжаются изменения в гормональном профиле: прогрессивно увеличивается концентрация ФСГ, снижаются уровни ингибина В, АМГ и простагландина Е2. В период поздней постменопаузы вазомоторные симптомы уже практически не беспокоят пациенток, наиболее ярко представлены проявления поздних нарушений, которые манифестируют в виде кардиоваскулярных заболеваний, остеопороза и выраженной дислипидемии.
Климактерический синдром, характеризующийся появлением различных симптомов, обусловленных состоянием гипоэстрогении, представляет собой огромную медико-социальную проблему ввиду того, что он регистрируется у подавляющего большинства женщин в той или иной степени выраженности. По своей сути климактерический синдром есть не что иное, как нарушенная адаптация к снижению уровня половых гормонов. Всего у 15-20% женщин, вступающих в фазу репродуктивного старения, практически не возникает жалоб. Иными словами, у таких пациенток течение климактерия происходит по физиологическому пути. Однако большинство пациенток требуют к себе повышенного внимания, так как климактерический синдром имеет среднетяжелое или даже тяжелое течение, что существенно снижает качество жизни.
Терапевтические эффекты МГТ и здоровье пациенток
Учитывая влияние, которое оказывает климактерический синдром на здоровье пациенток, подбор и назначение МГТ являются абсолютно обоснованными и должны быть первой линией терапии [9]. К тому же своевременно назначенное лечение не просто улучшает состояние женщин, но и достоверно снижает количество заболеваний в периоде поздней постменопаузы.
В настоящее время МГТ является наиболее эффективным методом терапии ранних климактерических симптомов. Гормональная коррекция продемонстрировала высокую эффективность в отношении приливов и повышенного потоотделения. Кроме того, МГТ положительно влияет на такие симптомы, связанные с гипоэстрогенией, как проблемы со сном, перепады настроения, чувство подавленности и диспареуния [13].
Доказано, что МГТ эффективна в отношении возникновения остеопороза [10], который в особо выраженных случаях приводит к инвалидизации женщин. Известно, что более 85% всех эпизодов снижения минеральной плотности костей приходится именно на период постменопаузы [6]. Наиболее грозное осложнение, возникающее на фоне остеопороза, – перелом шейки бедра, который невозможно корригировать консервативными методами лечения. Таким образом, при переломе шейки бедра потребуется длительная и не самая простая операция по эндопротезированию, проведение которой не всегда удается осуществить. В случае отсутствия оперативного лечения чуть меньше половины пациенток становятся инвалидами после переломов такого уровня сложности. Дефицит эстрогенов также оказывает большое влияние на состояние кожи и хрящевых образований, в том числе межпозвоночных дисков. Кожный покров теряет свой тургор, также увеличивается количество остеоартритов. Это обусловлено тем, что эстрогены принимают активное участие в метаболизме соединительных тканей всего организма. Во время постменопаузы соединительнотканного компонента становится существенно меньше, ввиду чего наблюдается старение всех структур, в которые он входит. Поэтому назначение МГТ может улучшить состояние здоровья женщин, а в некоторых случаях ряд патологических процессов, происходящих на фоне гипоэстрогении, сделать обратимыми. Снижение уровня эстрогенов также оказывает колоссальное влияние на состояние сердечно-сосудистой системы (ССС). Помимо непосредственного участия в обменных процессах в соединительной ткани, входящей в состав всех структур ССС, эстрогены через собственные рецепторы оказывают влияние на функционирование гладкомышечных структур сосудистой стенки, эндотелиоцитов и кардиомиоцитов. Экзогенное поступление эстрогенов при их дефиците в климактерическом периоде доказанно уменьшает риск развития различных ССЗ, в том числе ишемической болезни сердца, а следовательно снижает показатели смертности от этой группы заболеваний, что подтверждено положением Глобального консенсуса. Положительное влияние МГТ также отмечено с позиции когнитивных функций пациенток. При условии начала терапии в ранней постменопаузе или в период перименопаузы возможно уменьшение риска развития сенильной деменции и болезни Альцгеймера. Однако в более поздние сроки начала лечения положительный эффект МГТ в отношении когнитивных функций не отмечен.
Интересные исследования были проведены по поводу влияния МГТ на здоровье женщин в отношении риска появления сахарного диабета (СД). Проблема СД 2 типа является очень актуальной для женщин старшего возраста ввиду того, что уменьшение концентрации E2, которое наблюдается уже в период менопаузального перехода, приводит к увеличению риска развития СД 2 типа на 47%, что подтверждают многочисленные исследования [7]. А появление любого климактерического симптома, независимо от степени его тяжести, связано с повышением частоты развития СД 2 типа на 18%. Вероятность появления заболевания возрастает параллельно с тяжестью и продолжительностью симптомов, независимо от наличия или отсутствия ожирения, которое является неотъемлемым спутником диабета [8]. Исходя из данных, представленных рядом авторов, женщины, принимающие комбинированный режим МГТ, реже болеют СД 2 типа, чем пациентки, не использующие гормональную терапию. При использовании монотерапии эстрогенами риск заболеваемости диабетом был также ниже, чем в популяции, однако применение только эстрогенов оказалось менее эффективным в сравнении с комбинированной схемой (12% против 21%). Иначе говоря, при применении МГТ у женщин с климактерическими симптомами возможны снижение риска СД 2 типа и улучшение липидного профиля [11, 12]. Между тем МГТ пока не рассматривают как метод профилактики возникновения СД ввиду недостаточного количества исследований в этом направлении. При уже имеющемся СД назначение МГТ не противопоказано. В этом случае необходимо обратить внимание на то, чтобы гестаген, входящий в состав препарата, был нейтральным в метаболическом плане. Поэтому предпочтение в данном случае стоит отдавать препаратам, содержащим в своем составе дидрогестерон. Применение гестагенов с андрогенным эффектом способствует повышению толерантности к глюкозе, концентрации свободных жирных кислот и прогрессированию ожирения абдоминального типа [15].
Одним из наиболее важных моментов, связанным с проведением МГТ, является относительная безопасность терапии в плане злокачественных заболеваний эндометрия. Именно страх возникновения онкологического процесса нередко отталкивает пациенток от приема МГТ, потенциальная польза которой значительно превышает потенциальный риск. Стоит отметить, что по мнению большого числа специалистов циклический прием МГТ даже снижает риск возникновения рака эндометрия в сравнении с теми пациентками, которые никогда не принимали гормональные препараты. Относительно вероятности развития рака шейки матки на фоне МГТ также существует доказательная база, данные которой свидетельствуют о том, что риск заболевания не возрастает, а некоторые исследователи утверждают, что он даже снижается. Исходя из приведенных сведений можно заключить, что назначение МГТ при наличии показаний для ее проведения с учетом всех противопоказаний действительно способно существенно улучшить большое количество показателей здоровья женщин как в ближайшее время, так и в отдаленном будущем [16].
Одним из краеугольных моментов назначения МГТ является срок лечения: препараты данной группы должны быть назначены пациенткам, возраст которых не превышает 60 лет, а длительность менопаузы составляет менее 10 лет. В противном случае пользы от проводимого лечения не будет абсолютно никакой, а риски по возникновению тех или иных осложнений, которые характерны для МГТ, существенно возрастут. Если же терапия назначена своевременно при отсутствии противопоказаний к ее проведению, то вероятность появления осложнений от МГТ весьма невысока; при отмене лечения риски не будут превышать среднепопуляционные.
Терапевтические возможности МГТ
МГТ включает в себя большое количество гормональных препаратов, применение которых эффективно при терапии климактерического синдрома. Кроме того, существуют также различные режимы приема МГТ, поэтому благодаря их наличию у врачей есть достаточное количество различных вариантов, среди которых можно выбрать наиболее адаптированный к конкретной пациентке. Гормональное лечение с целью коррекции климактерического синдрома можно принимать в виде монотерапии эстрогенами или прогестагенами. Эстрогенотерапию осуществляют приемом эстриола, эстрадиола валерата или 17β-эстрадиола. Однако такой режим МГТ допустим только для женщин, у которых была ранее удалена матки. В противном случае применение эстрогенов при сохраненной матке сопряжено с высоким риском развития гиперпластических процессов эндометрия и, как следствие, рака эндометрия. Поэтому женщинам с интактной маткой непременно нужно принимать эстрогены в комплексе с прогестагенами. Гестагены в качестве монотерапии могут быть использованы у пациенток в перименопаузе, когда требуется регуляция цикла или же существуют гиперпластические процессы эндометрия, возникшие на фоне относительной или абсолютной гиперэстрогении.
Второй режим МГТ – это использование комбинированной терапии в циклическом режиме двухфазными препаратами, которые имеют в своем составе как эстрогеновый, так и прогестагеновый компоненты. Начало такой терапии комбинированными препаратами возможно в фазу менопаузального перехода или в перименопаузу. Также в качестве МГТ можно применять монофазную комбинированную терапию в непрерывном режиме, в которую также входят эстроген и прогестаген, но уже в значительно меньших дозировках [19]. В зависимости от выбранного режима МГТ у женщин имеются или отсутствуют цикличные кровяные выделения из половых путей. При проведении циклической терапии наблюдаются регулярные кровяные выделения из половых путей, представляющие собой менструальноподобную реакцию. Непрерывный режим монофазной комбинированной терапии предполагает отсутствие ежемесячных кровяных выделений.
Проблемы приемлемости МГТ
Большой проблемой современной медицины является негативное отношение к гормонотерапии, в частности к той, которая назначается женщинам, находящимся в перименопаузальном и постменопаузальном периодах жизни [17]. Нередко пациентки относятся к такому виду терапии с большими подозрениями и опасениями, в связи с чем существует низкая приверженность к лечению. Помимо колоссальной проблемы гормонофобии, которую в нашей стране пока что не удается победить и которая в большинстве случаев является абсолютно необоснованной, ситуация с применением МГТ осложняется тем, что не только пациентки боятся развития осложнений и различных побочных эффектов, но и врачи других специальностей вносят свою лепту в негативное отношение к МГТ из-за отсутствия достаточных знаний [20].
Одним из таких моментов, отталкивающих от использования гормонотерапии, является риск возникновения ациклических кровотечений из половых путей на фоне лечения. Надо сказать, что вероятность возникновения кровотечения крайне мала, особенно в постменопаузе. Однако даже малая вероятность появления кровяных выделений пугает пациенток, особенно тех, у кого менструальная функция уже отсутствует. Стоит отметить, что появление ациклических кровяных выделений при циклическом применении МГТ в период менопаузального перехода возможно в течение первых нескольких месяцев, когда происходит адаптация организма к экзогенному поступлению гормонов. В дальнейшем ациклические кровотечения, если таковые и возникли, должны прекратиться. Пациентки, принимающие МГТ, должны находиться на динамическом наблюдении, которое предполагает мониторирование эффективности лечения и нежелательных проявлений на фоне МГТ через 6-8 недель после начала лечения. В дальнейшем пациентки должны посещать врача каждые полгода в течение первого года терапии, а затем лишь 1 раз в год при условии хорошей переносимости лечения. С целью минимизации вероятности появления ациклических кровяных выделений препарат для МГТ должен иметь достаточно низкую дозу эстрогенов, но не менее того уровня, который обладает терапевтическим эффектом относительно менопаузальных симптомов.
При использовании непрерывного комбинированного режима МГТ, который показан женщинам в период постменопаузы, также возможно возникновение кровотечений из половых путей той или иной степени выраженности. У большинства женщин на фоне непрерывной менопаузальной терапии наблюдается аменорея, однако у некоторых все же возникают кровяные выделения в первые месяцы лечения, что, как уже упоминалось ранее, возникает крайне редко.
На данный момент времени пока нет абсолютно четкого понимания, по какой причине происходят кровотечения на фоне непрерывной комбинированной МГТ у женщин в постменопаузе. Безусловно, некоторые звенья патогенеза уже изучены, но зачастую они могут объяснить причину кровотечения лишь в общих чертах. Поэтому врачам, сталкивающимся с появлением кровотечения на фоне непрерывной комбинированной МГТ, достаточно непросто решить задачу по ведению таких пациенток.
Ведение пациенток в постменопаузальном периоде с маточными кровотечениями на фоне приема МГТ
Особо пристального внимания заслуживают пациентки постменопаузального периода. В период постменопаузы вообще не должно быть кровяных выделений из половых путей, даже самых скудных, так как их появление – тревожный симптом, ориентирующий на онконастороженность. Появление кровяных выделений у женщин в постменопаузе на фоне приема МГТ имеет не меньшее значение. И если в первом случае тактика врача ясна, то во втором есть ряд затруднений. К сожалению, на данный момент времени нет единого разработанного и утвержденного алгоритма ведения пациенток с маточными кровотечениями на фоне приема МГТ. Тем не менее врачи должны четко понимать, какие шаги необходимо предпринимать, исходя из создавшейся клинической ситуации. Несмотря на то, что выявлены и объяснены некоторые аспекты патогенеза маточного кровотечения, все же этих знаний пока недостаточно, чтобы разработать протокол ведения таких пациенток. В этой связи необходимо проводить активные исследования по вопросам патогенеза кровотечений в постменопаузе на фоне МГТ.
Как уже упоминалось ранее, кровотечения, хоть и редко, могут возникнуть в первые месяцы приема МГТ. Однако само наличие таких симптомов должно насторожить врачей. Несмотря на то, что перед назначением МГТ пациентки проходят тщательное и детальное обследование с включением инструментальных и лабораторных методов исследования, а также с проведением консультаций у различных специалистов, за короткий срок лечения могут сформироваться патологические процессы, которые будут обуславливать наличие тревожных симптомов.
При появлении кровяных выделений из половых путей на фоне гормональной коррекции гипоэстрогении необходимо повторно тщательно обследовать пациентку с целью выяснения причины кровотечения. Помимо клинических, биохимических и коагулологических исследований анализов крови, пациентки также должны пройти УЗИ органов малого таза. В случае наличия каких-либо патологических изменений при УЗ-сканировании женщину с кровяными выделениями в постменопаузе следует госпитализировать с целью проведения оперативного лечения, в которое будет входить гистероскопия с последующим раздельным диагностическим выскабливанием слизистой цервикального канала и стенок полости матки, а также отменить гормональную терапию.
Дальнейшее назначение МГТ напрямую связано с результатами гистологического исследования. При возникновении гиперплазии эндометрия требуется лечение данного патологического процесса с последующей оценкой дальнейшей тактики ведения пациентки. В случае необходимости коррекции состояния пациентки в отношении климактерического синдрома и при наличии противопоказаний к МГТ, которым в данном случае будет являться гиперпластический процесс, можно использовать альтернативные методы лечения препаратами на основе растительных компонентов, которые способны оказывать симптоматический эффект [18].
Если при проведении обследования по поводу появления кровяных выделений из половых путей не было выявлено органической патологии, МГТ можно продолжить с обязательной корректировкой дозы препарата, не забывая о необходимости дальнейшего обследования у врачей других специальностей, например, у терапевтов. В этом случае можно повторно назначить МГТ под тщательным контролем за состоянием пациентки. Однако в данном случае рекомендовано использовать более низкие терапевтические дозы.
Терапевтические возможности
На сегодняшний день у врачей есть немалое количество лекарственных средств, которые можно использовать в качестве МГТ. Наиболее широко распространена линейка препаратов Фемостон®. На фармацевтическом рынке представлены 4 вариации препарата, которые отличаются друг от друга количеством действующих веществ, входящих в состав препарата, благодаря чему можно подобрать оптимальную терапию для каждой конкретной пациентки с учетом всех ее индивидуальных особенностей. Возможность титрования препарата качественно выделяет Фемостон® перед всеми другими торговыми марками. Состав препарата также имеет ряд преимуществ: в Фемостон® входят дидрогестерон, представляющий собой аналог натурального прогестерона, и микронизированный 17β-эстрадиол. Микронизированный 17β-эстрадиол оказывает наименее выраженное неблагоприятное действие на гепатоциты, чем другие эстрогенные компоненты, входящие в состав препаратов для лечения климактерического синдрома. Дидрогестерон также имеет большое количество положительных характеристик. Несмотря на то, что он максимально близок к натуральному прогестерону, имеющиеся структурные отличия обуславливают его метаболическую стабильность и высокую активность при пероральном применении. Кроме того, он не влияет на фармакокинетические параметры 17β-эстрадиола. Данные многочисленных проведенных исследований свидетельствуют о том, что дидрогестерон не повышает риск возникновения рака молочной железы и даже стимулирует апоптоз раковых клеток в отличие от синтетических гестагенов [21, 22]. Также применение дидрогестерона не показало статистического повышения риска венозных тромбоэмболий независимо от возраста пациенток, индекса массы тела, длительности или режима приема препарата [23]. Кроме того, дидрогестерон является безопасным в отношении риска развития рака эндометрия и не имеет негативного влияния на метаболизм [24, 25]. Также дидрогестерон не влияет на уровень андрогенов, в то время как другие гестагены могут увеличивать их уровень, что будет обуславливать возникновение гипер-андрогенных состояний [26].
При купировании климактерических симптомов в постменопаузе наиболее рационально применять Фемостон® конти, который содержит 1 мг микронизированного 17β-эстрадиола и 5 мг дидрогестерона. Этот препарат назначается в непрерывном режиме после соответствующего и тщательного обследования пациенток с проведением дополнительного обследования через 6-8 недель после начала приема, который потом следует повторить через 6 мес. В случае хорошей переносимости и высокой эффективности препарата через некоторое время можно перейти на еще более мягкую форму – Фемостон® мини, в котором содержание активных веществ в 2 раза меньше, чем в Фемостон® конти. Один из принципов МГТ состоит в том, чтобы вести пациентку на максимально низких, но при этом эффективных дозах препарата. Поэтому если в течение длительного времени, а именно более 6 месяцев терапии отсутствуют проявления климактерического синдрома, рационально перейти на препарат с меньшими концентрациями действующих веществ.
Низкодозированные препараты линейки Фемостон® благоприятно влияют на различные проявления климактерического синдрома. Они доказанно уменьшают резорбцию костной ткани, тем самым значительно снижают риск патологических переломов. Также они оказывают благоприятное действие на метаболизм, увеличивая количество ЛПВП и уменьшая концентрацию ЛПНП, снижают количество гомоцистеина, который может оказывать негативное влияние на ССС. Кроме того, отмечено положительное влияние препаратов на липидный профиль. Таким образом, применяя комбинированную МГТ в непрерывном режиме, удается достичь кардиопротективного эффекта, что качественно отражается в снижении количества ССЗ в постменопаузальном периоде. У подавляющего большинства пациенток, длительно принимающих низкодозированные препараты линейки Фемостон®, не возникает увеличения массы тела, не возрастают риски по развитию рака молочных желез и эндометрия, а также крайне редко встречаются эпизоды маточных кровотечений, что подтверждают многочисленные исследования. Одно из последних было посвящено изучению эффективности и безопасности препарата Фемостон® мини. В результате были получены сведения о хорошей переносимости терапии во всех группах исследования. Данных за возникновение рака молочных желез не было, и лишь в одном случае были получены сведения о развитии простой гиперплазии эндометрия. Таким образом, применение ультранизкодозированной терапии с использованием 0,5 мг 17β-эстрадиола и 2,5 мг дидрогестерона в разных подгруппах пациенток продемонстрировало достаточную эффективность и абсолютную безопасность в терапии климактерического синдрома [27].
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
* ФГАОУ ВО РНИМУ им. Н. И. Пирогова Минздрава России, Москва, Россия
** ОСП Российский геронтологический научно-клинический центр ФГАОУ ВО РНИМУ им. Н. И. Пирогова Минздрава России, Москва, Россия
Ведение пациенток с маточными кровотечениями на фоне менопаузальной гормональной терапии/ А. З. Хашукоева, М. В. Бурденко, А. В. Оверко, Т. Е. Рыжова, М. С. Сафонина
Для цитирования: Хашукоева А. З., Бурденко М. В., Оверко А. В., Рыжова Т. Е., Сафонина М. С. Ведение пациенток с маточными кровотечениями на фоне менопаузальной гормональной терапии // Лечащий Врач. 2021; 3 (24): 29-34. DOI: 10.51793/OS.2021.24.3.006
Теги: климактерический синдром, качество жизни, постменопауза