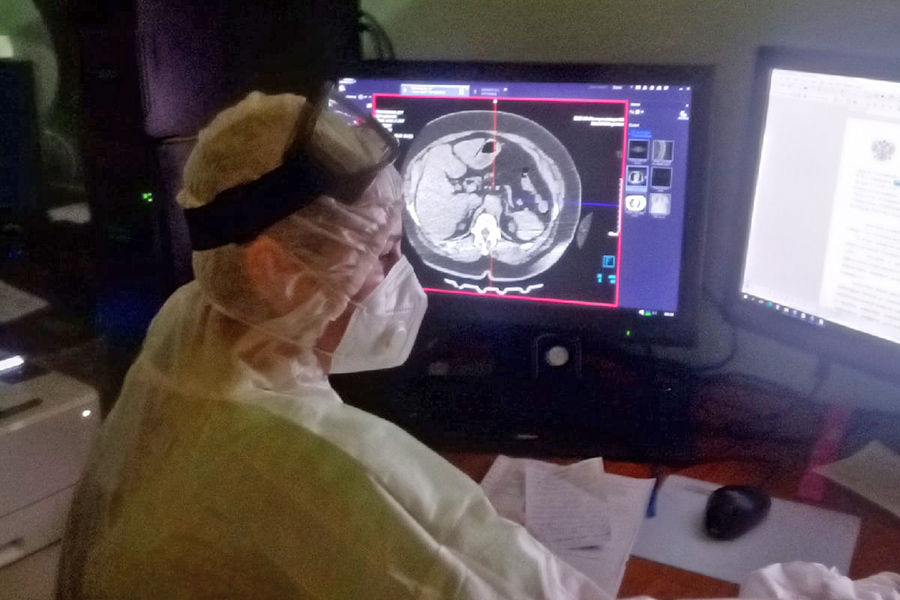
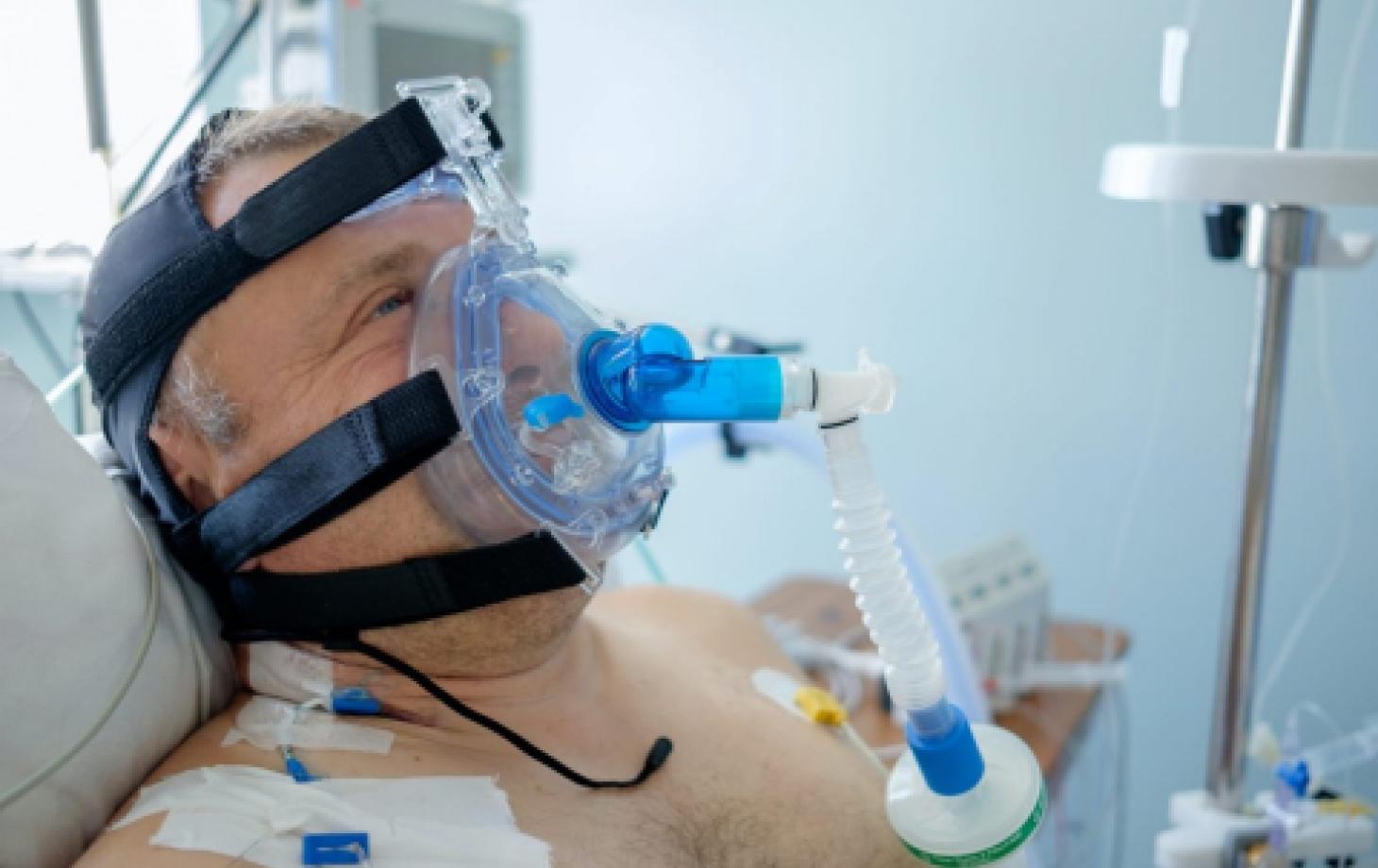
Крайне тяжелое состояние в реанимации что при коронавирусе но на кислородной маске
«Думал, что коронавирус не страшнее обычной простуды. Никогда так не ошибался!»
Журналист «Красного Севера» побывала в «красной зоне», чтобы увидеть, что на самом деле происходит с больными тяжелой формой коронавируса, и пообщаться с выздоравливающими.
Журналист газеты «Красный север» побывал в «красной зоне» череповецкого моногоспиталя. Фото автора
Совсем не передачки
Спрашиваю, насколько это сравнимо с прошлым годом, когда коронавирус был в новинку и все боялись заразиться.
Мы одеваемся в защитные костюмы. Всю свою одежду нужно снять. Мне выдают хлопковые штаны и рубашку, пластиковые тапки, шапочку для волос, респиратор. Потом сверху надевают комбинезон с капюшоном, края которого подгибаются под защитные очки. Сразу становится жарко.
Мне почему-то казалось, что в «химзащиту» за эти полтора года уже «наигрались», что никто не ходит в таких костюмах, что к болезни привыкли. Но по факту весь персонал моногоспиталя закутан в комбинезоны и респираторы.
Мы идем в лабораторию, где делают компьютерную томографию, чтобы я могла увидеть, как выглядят на снимках пораженные легкие. Томограф в моногоспитале свой, это большая подмога: можно делать КТ прямо в день поступления больного, чтобы понять степень поражения и назначить правильное лечение. Доктор поясняет: вирус стал гораздо агрессивнее, и за два-три дня поражение легких может развиться от 5 до 25%.
Эти пораженные участки мешают дышать, переставая участвовать в подаче кислорода в организм.
В лабораторию привезли на обследование мужчину на каталке: он как будто в полубессознательном состоянии, тяжело дышит, еле двигает руками, движения заторможены. Так выглядит больной в тяжелой стадии.
Выходим, направляясь в реанимацию. Навстречу мне везут каталку с телом, закутанным в черный мешок. Я останавливаюсь. Спрашиваю доктора: я все правильно поняла? Это повезли мертвого человека? Он кивает.
Даже самый лучший режиссер вряд ли придумал бы более жуткое начало экскурсии по моногоспиталю.
В реанимации все палаты заполнены: те, кто интубирован на ИВЛ, находятся в искусственной коме. Фото автора
Реанимация
Здесь тихо. Очень тихо. Только однообразно попискивают мониторы в палатах. Нас встречает заведующий отделением Владислав Филинов. Рядом с ним доктора в защитных костюмах заполняют карточки пациентов: думаю, не очень-то удобно писать в двух перчатках. Но выбирать не приходится.
В палатах лежат по два-три-четыре человека, все палаты заполнены. Те, кто интубирован на ИВЛ, введены в медикаментозный сон. Те, кто лежит под кислородными масками, в сознании, но почти не шевелятся: тяжело. Многие лежат на животе: это так называемая прон-позиция, помогающая облегчать дыхание.
Проходим палаты одну за другой: под реанимацию выделен целый этаж. В одной из палат на животе лежит мужчина и громко стонет в кислородную маску. Но на нас никак не реагирует, как будто не замечает. Врач поясняет, что, когда в крови мало кислорода, наступает гипоксия, и люди находятся в спутанном сознании, не совсем осознают, где находятся.
Помимо кислородной поддержки, больные получают лечение антибиотиками, им дают кроверазжижающие и противовоспалительные препараты.
Впечатление тяжелое: я не представляла, что в реанимации может быть так много людей. Мне всегда казалось, что это крайний случай. А здесь среди этой тишины так много людей на грани! И неизвестно, кому из них повезет уехать отсюда домой.
Врач Андриана Гавриленко анализирует снимки КТ. Фото автора
Выздоровление
Спускаемся в отделение, где лежат менее тяжелые больные. Но и тут тишина: практически все лежат. Никто не ходит по коридору, не болтает, нигде не гоняют чаи и не смотрят телевизор, как это бывает в обычных больницах. У многих высокая температура и гипоксия, а это отбивает всякую живость и охоту к общению. К каждой кровати подведены кислородные трубки: ими пользуются по необходимости.
Спрашиваю, прививался ли он.
— Нет, не прививался. Жена привилась, а я не стал. Очень несерьезно к этому отнесся. Думал, если заболею, то посижу недельку дома, что это не страшнее обычной простуды. Серьезно ошибался, а сам чуть не крякнул. Теперь, когда поправлюсь, точно сделаю прививку, потому что не хочу этого кошмара снова. Болеть тяжело. И всем знакомым скажу, что лучше до этого не доводить.
Иван Кузнецов, пациент моногоспиталя:
Думал, что если заболею, то посижу недельку дома. А сам чуть не крякнул. Теперь, когда поправлюсь, точно сделаю прививку. Потому что не хочу этого кошмара снова. Болеть тяжело. И всем знакомым скажу, что лучше до этого не доводить.
Идем по палатам, знакомимся с другими больными. Римма Николаевна подхватила коронавирус, когда попала в инфекционную больницу с ротавирусом. У нее гипертония, болезнь протекала в тяжелой форме.
— Я не прививалась, думала, что не подцеплю заразу. Ведь никуда почти не хожу, только до магазина, и то в маске. Боялась, что из-за гипертонии нельзя. Вот и заболела со всеми осложнениями.
Спрашиваю у Олега Валентиновича, много ли среди больных моногоспиталя тех, кто привит.
— Нет, два-три процента. На сегодня это 34 человека. Врать не буду: привитые есть и здесь, но ни один не попал в реанимацию.
Крайне тяжелое состояние в реанимации что при коронавирусе но на кислородной маске
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.
Бельцкий независимый портал
Языки
Сообщить новость | Задать вопрос
Чтобы отправлять сообщения «СП», авторизуйтесь с помощью одного из сервисов
Войти через соцсеть
Калькулятор курса валют
«Как умирает больной с ковидом». Бельцкий врач описал, что в реанимации переживают тяжелобольные
«Как умирает больной с ковидом». Бельцкий врач описал, что в реанимации переживают тяжелобольные
«Возьмите фен для сушки волос, включите его на максимальный режим, направьте его себе в лицо с расстояния 20 см и подышите. Вот так дышат пациенты с маской СРАР». Фото иллюстративное: wp.com
Бельцкий врач Дмитрий Дубинчак-Мулер, анестезиолог-реаниматолог отделения реанимации Бельцкой клинической больницы, на своей странице в соцсети описал, что происходит с больными коронавирусом, у которых заболевание протекает в тяжёлой и крайне тяжёлой формах. Приводим его текст полностью.
«Мне пришлось видеть десятки, а то и сотни смертей»
— Как умирает больной с ковидом.
К сожалению, в последние недели случаев заражения коронавирусной инфекцией становится все больше, мест в больницах становится все меньше, а отношение людей к пандемии становится все более пофигистическим.
За год работы с заражёнными пациентами в реанимации мне пришлось видеть десятки, а то и сотни смертей. К сожалению, нельзя провести «не верящих в ковид» туда, в самое пекло, где мои коллеги каждый день сражаются за жизни людей. Уверен, один день такой «экскурсии» заставил бы поверить в ковид даже самых заядлых скептиков. Но, увы, этого сделать нельзя из соображений этики и безопасности.
Тем не менее я могу поделиться информацией о том, что происходит с больными коронавирусом, у которых заболевание протекает в тяжёлой и крайне тяжёлой формах. Могу рассказать, как они вместе с врачами сражаются за свою жизнь и, к сожалению, не всегда побеждают в этом сражении. Может быть, после прочтения этой статьи некоторые пересмотрят свое отношение к ношению масок, социальной дистанции и «тяжёлым формам простуды» (именно так многие называют коронавирус).
«Не все попадают в реанимацию»
— Для начала: кто попадает в реанимацию? Не все, а точнее, далеко не все.
Первые симптомы, которые ощущает заболевший коронавирусом пациент — это сильнейшая слабость, боль во всем теле, иногда сухой кашель и повышение температуры до 37-40 градусов (у всех по-разному). При этом уже на 2-3 день с момента появления симптомов у человека может появиться одышка различной степени выраженности. Если одышка слабая, пациента помещают в обычное отделение и при необходимости дают ему кислородную маску, в результате чего дышать ему становится легче. Если одышка усиливается и переходит в тяжёлую форму, пациента переводят в реанимацию.
«Что такое одышка?»
— Что такое одышка? Встаньте прямо сейчас и сделайте 10 отжиманий, или пробегите лёгким бегом 100 метров, или быстро поднимитесь по лестнице на 4-5 этаж. Сейчас вы ощущаете лёгкую одышку.
Теперь пробегите с максимальной для вас скоростью 300 метров или поднимитесь бегом на 9 этаж. Теперь у вас тяжёлая одышка. Как ощущения? Вот так дышит больной, попадая в отделение ковидной реанимации. Происходит это из-за того, что на фоне коронавирусной инфекции поражаются лёгкие. Лёгочная ткань отекает, а сосуды, проходящие в лёгких, забиваются мелкими тромбами. В результате этого человек дышит, но кислород не попадает в его организм через пораженные лёгкие, то есть пациент начинает задыхаться.
И вот, задыхаясь, человек попадает на кровать в реанимации. Первое, что делают врачи, — переворачивают пациента на живот и надевают ему обычную кислородную маску. Не вдаваясь в подробности анатомии и физиологии, скажу, что в положении «лёжа на животе» кровоснабжение и вентиляция лёгких улучшаются, в результате чего сатурация (концентрация кислорода в крови) может повышаться, то есть человеку становится легче дышать. Но не всегда, не всем и не надолго.
«Больные плачут, но это единственный шанс на жизнь»
— Если через несколько минут/часов врач видит, что пациенту не становится легче, и он продолжает задыхаться, его переводят на маску CPAР (сипап). Что это такое? К лицу пациента прикладывается специальная маска, которая герметично прилегает к коже, закрывая нос и рот больного. Маска подключается к аппарату, который под давлением «вдувает» насыщенный кислородом воздух в лёгкие пациента. Пациент при этом все ещё находится в сознании и испытывает не самые приятные ощущения. Какие?
Находясь в автомобиле, движущемся со скоростью около 100 км/час, высуньте голову из окна лицом вперёд и попробуйте подышать. Или проще: возьмите фен для сушки волос, включите его на максимальный режим, направьте его себе в лицо с расстояния 20 см и подышите. Вот так дышат пациенты с маской СРАР.
Маска эта плотно привязывается к голове пациента, и ему приходится лежать с ней по несколько часов в день, но чаще — целыми днями, а иногда неделями. Все это время пациенты в сознании, и врачи объясняют им, что хоть это и тяжело, но им нужно стараться дышать через эту маску, так как это для них — единственный шанс на жизнь. Больные плачут, им тяжело, им больно, но они хотят жить и поэтому стараются. Стараются дышать, регулярно переворачиваются на живот, на один бок, потом на другой, выполняя все указания врачей. При этом они продолжают принимать огромное количество антибиотиков, спазмолитиков, гормонов и других лекарств, которые нужны для лечения пневмонии и других осложнений коронавирусной инфекции.
В таком состоянии больной может провести день, неделю и даже больше. Если повезет и организм будет отвечать на лечение, через определенное время лёгкие начнут восстанавливаться, маску СРАР снимут, и лечение продолжится дальше. Но так везёт не всем, далеко не всем.
Как подключают пациента к аппарату ИВЛ
— Очень часто даже в положении «на животе», даже с маской СРАР, даже при назначении лучших антибиотиков и других лекарств больному лучше не становится. Он продолжает задыхаться, при этом частота дыханий может доходить до 30 и более в минуту (попробуйте, каково это, делать вдох-выдох каждые 1,5–2 секунды). Не забывайте, что все это время (часы, дни) у пациента ощущения такие, как будто он только что взбежал по лестнице на 9 этаж за минуту. Он говорит врачу, что ему тяжело дышать, что он задыхается, что он боится умереть и что хочет жить.
На данном этапе (а иногда и раньше) у врача не остаётся другого выбора, кроме как подключить пациента к аппарату ИВЛ (искусственной вентиляции лёгких).
Как это происходит? Больного вводят в состояние, подобное наркозу во время операции: он засыпает и перестает чувствовать боль и вообще что-либо. После этого ему в горло (в трахею) вводится пластиковая трубка, которая подключается к аппарату и через которую аппарат вентилирует лёгкие (то есть дышит за пациента).
Для медицинского персонала при этом начинается самый тяжёлый период: больного на ИВЛ по несколько раз в день переворачивают со спины на живот, с живота на бок, потом снова на спину и по новой. При этом некоторые больные (больше половины, а то и 2/3) весят за 100 кг (а были и по 150, и по 200). И переворачивают их не специально подготовленные, физически крепкие люди, а санитарки, медсестры и врачи. Да да, стокилограммовых пациентов переворачивают женщины, причем одного больного нужно переворачивать по 4-5 раз в день, а таких больных в отделении реанимации обычно от 2 до 5–6, иногда и больше.
Если интубированному больному повезет, его организм ответит на лечение и его лёгкие начнут восстанавливаться, через несколько дней его отключат от аппарата ИВЛ и снова поставят на маску СРАР, затем на обычную маску. При этом не исключено, что пациенту может снова стать хуже и его снова подключат к ИВЛ, после чего все начнется заново.
«Спит и не понимает, что умирает»
— Но есть и другой сценарий: несмотря на лечение, несмотря на усилия врачей, несмотря на СРАР и ИВЛ, состояние пациента продолжает ухудшаться, поражение лёгких прогрессирует, сатурация продолжает падать, и падать, и падать. И сделать уже нельзя ничего. «Положительный» (не то слово, совсем не то, но другого подобрать не могу) момент во всем этом лишь тот, что пациент при этом находится с медикаментозном сне, не чувствует невыносимой одышки и вообще ничего не чувствует, не страдает. Он спит и не понимает, что умирает. А он умирает.
Из-за недостатка кислорода в первую очередь отмирают клетки мозга, потом отказывают другие органы, и под конец происходит остановка сердца, и «завести» его уже не удается даже во время реанимации. Человек умер, для него страдания закончились.
А для дежурного врача наступает один из самых тяжёлых (по моему мнению) моментов: он берет телефон, набирает записанный в истории номер, и.
— Здравствуйте, вам звонит врач из реанимации по поводу пациента *******, кем вы ему приходитесь? К сожалению, вынужден сообщить, что ваша мама (ваш папа, ваша бабушка, ваш дедушка, ваша сестра, ваш брат, ваш сын, ваша дочь) скончалась.
Как реагируют люди на такой звонок? Рассказывать не буду, сами догадываетесь. А врач снова надевает костюм и идёт к следующему больному, бороться за следующую жизнь, понимая, что победят в этой битве не все.
Как умирает больной с ковидом. К сожалению, в последние недели случаев заражения коронавирусной инфекцией становится.
Опыт успешного применения новой методики лечения тяжелой формы COVID-19
Полный текст
Аннотация
COVID-19, ранее коронавирусная инфекция 2019-nCoV, — потенциально тяжелая острая респираторная инфекция, вызываемая коронавирусом SARS-CoV-2 (2019-nCoV). Представляет собой опасное заболевание, которое может протекать как в форме острой респираторной вирусной инфекции легкого течения, так и в тяжелой форме с развитием двусторонней полисегментарной пневмонии, специфические осложнения которой могут включать острый респираторный дистресс-синдром, влекущий за собой острую дыхательную недостаточность с высоким риском смерти. В связи с отсутствием этиотропной терапии коронавирусной инфекции на первый план выходит патогенетическое лечение. Нами представлен клинический случай тяжелой формы COVID-19 у 33-летнего мужчины, которому была применена новая, основанная на иммуносупрессивной терапии с последующим терапевтическим плазмообменом и введением неспецифического иммуноглобулина человека методика патогенетического лечения.
Ключевые слова
Полный текст
ОБОСНОВАНИЕ
В большинстве (примерно в 80%) случаев COVID-19 какого-либо специфического лечения не требуется, а выздоровление происходит само по себе [1]. Тяжелые формы болезни с большей вероятностью могут развиться у пожилых людей и у лиц с определенными сопутствующими заболеваниями, включающими астму, диабет и сердечные заболевания [2]. В тяжелых случаях применяются средства для поддержания функций жизненно важных органов [3].
Примерно в 15% случаев заболевание протекает в тяжелой форме с необходимостью применения кислородной терапии, еще в 5% — состояние больных критическое. В целом по миру летальность заболевания оценивается примерно в 6,5% [4].
Вопросы лечения новой коронавирусной инфекции имеют острейшую актуальность. На сегодняшний день не существует доказанной этиотропной терапии, эффективных методов профилактики заболевания, при этом тяжелые формы болезни имеют высочайшие риски неблагоприятного исхода [5].
Теория цитокинового шторма, объясняющая повреждение практически всех систем организма, и в первую очередь тяжелейшее повреждение легочной ткани, позволяет предположить гиперергическую реакцию иммунной системы на провоцирующий агент, при этом нельзя исключить наличие аутоиммунного компонента в патогенезе цитокинового шторма и синдрома гиперактивации макрофагов. Кроме того, развивается связанная с повреждением эндотелия сосудов агрессивная гиперкоагуляция. Все это определило три основных направления — гипоксемию, гиперергическую иммунную реакцию организма, агрессивную гиперкоагуляцию — для патогенетической терапии тяжелых форм болезни [1, 5].
Применение плазмообмена обосновано возможностью удаления цитокинов, связанных с патогенезом цитокинового шторма при COVID-19 [6]. Применение иммуноглобулина повышает неспецифическую резистентность организма после проведения иммуносупрессивной терапии, показано при всех тяжелых вирусных и бактериальных инфекциях. Необходимо также учесть потери иммуноглобулинов при проведении плазмообмена [7].
ОПИСАНИЕ КЛИНИЧЕСКОГО СЛУЧАЯ
О пациенте
Пациент П., возраст 33 года, поступил в Федеральный медицинский биофизический центр имени А.И. Бурназяна (далее ФМБЦ им. А.И. Бурназяна) 21.04.2020 по каналу скорой медицинской помощи с направительным диагнозом «Двусторонняя пневмония» (по данным компьютерной томографии, выполненной на догоспитальном этапе).
Из анамнеза заболевания. Считает себя больным с 14.04.2020, когда появились слабость и головная боль. С 15.04.2020 — повышение температуры тела до 39,5°С. Принимал жаропонижающие препараты (парацетамол, Нурофен) — без эффекта. Бригадой скорой медицинской помощи, вызванной 18 апреля, проведены общие мероприятия по нормализации температуры тела (жаропонижающие препараты); оставлен под наблюдение врача поликлиники. 19.04.2020 осмотрен участковым врачом-терапевтом из поликлиники, по рекомендации которого выполнена компьютерная томография (КТ) органов грудной клетки: выявлена двусторонняя пневмония. Назначено лечение: Сумамед, Тамифлю.
Пациент строго соблюдал режим самоизоляции, выходил только в магазин за продуктами, всегда использовал медицинскую маску. В течение 3 мес, предшествовавших заболеванию, пределы России не пересекал. Операций, гемотрансфузий, внутримышечных или внутривенных инъекций, лечения зубов в последние 6 мес не проводилось.
21.04.2020 в связи с отсутствием эффекта от проводимой терапии бригадой скорой медицинской помощи госпитализирован в ФМБЦ им. А.И. Бурназяна.
Заключение по результатам КТ от 21.04.2020: Двусторонняя полисегментарная пневмония. Оценка тяжести пневмонии — КТ3.
Наследственных и хронических заболеваний не имеет. Вредных привычек нет.
Предъявляет жалобы на общую слабость, повышение температуры тела до 39°С, головокружение, снижение аппетита.
Исследования при поступлении
Физикальное исследование. Общее состояние тяжелое. Телосложение правильное. Конституция нормостеническая. Рост 184 см, масса тела 96 кг, индекс массы тела 28,4. Кожа и слизистые оболочки физиологической окраски и влажности, теплые. Видимые слизистые — влажные, чистые. Подкожная жировая клетчатка развита несколько избыточно.
Область сердца не изменена. Аускультация сердца невыполнима. Артериальное давление 105/70 мм рт.ст. Частота пульса 106/мин.
Аускультация легких невыполнима. Частота дыхательных движений 24/мин. Насыщение (сатурация) крови кислородом (blood oxygen saturation, SpO2) 90% на фоне инсуффляции увлажненного кислорода 4 л/мин.
Язык влажный. Живот симметричный, при пальпации — мягкий, безболезненный, равномерно участвует в акте дыхания. Печень у края реберной дуги. Стул 20.04.2020, оформленной консистенции, без патологических примесей. Дизурических явлений нет. Симптом поколачивания отрицательный с обеих сторон.
Нервная система и органы чувств: сознание ясное, ориентирован во времени, месте, собственной личности. Адекватен. Чувствительность сохранена, симметрична. Мышечная сила конечностей D = S, удовлетворительная. Координаторные пробы выполняет удовлетворительно. В позе Ромберга устойчив. Менингеальной, патологической неврологической симптоматики нет.
Локальный статус: при осмотре гиперемия, отечность слизистой зева, выделения слизистого характера из носовых ходов.
Оценка по шкале органной недостаточности (quick Sequential Organ Failure Assessment, qSOFA) 1 балл. Пациент госпитализирован в инфекционное отделение № 1, где начата терапия по принятым клиническим рекомендациям.
Лабораторное исследование. Выраженная протеинурия (до 1 г/л), небольшая гипергликемия (до 7,8 ммоль/л), уровень С-реактивного белка 44,6 мг/л, ферритин 2540 мг/мл, D-димер 1,41 мг/л, прокальцитонин менее 0,5 нг/мл. Тест на COVID-19 (методом полимеразной цепной реакции) от 22.04.2020 — положительный. Остальные показатели лабораторного спектра в пределах референсных значений.
Инструментальное исследование. Электрокардиография: синусовая тахикардия с частотой сердечных сокращений 100 уд./мин. Умеренные изменения миокарда. Снижен вольтаж зубца R в грудных отведениях. Группа крови АВ (IV) Rh+.
23.04.2020, несмотря на проводимую терапию, состояние продолжало ухудшаться, нарастала одышка до 30/мин, SpO2 на фоне оксигенотерапии 5 л/мин, не более 88% в прон-позиции. Повторно выполнена КТ легких: признаки двусторонней полисегментарной пневмонии, высокая вероятность COVID-19, КТ4.
Учитывая значительную отрицательную динамику состояния, 23.04.2020 пациент переведен в отделение реанимации и интенсивной терапии (ОРИТ).
Несмотря на молодой возраст и отсутствие сопутствующей патологии, у данного пациента отмечалось резкое прогрессирование болезни (индекс PaO/FiO
Рис. 1. Компьютерная томография легких от 24.04.2020: увеличение распространенности и интенсивности патологических изменений с субтотальным поражением легочной паренхимы, КТ4
По данным ультразвукового мониторинга легочной ткани выявлено большое количество В-линий во всех отделах легких, при этом С-линий не обнаружено. Лабораторно отмечено снижение уровня С-реактивного белка до 15 мг/л, ферритина до 1140 мг/мл, а также значительное снижение протеинурии до 0,5 г/л, отсутствие лихорадки. Терапия продолжена. 25.04.2020 отмечалось значительное улучшение легочной биомеханики, при прежних параметрах ИВЛ дыхательный объем достиг 700 мл. Седация прекращена, режим вентиляции изменен на вспомогательный — спонтанный (SPONT) с параметрами постоянного положительного давления (constant positive airway pressure, CPAP) 12 mbar, FiO2 45%, поддержкой давлением (pressure support, Ps) 14 mbar, дыхательным объемом до 650 мл, частотой дыхательных движений 12–14/ мин, минутным объемом дыхания до 9,5 л/мин, etCO2 42–46. Также значительно улучшились показатели оксигенации: SpO2 94%, индекс PaO/FiO 160. С целью облегчения активизации пациента, обеспечения самостоятельного питания и создания комфорта выполнена ранняя пункционно-дилатационная трахеостомия. В течение последующих 2 сут состояние постепенно улучшалось, была значимо снижена респираторная поддержка, но сохранялась необходимость в СРАР не менее 11 mbar, т.к. на более низких значениях отчетливо увеличивалась работа дыхания, снижался дыхательный объем, появлялись тахипноэ и тахикардия. 27.04.2020 появилась гипертермия до 38,6°С, которая не отмечалась с 24.04.2020; уровень прокальцитонина соответствовал > 2 нг/ мл, наблюдался резкий рост лейкоцитоза до 16,9 со сдвигом формулы влево, что соответствовало бактериальной сперинфекции.
По данным КТ легких, на фоне улучшения состояния легочной ткани отмечалось развитие правосторонней нижнедолевой бронхопневмонии (рис. 2).
Рис. 2. Компьютерная томография легких от 29.04.2020: на фоне улучшения состояния легочной ткани отмечается развитие правосторонней нижнедолевой бронхопневмонии
Антибактериальная терапия изменена на меропенем в дозе 2 г по 3 раза/сут. По данным микробиологического исследования выявлен Acinetobacter baumannii. В течение 3 дней лихорадка, лабораторные признаки воспаления и уровень прокальцитонина были нормализованы. Индекс PaO/FiO достиг 300, SpO2 98–99%. Оценка по SOFA 0 баллов. С 30.04.2020 пациент приступил к тренировкам самостоятельного дыхания, а со 02.05.2020 механическая вентиляция легких прекращена полностью, выполнена деканюляция трахеи. Респираторная терапия в объеме оксигенотерапии через назальные канюли 4 л/мин. Тест на COVID-19 (методом полимеразной цепной реакции) от 01.05.2020 положительный. КТ от 02.05.2020 с дальнейшей положительной динамикой (рис. 3).
Рис. 3. Компьютерная томография легких 02.05.2020: положительная динамика на фоне лечения
Исход
К 05.05.2020 терапия деэскалирована практически полностью, продолжается только антикоагулятная профилактика, в оксигенотерапии не нуждается. Лабораторно все показатели в пределах референсных значений. Переведен для дальнейшего лечения и реабилитации в 1-е инфекционное отделение. 12.05.2020 выписан из стационара после получения отрицательного результата от 10.05.2020 теста на COVID-19.
Длительность пребывания в ОРИТ составила 11 дней, общая длительность госпитализации — 21 день.
ОБСУЖДЕНИЕ
Успешный опыт в нашем случае показывает, что стоит попробовать своевременное патогенетическое лечение, особенно у пациентов в критическом состоянии с инфекцией COVID-19, поскольку это может значительно улучшить прогноз. Наш отчет о болезни дает новый взгляд на стратегию лечения этого потенциально смертельного заболевания.