Красное лицо после химиотерапии что это
Противоопухолевое лечение и кожная токсичность
Что такое кожная токсичность?
Кожная токсичность – это кожные реакции, которые появляются более чем у 80% пациентов на фоне системной лекарственной противоопухолевой терапии. Эти реакции являются результатом токсического, угнетающего воздействия химиотерапии на растущие, быстроделящиеся клетки организма, в том числе клетки кожи, волос и ногтей. Так ранние реакции развиваются через 1-2 недели, отсроченные реакции через 3-5 недель и поздние реакции через 6 и более недель.
При химиотерапии кожа у пациента становится очень сухой, истончается, шелушится, трескается; может появляться кожный зуд. На лице, голове, туловище появляются акнеподобные (угревые) высыпания. На ладонях и подошвах кожа краснеет, грубеет, трескается, шелушится. На туловище и конечностях могут появляться высыпания в виде пятен и узелков. При попадании на кожу солнечных лучей могут возникать фотоаллергические реакции. Развивается выпадение волос, изменения ногтей и ногтевых валиков.
Типы кожной токсичности
К настоящему моменту описано более 30 различных вариантов кожной токсичности. Наиболее часто встречаются:
Химиотерапия, таргетная терапия и кожная токсичность
Для различных видов противоопухолевой терапии характерны свои особенности кожных реакций.
Так при химиотерапии (цитостатики) нарушаются процессы роста и механизмы деления всех клеток организма, а не только опухолевых. При этом происходит прямое цитотоксическое действие на клетки кожи и ее придатков, вследствие чего развиваются ладонно-подошвенный синдром, нарушение пигментации кожи, выпадение волос, изменение ногтей.
При таргетной терапии клетки кожи становятся «второй мишенью», помимо опухолевых клеток, так как несут на себе те же рецепторы, блокируемые препаратом. Например, препараты ингибиторы EGFR (эпидермального фактора роста) подавляют рост клеток кожи, волос и ногтей, вызывают выброс повреждающих тканевых ферментов и асептическое воспаление. В результате развиваются акнеподобные (угревые) высыпания, ксероз (сухость, истончение, шелушение) кожи, изменения волос и ногтей, поражение слизистых оболочек, ладонно-подошвенные кожные реакции, фотореакции (патологические кожные реакции на солнце).
Степень кожной токсичности
При оценке степени тяжести кожной токсичности учитывается площадь поражения, объективное ухудшение кожного процесса, выраженность субъективных ощущений пациента, нарушение его повседневной жизнедеятельности.
Так, например, по выраженности угревой (акнеподобной) сыпи выделяют 4 степени процесса:
I степень — площадь высыпаний менее 10%, возможен кожный зуд (болезненность);
II степень — площадь высыпаний 10-30%, кожный зуд (болезненность), негативное психологическое воздействие, ограничение активности;
III степень — площадь высыпаний более 30% кожный зуд (болезненность), негативное психологическое воздействие, ограничение самообслуживания, возможна локальная суперинфекция;
IV степень — площадь высыпаний любая связанная с распространенной суперинфекцией, требующей назначения внутривенной антибиотикотерапии, жизнеугрожающее состояние.
Таким образом, более тяжелые степени кожной токсичности требуют более активной терапии, снижения дозы химиопрепаратов, а при тяжелой III-IV степени приходится прерывать противоопухолевую терапию.
Первая помощь при кожной токсичности
Уже накануне противоопухолевой терапии врач-онколог назначает профилактическую терапию кожной токсичности, которая включает в себя:
Если на фоне профилактической терапии проявления кожной токсичности все-таки прогрессируют, необходимо сообщить об этом лечащему врачу и получить консультацию врача-дерматолога (дерматовенеролога), который назначит дополнительное лечение кожной токсичности.
Кроме того, пациенты с наличием хронических кожных заболеваний должны получить консультацию врача-дерматолога еще перед началом курса химиотерапии.
Чем опасно отсутствие лечения кожной токсичности?
При отсутствии лечения кожной токсичности возможно развитие распространенной суперинфекции, тяжелого жизнеугрожающего состояния и прерывание курса системной лекарственной противоопухолевой терапии.
Как правильно ухаживать за кожей во время химиотерапии?
Полностью избежать кожной токсичности невозможно, но при помощи следующих профилактических мероприятий можно уменьшить ее интенсивность:
Что делать, если возникает зуд?
Если пациент получает профилактическую терапию кожной токсичности: увлажняющие кремы-эмоленты утром, 1% гидрокортизоновый крем вечером, солнцезащитный крем и все-таки возникает зуд, — следует обратиться к лечащему врачу, либо на консультацию врача-дерматолога (дерматовенеролога).
Для облегчения зуда можно дополнительно нанести на зудящие области кремы-эмоленты. Внутрь можно принять 1 таблетку антигистаминного препарата 2-го поколения.
Что делать, если возникает сыпь?
Если пациент применяет профилактическую терапию кожной токсичности и при этом развивается сыпь, следует обратиться к лечащему врачу, который оценит степень тяжести, назначит дополнительное лечение, либо консультацию врача-дерматолога (дерматовенеролога).
Что делать, если поднялась температура?
Следует сообщить об этом лечащему врачу. При повышении температуры тела выше 38 гр. необходимо принять внутрь нестероидный противовоспалительный препарат.
Что делать, если есть сухость и шелушения?
Сухость и шелушение хорошо корректируются при помощи кремов-эмолентов, которые можно наносить 2 и более раз в сутки.
Что делать, если кожа меняет цвет?
Гиперпигментация кожи обычно развивается через 2–3 недели после окончания химиотерапии или на 10–12 неделе после начала курса лечения. Появляются окрашенные пятна на кончиках пальцев, локтевых суставах или ладонях, лице, вдоль используемых для инъекции вен.
Гиперпигментация дополнительного лечения не требует. После окончания курса противоопухолевой терапии она постепенно исчезнет. Специфической профилактики нет.
Как вести себя на солнце во время проведения курса химиотерапии?
Необходимо исключить пребывание на солнце. Рекомендовано ношение одежды с длинным рукавом, головной убор с широкими полями, солнцезащитные очки. Для верхней одежды предпочтение следует отдавать льняным тканям как более эффективным в отношении солнцезащиты, чем хлопчатобумажные. При этом окрашенные ткани обладают большим защитным эффектом по сравнению с белыми. Кроме того, нейлон, шерсть и полиэстер лучше защищают от ультрафиолетового облучения, чем хлопок.
Даже в холодные периоды года и при отсутствии солнца за 20 мин до выхода на улицу рекомендуется наносить на открытые участки кожи (лицо, кисти и др.) аптечные солнцезащитные кремы с максимальной комплексной защитой: SPF 50+/PPD 46.
Что при кожной токсичности категорически нельзя делать?
Нельзя заниматься самолечением кожной токсичности, в том числе народными средствами и самостоятельно снижать дозу, либо отменять противоопухолевые препараты.
Осложнения после химиотерапии
На протяжении последних десятилетий химиотерапия является одним из эффективных методов лечения опухолей. Основной механизм действия химиопрепаратов – воздействие на клетки опухоли таким образом, что происходит замедление или прекращение их размножения.
К сожалению химиотерапия не обладает специфичностью: помимо клеток опухоли, повреждаются и клетки здоровых тканей и органов. В первую очередь это касается тех органов, ткани которых могут быстро расти, размножаться – волосяные фолликулы, клетки слизистой оболочки кишечника и ротовой полости, костный мозг. Наиболее часто, 80-90% осложнений после химиотерапии при раке наблюдается со стороны системы крови и пищеварительного тракта.
Осложнения делятся по степени выраженности. Всемирная организация здравоохранения выделяет 3 степени тяжести осложнений:
Осложнения со стороны пищеварительной системы
К наиболее частым осложнениям со стороны пищеварительной системы при проведении лекарственной терапии относятся:
Тошнота и рвота занимают лидирующие позиции среди жалоб пациентов. Причина возникновения тошноты и рвоты до сих пор до конца не ясна. Известно, что химиотерапия вызывает тошноту и рвоту посредством высвобождения эметогенных соединений, таких как допамин, серотонин и субстанция Р, воздействующих на рецепторы пищеварительной системы и центральной нервной системы, запуская рвотный рефлекс. Другими словами, развитие тошноты и рвоты связано с раздражением рецепторов в желудке и головном мозге.
Виды тошноты и рвоты
Вид тошноты и рвоты определяется временем его возникновения на протяжении цикла химиотерапии:
острая — в первые сутки после введения цитостатиков
отсроченная — в течение 2-5 суток после введения цитостатиков.
При последующих введениях препарата возможно появление «преждевременной рвоты» (тошнота и рвота «ожидания») — в течение нескольких часов до введения цитостатиков. Она, как правило, развивается у больных, получавших ранее высокоэметогенные режимы ПХТ и страдавших от ее осложнений. Ее могут провоцировать запахи, вкусовые ощущения, вид предметов и обстановки, напоминающих о лечении. Для профилактики такой тошноты и рвоты используются транквилизаторы, психотренинг, гипноз.
К сожалению, часто пациенты могут не сообщать о развитии у них осложнений. Данное поведение обусловлено широким распространением заблуждений относительно процесса химиотерапии, таких как:
Некоторые пациенты преуменьшают силу и значение развивающихся осложнений и не хотят лишний раз беспокоить медицинский персонал. Такое поведение сильно затрудняет конструктивное взаимодействие между пациентом и доктором и создает дополнительные риски для здоровья.
Факторы риска развития тошноты и рвоты
Существуют различные причины, предрасполагающие к появлению тошноты и рвоты. В первую очередь, это особенности используемого препарата или их комбинации.
Большое значение имеют индивидуальные особенности пациента:
Наиболее тяжело химиотерапию переносят женщины и больные моложе 30 лет.
Эффективность противорвотной терапии
Лечение таких осложнений после химиотерапии, как тошнота и рвота, может дать хороший эффект. Арсенал препаратов, которые обеспечивают профилактику и лечение тошноты и рвоты, очень большой. Комплексное их использование способно предотвратить появление этих симптомов в 90% случаев.
Полный контроль: отсутствие рвоты после введения противорвотных препаратов,
Частичный контроль: один эпизод рвоты или умеренная тошнота
Образ жизни и питание при проведении химиотерапии
Большое значение имеет образ жизни и питание при проведении химиотерапии. Рекомендуется двигательная активность, свежий воздух, дыхательная гимнастика. Двигательная активность помогает избежать осложнений.
Необходимо правильно питаться – голод усиливает тошноту. Прием пищи нужно начинать до появления голода, а есть необходимо медленно и небольшими порциями.
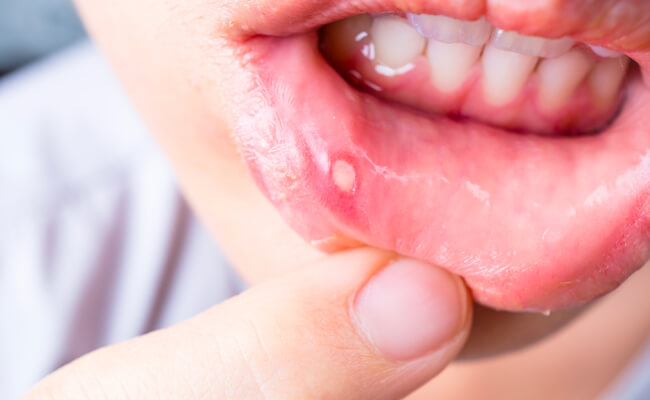
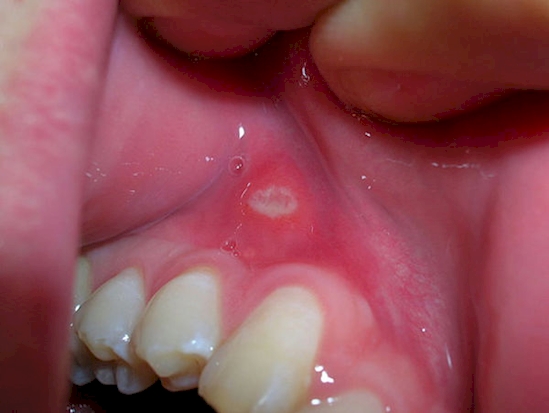
Стоматит
Стоматит — это воспаление ротовой полости, которое наблюдается примерно у трети пациентов. Воспаление чаще всего вызвано активацией бактериальной и грибковой инфекции на поврежденных цитостатиками участках слизистой оболочки. Стоматит является проявлением скрытых осложнений.
При отсутствии своевременного лечения, может развиться выраженное воспаление, обезвоживание, прием пищи станет затруднен.
Предрасполагающие факторы развития стоматита
Профилактика стоматита включает в себя максимальное санирование полости рта до начала химиотерапии. Очень часто мы до начала лечения отправляем пациентов к стоматологу чтобы избежать последующих осложнений.
Гигиенические мероприятия включают чистку зубов мягкой зубной щеткой, полоскание слабым раствором перекиси водорода, фурацилина, хлоргексидина.
Если стоматит все же развился, необходимо максимально щадить ротовую полость при питании – исключить те продукты, которые могут вызвать раздражение.
Питание при стоматите:
Сама по себе химиотерапия не накладывает ограничений на питание, но для ускорения восстановления поврежденных клеток, мы рекомендуем употреблять больше белка и вообще здоровую полноценную разнообразную пищу.
Местное лечение направлено на удаление из ротовой полости зубного налета и поддержание влажности слизистых оболочек. Обезболивание местными анестетиками (прокаин, лидокаин). При развитии эзофагита применяют антацидные препараты, обволакивающие средства, спазмолитики.
Диарея
Третья группа осложнений — диарея или жидкий стул. Также встречается довольно часто (25-30% пациентов).
Диета при диарее должна быть максимально щадящей для кишечника. В первые дни можно применить водную диету чтобы кишечник максимально успокоился. Продукты, которые максимально легко усваиваются.
Авторская публикация:
СЕМЕНОВА АННА ИГОРЕВНА
химиотерапевт, онколог, кандидат медицинских наук
Лечение после химиотерапии
Химиотерапия – один из безоперационных способов борьбы с раком. Лечение основано на введении в организм больного препаратов, которые содержат токсины и яды, сдерживающие или полностью прекращающие рост злокачественной опухоли. Химиотерапия наносит громадный урон человеческому организму. В результате воздействия ядов и токсинов повреждаются и гибнут не только атипичные клетки, но и здоровые, поражается печень, почки и другие системы. Поэтому после химиотерапии человеку необходимо лечение – комплексное, профессиональное, которое поможет справиться с побочными эффектами, пойти на поправку и полностью восстановиться.
Когда показана химиотерапия?
Решение о медикаментозном лечении онкологии принимает лечащий врач, основываясь на результатах анализов и аппаратных исследований. Как правило, к химиотерапии прибегают в следующих случаях:
Чаще всего медикаментозная терапия онкологии назначается для профилактики метастазирования ранее удалённых опухолей, а также лечения рака крови (лейкоз, гемобластоз) и других редких видов злокачественных новообразований (хориокарцинома, рабдомиосаркома). Также химиотерапия применяется для подготовки опухоли к операции – чтобы хирург мог её полностью удалить, не оставив ни единой раковой клетки.
Какие препараты химиотерапии для каких опухолей применяются
Это 2 группы средств консервативного лечения рака – цитостатики и цитотоксины. Первые проникают в атипичную клетку, нарушают её ДНК, запуская процесс самоуничтожения. Чаще всего для лечения используются следующие цитостатики: Гидроксимочевина, Фторурацил, Циклофосфан, препараты платины.
Цитотоксины уничтожают клетки – и раковые, и здоровые, вызывая тяжёлые побочные эффекты в организме у больных раком. Среди таких препаратов выделяют несколько групп:
Больше всего побочных эффектов у цитостатиков и цитотоксинов. Поэтому лечение после химиотерапии – неотъемлемая часть процесса избавления от рака. Оно позволяет ускорить восстановление клеток организма, облегчить состояние больного и улучшить качество его жизни.
Побочные эффекты химиотерапии
Рак – тяжёлое заболевание, которое требует от пациента немалых физических и эмоциональных сил для лечения. Побочные эффекты, среди которых не только физиологические, но и психологические страдания, многих выбивают из колеи, заставляя замкнуться, отгородиться от внешнего мира. Это часто приводит к ухудшению общего состояния больных раком.
Наиболее частые побочные эффекты при лечении химиотерапией:
Это лишь небольшая часть побочных эффектов при лечении рака химиопрепаратами. Реакция организма зависит не только от его индивидуальности, но и от применяемых средств. Если больному раком назначают для лечения лекарства таргетной терапии, то проблем с ЖКТ скорее всего не будет. У таких пациентов почти не бывает тошноты, рвоты, изжоги, поносов и запоров. Также большую роль играет предподготовка к лечению, которая позволяет провести реабилитацию большинства хронических заболеваний. Это помогает избежать их обострения после химиотерапии и быстрее восстановиться.
Лечение онкобольных после медикаментозной терапии рака
Применение лекарств для купирования злокачественного процесса имеет множество положительных моментов, за исключением одного – побочных эффектов. Однако с ними можно справиться, если своевременно начать лечение после химиотерапии рака.
Его назначает лечащий врач, опираясь на результаты последних анализов, аппаратных исследований и жалобы пациента. Лечение включает в себя:
Диета в пост лечении рака
Одна из распространённых реакций организма на терапию препаратами, содержащими яды и токсины – тошнота и потеря аппетита. Отказываться от еды нельзя, потому что она даёт силы для восстановления, однако рацион пересмотреть придётся.
Основные рекомендации по питанию больных раком, которые восстанавливаются после лечения химиотерапией:
Рекомендации по самому рациону касаются не только продуктов, но и приготовления различных блюд:
В день больному раком, который проходит лечение после воздействия химиопрепаратами, нужно выпивать около полутора литров жидкости. По этому вопросу рекомендуется проконсультироваться с врачом. Если наблюдается скопление жидкости в брюшине, лёгких или плевральной полости, её количество ограничивают.
Иммуномодуляторы в пост лечении рака
Химиотерапия для организма человека представляет сильнейший стресс. Больше всего повреждается костный мозг, отвечающий за кровь. После лечения её показатели значительно ухудшаются, показывая нехватку основных компонентов – лейкоцитов, эритроцитов и тромбоцитов, из-за чего возникают лейкопения, эритропения, тромбоцитопения.
Нехватка белых кровяных телец в организме сказывается на иммунитете – он становится настолько слабым, что больной может подхватить любую инфекцию или вирус, к которым ранее был невосприимчив. Для коррекции состояния больных раком лечение после химиотерапии всегда включает препараты-иммуномодуляторы, которые стимулируют гемопоэз (процесс кроветворения в костном мозге):
Иммуномодулирующие препараты применяются для улучшения качества жизни пациентов, больных раком. Их эффективность доказана более чем 30-летней практикой применения у онкологических больных во время химиотерапии и в период восстановления.
Симптоматическое лечение
Лечение расстройств ЖКТ
Первое, что делает врач – устанавливает причину состояния. Тошнота и рвота возникают не только от отравления организма больного раком при лечении токсическими противоопухолевыми препаратами. Часто это происходит в результате кишечной непроходимости – механической или динамической (отёк головного мозга, гиперкальциемия). Если ничего серьёзного не обнаружено, больному раком для лечения прописывают Церукал или Дексаметазон, если они действуют слабо, могут назначаться Зофран, Навобан, Осетрон.
Запор – один из побочных эффектов химиотерапии у особо тяжёлых больных. Здесь рекомендации врача исключительно индивидуальны. Если не стоит вопрос об оперативном лечении запора, проводят поэтапную терапию:
Диарея возникает либо как функциональное нарушение, либо как психоневрологическое осложнение после химиотерапии рака. Лечение включает в себя:
Если анализы выявляют инфекционную природу диареи, для лечения состояния назначаются антибиотики.
Печень и почки
Оба органа участвуют в фильтрации, а потому сильнее остальных поражаются при лечении от рака. Для восстановления печени сначала нужно её очистить от скопившихся в ней вредных веществ. Для этой цели применяется Легалон – препарат на основе семян расторопши. После очищения основная задача – восстановить повреждённые химиотерапией клетки печени, чтобы орган снова заработал корректно и начал выполнять свою прямую функцию – очищать кровь от вредных веществ. Для лечения используют БАДы – Эссенциале Форте, Карсил, Флор Эссенс.
С почками несколько сложнее. Агрессивное воздействие токсических/ядовитых препаратов может вызвать мочекислую нефропатию, почечную недостаточность. Для восстановления правильной работы почек применяют:
Если диагностируются воспалительные заболевания почек и мочевыводящих путей, для лечения назначаются антибактериальные препараты – Нитроксолин, Фурадонин.
Кровь
При лечении рака сильнодействующими токсичными препаратами в крови наблюдается сильная нехватка компонентов. Чтобы повысить уровень лейкоцитов, назначаются витаминные комплексы, содержащие витамины группы B, в частности B9 и 12.
Аскорбиновая и фолиевая (витамин B9) кислоты, кальций + витамин D3, магний и цинк ускорят выработку тромбоцитов. Эритроциты восстанавливаются самостоятельно. Повысить гемоглобин можно с помощью витаминов B12, B9, препаратов железа.
Психологическая помощь
Для пациентов, больных раком, свойственны стрессы и депрессия, которые загоняют человека в состояние безысходности и апатии. Это прямым образом сказывается на процессе лечения и выздоровления. Помощь психотерапевта в такой ситуации необходима. Важно найти своего врача, которому можно доверять и рассказывать о своих страхах и фобиях. Это поможет больному раком вернуться к полноценной жизни в социуме.
После каждого курса химиотерапии пациент нуждается в комплексном лечении. Выполняя все рекомендации лечащего врача, больной быстрее восстанавливается, что позволяет ему не выпадать надолго из нормальной жизни.
Что вам необходимо сделать
2. Нашим пациентам мы предлагаем курсы реабилитации:
3. Если вам понравилась статья оставьте комментарии ниже.
Изменения состояния кожных покровов при лечении рака
Какие побочные эффекты со стороны кожи возможны?
Лечение рака, в том числе лучевая и химиотерапия, могут спровоцировать ряд кожных проблем. К наиболее распространенным изменениям относятся покраснение, сыпь, сухость, шелушение и зуд. Кожа может менять цвет, местами становиться светлее или темнее. Кроме того, у онкологических пациентов часто появляются язвы или трещины на коже. Эти побочные эффекты могут вызвать дискомфорт и повысить риск инфекции.
Пациенты с онкологическим заболеванием и их родственники должны следить за признаками нарушения кожных покровов и предпринимать дополнительные меры для защиты кожи. Помочь могут даже самые простые действия: увлажняйте сухую кожу, используйте солнцезащитный крем и обращайте внимание на появление признаков инфекции.
Распространенные кожные проблемы при лечении рака
Побочные эффекты лучевой терапии со стороны кожи (лучевой дерматит)
Изменения состояния кожных покровов при лучевой терапии встречаются весьма часто. Почти у всех пациентов, проходящих лучевую терапию, наблюдаются те или иные временные изменения состояния кожи в области облучения. Возможны покраснение, зуд, сухость или обесцвечивание кожи. Кожа может шелушиться или на ней могут появиться волдыри. Кроме того, в облученной области может наблюдаться выпадение волос.
Как правило, побочные эффекты облучения со стороны кожи развиваются медленно в течение первых нескольких недель лечения и проходят после завершения лучевой терапии. Однако облученные участки кожи будут более чувствительны к солнечному излучению как во время, так и после лечения. Кроме того, на облученных участках после курса химиотерапии может развиться реакция (т. н. реактивация лучевых ожогов).
Во время лучевой терапии кожа требует особого ухода. Важно соблюдать рекомендации врача. Узнайте больше об уходе за кожей во время лучевой терапии.
что такое реактивация лучевых ожогов?
Реактивация лучевых ожогов — это кожная реакция, которая может развиваться при назначении определенных химиотерапевтических препаратов после лучевой терапии. Кожа в облученной области может покраснеть, воспалиться и выглядеть как сильный солнечный ожог. Симптомы реактивации лучевого ожога проходят после завершения химиотерапии.
Побочные эффекты химиотерапии со стороны кожи
Некоторые лекарственные препараты могут вызывать раздражение кожи вокруг места инъекции, а в случае попадания препарата на кожу на ней могут образоваться язвы. Если в ходе инфузионной терапии пациент чувствует покалывание или жжение, необходимо сообщить об этом врачу или медсестре.
Вероятность возникновения той или иной кожной проблемы зависит от конкретного назначенного противоопухолевого препарата. Врачи могут рассказать семье пациента, какие именно изменения кожных покровов наиболее вероятны, когда они обычно возникают и когда должны исчезнуть.
Побочные эффекты таргетной терапии со стороны кожи
Таргетная терапия воздействует на определенные показатели, контролирующие рост раковых клеток. Тем не менее, применяемые при таргетной терапии препараты могут также оказывать влияние на клетки кожи или клетки других тканей организма, провоцируя побочные эффекты. Как правило, проблемы с кожей во время таргетной терапии менее выражены и зависят от типа и дозы препарата. Одним из основных побочных эффектов таргетной терапии со стороны кожи является сыпь, похожая на акне. Среди других частых изменений состояния кожных покровов отмечаются зуд, сухость, чувствительность к солнечному излучению и изменение цвета кожи.
Некоторые препараты могут вызвать кожную реакцию под названием «ладонно-подошвенный синдром», при которой из-за трения или давления на коже образуются болезненные волдыри или мозоли. При этом также может возникать онемение, пощипывание, жжение или повышенная чувствительность кистей и стоп к высокой температуре.
что такое ладонно-подошвенный синдром?
Ладонно-подошвенный синдром, также известный как ладонно-подошвенная эритродизестезия — это кожная реакция, которая развивается на ладонях рук и подошвах стоп после лечения некоторыми противоопухолевыми препаратами. Возможно также поражение кожи на других частях тела.
Среди симптомов выделяют покалывание, онемение, покраснение, отечность, шелушение, болезненность и образование волдырей. Это состояние может быть и умеренным, и ярко выраженным. При ярко выраженном ладонно-подошвенном синдроме может возникать сильная боль и затруднение при ходьбе или хватании предметов.
Риск развития ладонно-подошвенного синдрома возрастает при назначении определенных препаратов для химиотерапии или таргетной терапии. Ладонно-подошвенный синдром является побочным эффектом следующих лекарственных препаратов:
Ладонно-подошвенный синдром может проявляться через несколько недель или даже месяцев лечения. Как правило, симптомы слабеют или проходят в течение нескольких недель после отмены препарата.
Пациентам с ладонно-подошвенным синдромом следует ограничить занятия, связанные с избыточным трением или давлением на пораженные области. Необходимо беречь кожу от чрезмерных воздействий, ограничить контакт с горячей водой и избегать ходьбы босиком. Кроме того, пациенту следует избегать занятий спортом и деятельности, связанной с бегом, прыжками и хватанием предметов.
Побочные эффекты иммунотерапии со стороны кожи
Иммунотерапия — это метод лечения, при котором для борьбы с раком задействуется собственная иммунная система организма. Однако иммунная система может атаковать и здоровые клетки, провоцируя побочные эффекты. К частым побочным эффектам иммунотерапии со стороны кожи относят такие проблемы, как сыпь и зуд. Иногда могут наблюдаться обесцвечивание кожи и образование бугорков или волдырей. Кроме того, у пациента могут выпадать волосы на небольших участках либо по всему телу. Побочные эффекты иммунотерапии со стороны кожи могут развиваться после нескольких недель или даже месяцев лечения.
Побочные эффекты со стороны кожи после трансплантации стволовых клеток
У пациентов, перенесших трансплантацию стволовых клеток (другое название — трансплантация гемопоэтических стволовых клеток или костного мозга), зачастую развиваются побочные эффекты со стороны кожи вследствие химиотерапии или облучения. Кроме того, у некоторых пациентов могут появиться проблемы с кожей из-за реакции «трансплантат против хозяина» (РТПХ). РТПХ может проявляться в острой или хронической форме.
К распространенным симптомам при острой РТПХ относятся кожная сыпь, бугорки или покраснение. Зачастую сыпь сначала появляется на шее, ушах, плечах, ладонях рук или подошвах стоп. Может наблюдаться зуд или жжение. При тяжелой форме РТПХ на коже могут появляться язвы или волдыри.
При хронической РТПХ у пациента может быть сыпь с зудом или жжением. Кожа может шелушиться. Могут появляться бугорки, язвы или волдыри. Может наблюдаться выпадение волос и повреждение или потеря ногтей на пальцах рук. Кожа может потемнеть или посветлеть. Текстура кожи может утолщаться или уплотняться, что вызывает чувство стянутости и затрудняет движения в суставах.
РТПХ может протекать тяжело и развиваться спустя месяцы после трансплантации. При подозрении на РТПХ необходимо немедленно связаться с врачом.
Лечение побочных эффектов со стороны кожи
Лечение побочных эффектов со стороны кожи зависит от конкретных симптомов, тяжести их проявления и причины возникновения. Врач будет учитывать такие факторы:
Борьба с побочными эффектами со стороны кожи: помощь семье
Зачастую при лечении рака кожа становится более чувствительной и подверженной раздражению. Семья пациента должна сообщать врачу о любых изменениях состояния кожных покровов.
Рекомендации по уходу за кожей при онкологическом заболевании:
Родственники пациента должны немедленно сообщить врачу или медсестре, если лекарственный препарат или средство по уходу за кожей вызывает пощипывание или жжение, если появляется сыпь или зуд, если симптомы ухудшаются или если отмечаются признаки инфекции. Перед применением нового средства для кожи всегда консультируйтесь с врачом.