Короткий пищевод у взрослого человека это что
Врожденный короткий пищевод (Q39.8)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Факторы и группы риска
Врожденный короткий пищевод является аномалией развития и редко существует как самостоятельное заболевание.
Врожденный короткий пищевод может встречается при синдроме Марфана, имеются семейные случаи заболевания.
Короткий пищевод также рассматривается как один из типов грыжи пищеводного отверстия диафрагмы. Как правило, он встречается в сочетании со скользящей грыжей и возникает как следствие спазма, воспалительных изменений и рубцовых процессов в стенке пищевода.
Клиническая картина
Cимптомы, течение
Диагностика
Лабораторная диагностика
Дифференциальный диагноз
Дифференциальная диагностика проводится с пилороспазмом, эзофагоспазмом, атрезией двенадцатиперстной кишки и другими аномалиями пищеварительного тракта. В первую очередь необходимо исключить эпифренальный дивертикул и грыжу пищеводного отверстия диафрагмы.
При постановке дифференциального диагноза следует иметь в виду, что укорочение пищевода может развиться вторично вследствие рубцового сморщивания его стенок в результате оперативного вмешательства, ожога, язвенного процесса или хронического эзофагита, наблюдающегося при грыжах пищеводного отверстия диафрагмы и пилоростенозах, которые сопровождаются забрасыванием желудочного содержимого в пищевод (рефлюкс-эзофагит ). В данных ситуациях вместе с укорочением пищевода в его нижнем отделе отчетливо заметны признаки соответствующего заболевания (эзофагит, грыжа, язва, рубцовое сужение).
Болезнь Баррета (короткий пищевод). Санкт-Петербургский Научно-практический Центр Колопроктологии.
Болезнь Баррета (короткий пищевод)
Болезнь Баррета — это врожденное укорочение пищевода или дистопия желудочного эпителия в нижнюю треть пищевода (т.е. когда слизистая нижней трети пищевода имеет структуру слизистой желудка). При болезни Баррета имеет место полная несостоятельность всех механизмов, обеспечивающих закрытие перехода между пищеводом и желудком, что приводит к забросу агрессивного желудочного содержимого в пищевод. Кроме того, имеющиеся очаги желудочного эпителия в пищеводе также производят агрессивные компоненты желудочного сока, что еще больше усугубляет ситуацию. Поэтому для болезни Баррета типично образование язв нижней трети пищевода с последующим стенозированием последнего.
У больных с болезнью Баррета нередким симптомом являются респираторные нарушения (рефлекторный ларингоспазм, бронхоспазм, у детей – апноэ), непосредственной причиной которых является как незначительная аспирация желудочного содержимого, так и воздействие на рецепторы средней и верхней трети пищевода. Респираторные симптомы обычно появляются в горизонтальном положении, чаще ночью.
Основной метод диагностики болезни Баррета — фиброгастроскопия с биопсией участков слизистой пищевода.
В соответствии с эндоскопической классификацией Савари и Миллера, различают 4 степени эзофагита:
I степень — гиперемия дистальных отделов пищевода,
II степень — эрозии пищевода, не сливающиеся друг с другом,
III степень — сливающиеся эрозии,
IV степень — хроническая язва пищевода, стеноз.
Рентгеноскопия пищевода с барием позволяет оценить скорость прохождения контрастной массы по пищеводу, его тонус, наличие регургитации, диафрагмальной грыжи.
Стеноз пищевода. При стенозе появляется дисфагия (т.е. невозможность приема пищи), ухудшается самочувствие, снижается масса тела.
Перфорация пищевода — серьезное осложнение болезни Баррета, требующее экстренной хирургической помощи. Клиническая картина и прогноз зависят от того, в какой из близлежащих органов или полостей происходит перфорация. Чаще всего язва перфорирует в средостение. При этом внезапно возникают интенсивные боли за грудиной, иррадиирующие в спину, усиливающиеся при глотании, может быть рвота алой кровью. Реже язва может перфорировать в левую плевральную полость, вследствие чего развивается пневмоторакс.
Хирургические методы лечения применяются только при возникновении вышеописанных осложнений болезни. При неосложненном течении применяется лекарственная и диетотерапия. Важным условием успешного лечения является соблюдение диеты и ряд ограничений по образу жизни. В частности, пациентам рекомендуется:
1. ограничить потребление жиров, жареного, кофе, шоколада, цитрусовых, газированных наптков, а также продуктов, содержащих грубую клетчатку (свежий лук, чеснок, капуста, перец, редис);
2. избегать обильной пищи, не есть на ночь;
3. после еды в течение 1,5–2 ч не ложиться;
4. отказаться от курения;
5. спать с приподнятым головным концом (на 15 см) кровати;
6. не носить тугие пояса;
Из лекарственных препаратов применяются препараты, снижающие агрессию желудочного сока (антациды и антисекреторные), антирефлюксные препараты (прокинетики). Выбор схемы медикаментозной терапии зависит от тяжести эзофагита.
Болезнь Баррета (короткий пищевод).
Санкт-Петербургский Научно-практический Центр Колопроктологии.
Врожденный короткий пищевод ( Грудной желудок )
Врожденный короткий пищевод — это редкая аномалия развития пищеварительного тракта, при которой весь желудок или его часть располагается выше диафрагмы. Причины патологии точно не установлены, обычно она сочетается с пороками других органов и/или наследственными заболеваниями. Аномалия проявляется постоянными срыгиваниями, рвотой, дисфагией, истощением и нарушением темпов физического развития. Для диагностики назначают рентгенологические, эндоскопические и ангиографические методы обследования ЖКТ. Лечение укорочения пищевода включает хирургическую коррекцию, соблюдение диеты и режима кормления, прием антацидных и антисекреторных медикаментов.
МКБ-10
Общие сведения
Врожденный короткий пищевод в педиатрии встречается крайне редко, поэтому общая статистика заболеваемости отсутствует. Болезнь известна с 1919 года, и для ее названия применялись разные термины: «брахиоэзофагус», «неопущенный желудок», «грудной желудок». Истинное укорочение органа отличается от барретовского пищевода, для которого характерна нормальная длина и замещение эзофагеальной слизистой желудочным эпителием. При этом врожденный короткий пищевод одновременно может быть барретовским.
Причины
Этиологические факторы заболевания пока неизвестны. Как и другие аномалии, врожденный короткий пищевод может возникать при наследственных генетических мутациях, спонтанных нарушениях развития и дифференцировки тканей под воздействием тератогенных факторов (химических, физических, биологических). У более чем 50% детей, имеющих короткий пищевод, выявляются другие пороки. Чаще страдают сердце и сосуды. Иногда этот врожденный дефект ассоциирован с синдромом Марфана.
Патогенез
Аномалия формируется вследствие неправильной закладки кардиальной зоны желудочно-кишечного тракта, которая происходит на этапе эмбрионального развития. Вследствие этих нарушений рост пищевода в длину задерживается, желудок не полностью опускается в брюшную полость, его часть остается над диафрагмой в средостении. Врожденный короткий пищевод 1-й степени характеризуется отдалением кардии от диафрагмы не больше, чем на 4 см, а 2-й — расположением выше 4 см.
Основная проблема у детей, страдающих эзофагеальной аномалией, — отсутствие нормально сформированного пищеводно-желудочного перехода. У них не развит угол Гиса и клапан Губарева, поэтому единственная преграда на границе двух органов — нижний сфинктер пищевода. Как следствие, в короткие сроки возникает гастроэзофагеальный рефлюкс, под действием соляной кислоты желудка начинаются воспаления и изъязвления.
Симптомы
Короткий пищевод, как правило, проявляется уже в периоде новорожденности. После кормления ребенок часто срыгивает, у него отмечаются рвота и нарушения глотания. При срыгивании выделяется несвернувшееся молоко, иногда с примесями крови из-за кровотечения из пищеводных язв. В результате тяжелых расстройств питания наблюдаются гипотрофия, задержка физического развития. Новорожденный практически не набирает вес, его кожа тонкая и сухая, типичные жировые складки отсутствуют.
Однако при незначительном укорочении пищевода симптомы менее выражены, появляются у детей дошкольного и школьного возраста. Пациенты предъявляют жалобы на отрыжку, кислую изжогу, дискомфорт и жгучие ощущения в области груди. Неприятные симптомы усиливаются по завершении еды, при физической нагрузке и в лежачем положении. Клиническая картина напоминает классическую гастроэзофагеальную рефлюксную болезнь (ГЭРБ).
Осложнения
При частых срыгиваниях у новорожденных начинается аспирационная пневмония. Вследствие постоянного раздражения пищеводной слизистой кислым содержимым желудка развивается рефлюкс-эзофагит, на стенках органа формируются поверхностные эрозии и глубокие язвы, которые в будущем чреваты стриктурами. Из поражения слизистой регулярно открываются кровотечения разной интенсивности, которые провоцируют железодефицитную анемию.
Диагностика
Обследование проводит врач-педиатр совместно с детским хирургом. По клиническим признакам аномалию сложно диагностировать — в раннем возрасте она может напоминать другие врожденные дефекты, а у старших детей маскируется под типичный рефлюкс-эзофагит. Для обнаружения аномалии и выбора тактики лечения назначаются визуализационные исследования:
Лабораторные исследования имеют вспомогательное значение при обследовании. В гемограмме обнаруживают снижение гемоглобина, появление маленьких и гипохромных эритроцитов. В биохимическом анализе крови могут быть отклонения в протеинограмме и липидном спектре, вызванные недостатком питательных веществ. При рефлюкс-эзофагите повышаются острофазовые показатели.
Лечение врожденного короткого пищевода
Консервативная терапия
Для облегчения состояния ребенка нужно соблюдать режим кормления. Грудничков кормят часто маленькими объемами молоками или смеси. Малыша необходимо держать в полувертикальном положении. Старшим детям дают полужидкую тщательно обработанную пищу каждые 3-4 часа, а для предотвращения рвоты рекомендуют есть в вертикальном положении. Сразу после еды запрещаются активные игры, резкие наклоны туловища, кувырки.
Медикаментозное лечение детей, у которых выявлен врожденный короткий пищевод, носит симптоматический характер. Для устранения мучительных симптомов и защиты слизистой от кислотного повреждения используют антациды и антисекреторные препараты. При сильном болевом синдроме показаны спазмолитики. Если у ребенка развилась гипохромная анемия, проводится коррекция пероральным и парентеральными препаратами железа.
Хирургическое лечение
Оперативная коррекция — основной метод лечения порока. Техника и вид хирургического вмешательства подбирается исходя из степени укорочения органа, состояния больного, наличия сопутствующих пептических стриктур или диафрагмальных грыж. У детей зачастую используются лапароскопические вмешательства, поскольку они менее травматичны и дают лучшие отдаленные результаты.
Прогноз и профилактика
При своевременной диагностике и хирургической коррекции патологии удается нормализовать работу верхних отделов ЖКТ, устранить диспепсические проявления. Менее благоприятный прогноз для пациентов с тяжелыми формами ГЭРБ и поражениями эзофагеальной слизистой, у которых не удается добиться полного регресса симптоматики. Учитывая врожденный характер и невыясненную этиологию, меры профилактики короткого пищевода не разработаны.
Короткий пищевод у взрослого человека это что
Существует множество концепций патогенеза ГЭРБ порой диаметрально противоположных. В настоящее время их число превышает 50. Рудольф Ниссен пробовал устранить патологический желудочно-пищеводный рефлюкс воссозданием острого угла Гиса эзофагофундорафией, но эта операция оказалась не эффективной. Вероятно, поэтому предложенная тем же Ниссеном в 1956 году манжетка, навёртываемая из дна желудка вокруг дистального отдела пищевода под диафрагмой, многими хирургами была воспринята позитивно, полагающими, что причиной ГЭРБ является грыжа пищеводного отверстия диафрагмы и слабый нижний пищеводный сфинктер (НПС) [3]. Однако из-за часто возникающей послеоперационной дисфагии и других осложнений, вскоре появилось множество её модификаций. Проведя анализ концепций патогенеза ГЭРБ, мы приняли для руководства дальнейшей работой концепцию патогенеза ГЭРБ, признающую ключевым его фактором врождённое или приобретённое отсутствие клапана Губарева. Следуя этой концепции, мы отказались от восстановления нормальной анатомической позиции пищеводно-желудочного перехода и от навёртывания манжетки из дна желудка вокруг дистального отдела пищевода под диафрагмой. Основанием для этого послужили известные, но не учитываемые факты: 1) грудное положение небольшой части желудка не оказывает вредного воздействия на органы средостения и не создаёт мотивации для низведения его под диафрагму. В этой связи врождённое укорочение пищевода ΙΙ степени (грудной желудок) мы стали условно рассматривать как вариант анатомической нормы для конкретного больного, а клапан формировать поверх кольца пищеводного отверстия диафрагмы без коррекции давления НПС манжеткой из дна желудка [2]. для выполнения нового оперативного приёма мы разработали специальный оперативный доступ к заднему средостению [1].
Материалы и методы исследования
Врождённый короткий пищевод ΙΙ степени – патология, встречающаяся относительно редко, выявляется, как правило, либо случайно при обследовании больных, либо во время операции по поводу ГЭРБ. С 1989 по 2002 год нами он был выявлен у 19 больных ГЭРБ в возрасте от 17 до 50 лет, 11 из которых выполнены операции по представленной ниже методике.
Техника оперативного доступа. Положение больного на спине. Наркоз с искусственной вентиляцией лёгких. Разрез начинают над верхушкой мечевидного отростка и продлевают вверх до места крепления VΙ ребра к грудине. Затем разрез овально переводят в VΙ межреберье и по нему продлевают до условного пересечения со среднеключичной линией (рис. 1).
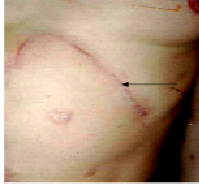
Рис. 1. Фотография передней грудной и брюшной стенки больного К. 45 лет, через 11 месяцев после операции
По ходу кожного разреза послойно рассекают подлежащие ткани до внутренней грудной фасции. Конец VΙΙ ребра отделяют от грудины и отводят книзу, рассекают внутригрудную фасцию и квадратную мышцу, в переднее средостение вводят палец и отслаивают переходную складку париетальной плевры от грудной стенки, разрез фасции продлевают до наружного угла раны. В рану вводят малый реечный расширитель и разводят на 5-7 см, пересекают VΙΙ ребро у места крепления прямой мышцы живота к рёберной дуге, фрагмент ребра пришивают к нижней дуге реечного расширителя, для удержания его от соскальзывания. Края раны разводят до 10 см, переходную складку париетальной плевры отслаивают от перикарда к верхушке сердца.
Стрелка указывает на рубец после переднего наддиафрагмального операционного доступа. на передней брюшной стенке рубцы от ранее перенесенных операций.
Фиброзные тяжи, образующие переднюю линию сращения перикарда с диафрагмой деликатно разделяют острым способом в промежутке между грудино-перикардиальной связкой и верхушкой сердца. После разделения сращений передней линии сращения между перикардом и диафрагмой находится прослойка рыхлой клетчатки, по которой тупым способом их разделяют. по мере углубления доступа под перикард вводят узкое зеркало с автономным источником света, опирая его на край VΙ ребра и практически не оказывая давление на сердце. После разделения рыхлых сращений заднюю апертуру канала доступа, открывающую заднее средостение, расширяют влево до листка средостенной плевры.
Техника формирования клапана. Перикардиальный отдел диафрагмы отводят книзу зеркалом шириной 3 см с автономным источником света не его конце. Марлевым тампоном на изогнутом зажиме переднюю стенку грудного желудка погружают в полость абдоминального желудка чрез кольцо пищеводного отверстия диафрагмы. Боковые стенки погружённой части желудка фиксируют к переднебоковым дугам кольца пищеводного отверстия диафрагмы швами, удерживающими складку передней стенки грудного желудка у задней стенки абдоминального желудка на уровне кольца пищеводного отверстия диафрагмы. на этом формирование клапана заканчивается.
Функция клапана. Пищевой комок, пройдя через пищевод в грудной отдел желудка, задерживается над клапаном и, накопив достаточную массу, отодвигает его книзу и проваливается в желудок (рис. 2).
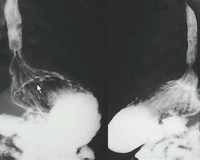
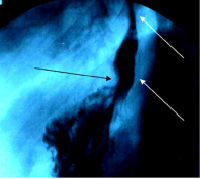
Рис. 2. Фотография левосторонней рентгенограммы пищевода и желудка больного П. 17 лет, сделанная в момент обильного питья водной взвеси сернокислого бария. Чёрная стрелка указывает на створку клапана, верхняя белая стрелка – на пищеводно-желудочный переход, нижняя белая – на заднюю стенку грудного желудка
Между приёмами пищи вершина складки передней стенки грудного желудка остаётся у задней стенки грудного желудка, как створка клапана (рис. 3).
Рис 3. Левосторонняя рентгенограмма пищевода и желудка с остатками водной взвеси сернокислого бария (фотография). Стрелка справа указывает на створку клапана обтекаемую контрастной массой, белая стрелка слева указывает на тень столбика водной взвеси сернокислого бария над створкой клапана, чёрная стрелка слева указывает на место пищеводного отверстия диафрагмы
При резком повышении давления в желудке край складки оттесняется кпереди и кверху и открывает выход содержимому из абдоминального отдела желудка в грудной желудок и, далее в пищевод, происходит отрыжка или рвота.
По завершению оперативного приёма средостение дренируют силиконовым трубчатым дренажом с боковыми отверстиями под VΙΙ ребром у внутреннего края левой прямой мышцы живота и фиксируют прошивной нитью к коже.
Результаты исследования и их обсуждение
Критериями в оценке эффективности операции были: отсутствие послеоперационной дисфагии, сроки восстановления перистальтики желудочно-кишечного тракта и продолжительность стационарного лечения. Послеоперационная дисфагия не отмечена ни у одного из 11 больных. Активность желудочно-кишечного тракта восстанавливалась к утру следующего дня после операции. Продолжительность послеоперационного лечения сократилась почти вдвое по сравнению со сроками, определёнными МЭС в 20 койко-дней (M±m=12±3,2). Больные, имеющие работу, приступали к ней через 10-20 дней после выписки из стационара, вместо положенных 40 дней после операций по Ниссену (М±m=13,5±4,6). Экономический эффект в пересчёте на 100 больных составил 1086510 рублей по расценкам на период 2002 года. В отдаленные сроки, прослеженные по от 8 и 17 лет, случаев рецидива болезни не было.
1. Передний наддиафрагмальный внеплевральный опративный доступ к заднему средостению открывает грудной отдел желудка, достаточный для сформирования клапана из передней его стенки в удалении от пищеводно-желудочного перехода, не рассекая сращения желудка с кольцом пищеводного отверстия диафрагмы.
2. Результаты диспансерного наблюдения за больными с клапаном, сформированным из передней стенки грудного желудка, функционирующим как клапан Губарева, полностью подтвердили правильность концепции, признавшей основным фактором патогенеза ГЭРБ у больных с коротким врождённым пищеводом II степени отсутствие клапана Губарева.
О грыже пищевода и рефлюкс-эзофагите
Грыжа пищеводного отверстия диафрагмы (ГПОД) и рефлюкс-эзофагит — это заболевание пищевода и связочного аппарата диафрагмы, при котором возникает расширение пищеводного отверстия диафрагмы и растягиваются связки, фиксирующие пищевод и желудок. В результате растяжения верхняя часть желудка выходит в грудную полость и нарушается работа нижнего пищеводного сфинктера.
Изменение угла Гиса и нарушение работы нижнего пищеводного сфинктера приводит к забросу кислого желудочного содержимого или желчи из двенадцатиперстной кишки в пищевод с развитием воспаления и перестройки слизистой оболочки, вплоть до возникновения рака пищевода. По данным Европейской и Американской гастроэнтерологических ассоциаций, если ГПОД существует в течение 5–12 лет без лечения, то риск развития рака пищевода возрастает на 270% через 5 лет и на 350–490%, в зависимости от возраста — через 12 лет.
Лечение грыжи пищеводного отверстия диафрагмы. Видео прямого эфира
Под рефлюкс-эзофагитом понимают воспалительный процесс в пищеводе, возникающий вследствие заброса желудочного или кишечного содержимого в пищевод и воздействия его на слизистую оболочку пищевода.
Грыжа пищеводного отверстия диафрагмы, как правило, сочетается с ГЭРБ. Гастроэзофагеальная рефлюксная болезнь характеризуется комплексом диспептических, пульмонологических и кардиологических расстройств, возникающих, как правило, вследствие ГПОД и патологического желудочно-пищеводного рефлюкса.
Распространенность заболевания
В настоящее время по мнению многих авторов ГПОД считается одним из наиболее распространенных заболеваний ЖКТ и по своей частоте среди прочей гастроэнтерологической патологии занимают 2–3 место, конкурируя со столь распространенными заболеваниями, как язвенная болезнь и холецистит.
Видео из операционной. Лапароскопическая операция по поводу ГПОД
Классификация грыж пищеводного отверстия диафрагмы
Выделяют три основных типа ГПОД.
Классификация рефлюкс-эзофагита
Для унификации и оценки данных гастроскопического исследования используют классификацию степени выраженности эзофагита по Savary-Miller, при этом различают четыре стадии заболевания:
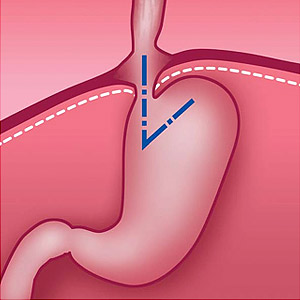
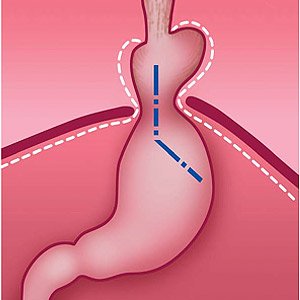
Рис. 1. Нормальное положение желудка и угла Гиса (схема).
Рис. 2. Перемещение части желудка в грудную полость и изменение угла Гиса при грыже пищеводного отверстия диафрагмы (схема).
Симптомы, признаки и клиническая картина грыжи пищеводного отверстия диафрагмы и рефлюкс-эзофагита
Наиболее частыми симптомами являются изжога, часто упорная, мучительная, возникающая как после еды, так и натощак, особенно при наклоне туловища и в положении лежа, а также отрыжка воздухом, кислым, горьким или срыгивание пищи. Характерным симптом грыжи пищеводного отверстия диафрагмы является боль, обычно жгучего характера, которая возникает в подложечной области, за грудиной, в левом подреберье, усиливается при физической нагрузке, при наклонах. Часто бывает ощущение комка в горле и появление боли при проглатывании пищи. В этой ситуации человек ощущает дискомфорт за грудиной вплоть до сильной распирающей боли, распространяющейся в левое плечо и лопатку (совсем как при стенокардии), жжение, чувство нехватки воздуха или неудовлетворенность вдохом. У некоторых пациентов часто происходит внезапное, без видимых причин, повышение артериального давления. Ночью отмечается повышенное слюноотделение, приступы кашля и удушья, к утру появляется осиплость голоса.
Лечение ГЭРБ и грыжи пищеводного отверстия диафрагмы
Методы диагностики
Диагностика основывается на клинической картине, описанной выше, и инструментальных методах обследования. Инструментальные методы обследования, используемые для диагностики ГПОД и РЭ, включают:
Для выявления ГПОД и определения степени поражения пищевода, а также выбора правильной тактики хирургического лечения, необходимо прислать мне на личный электронный адрес puchkovkv@mail.ru puchkovkv@mail.ru копировать полное описание гастроскопии, рентгена пищевода и желудка с барием на ГПОД, желательно УЗИ органов брюшной полости, необходимо указать возраст и основные жалобы. В редких случаях при несовпадении жалоб, данных рентгена и ФГС, необходимо выполнить суточную рН метрию и манометрию пищевода,. Тогда я смогу дать более точный ответ по вашей ситуации.
Лечение грыжи пищеводного отверстия диафрагмы
Лечение ГПОД на 99% соответствует лечению ее осложнений — рефлюкс-эзофагита и, к сожалению, терапевтическое лечение ГПОД является чисто симптоматическим: пока пациент принимает лекарственные препараты, ограничивает себя в питании, и строго выполняет все предписания и назначения врача, его состояние относительно удовлетворительное. Как только курс лечения прекращен, то все симптомы ГПОД (постоянная отрыжка, мучительная изжога) возвращаются. Консервативному (терапевтическому) лечению у врача-гастроэнтеролога подлежат больные с небольшими нефиксированными грыжами пищеводного отверстия диафрагмы, без выраженной клинической картины и только в том случае, если пациент готов пожизненно принимать препараты, препятствующие возникновению рефлюкс-эзофагита или уменьшающие симптомы заболевания. Но стоит отметить, что при систематическом применении препаратов, снижающих кислотность желудочного сока, например, омеза, кваматела, ранетидина и других, через 5 лет риск развития рака желудка увеличивается на 350%, а через 12 лет — увеличивается на 560% по сравнению с лицами без ГПОД того же возраста. В то же время, отсутствие в желудке кислоты препятствует нормальному перевариванию пищи, в результате чего ее остатки попадают в толстую кишку, вызывая гнилостные процессы и развитие тяжелого дисбактериоза кишечника.
Народные средства и методы лечения народной медицины при грыже пищевода
Хотелось бы особо отметить народные средства и методы народной медицины, применяемые при лечении грыжи пищеводного отверстия диафрагмы. Рекомендуемые различными травниками, сборниками советов для пациентов и другой популярной литературой народные или псевдонародные средства и методы лечения ГПОД, приводят к временному улучшению состояния пациента и снятию симптомов рефлюкс-эзофагита, которые воспринимаются пациентами как излечение. Все народные средства лечения ГПОД по своему механизму действия сопоставимы с лекарственными препаратами — они либо уменьшают кислотность желудочного сока, либо меняют кислотность (нейтрализуют) сам желудочный сок. Но как правило, эффективность народных средств при грыже пищевода ниже на 50–70% по сравнению с лекарственными препаратами.
Рис. 3. Грыжа пищеводного отверстия диафрагмы до оперативного вмешательства (схема).
Хирургические методы лечения грыжи пищеводного отверстия диафрагмы (грыжи пищевода)
При отсутствии эффекта от медикаментозной терапии ГПОД показано оперативное лечение, суть которого заключается в восстановлении нормальных анатомических отношений в области пищевода и желудка.
Показания к хирургическому лечению грыжи пищеводного отверстия диафрагмы:
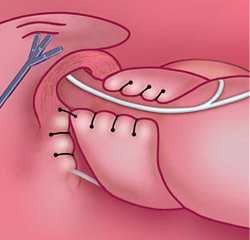
Виды хирургического лечения при грыже пищеводного отверстия диафрагмы: все существующие на сегодняшний день хирургические методики лечения ГПОД направлены на устранение грыжи (ушивание пищеводного отверстия диафрагмы до нормального размера 4 см путем крурорафии) и хирургическое создание арефлюксного механизма, препятствующего забросу желудочного содержимого в пищевод. В большинстве отечественных клиник используются операции фундопликации по Ниссену, которая состоит в хирургическом обороте дна желудка вокруг пищевода на 360 градусов, что позволяет создать манжетку, препятствующую забросу желудочного содержимого в пищевод и, следовательно, развитию эзофагита.
Рис. 4. Окончательный вид операционного поля после крурорафии и физиологической фундопликации по Тоупе (270 град)
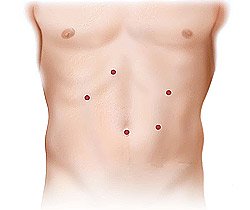
Рис. 5. Места проколов брюшной стенки при лапароскопической операции для ликвидации ГПОД
Операция фундопликации по Ниссену может выполняться открытым или лапароскопическим доступом, но при этом в своей основе она не лишена существенных недостатков. Первое — классическая фундопластика у пациентов с фиксированной, длительно существующей грыжей пищеводного отверстия диафрагмы может приводить к существенному ухудшению качества жизни пациента. В результате этого вида фундопликации формируется абсолютный клапан в области кардии, и пациент утрачивает полностью возможность использовать такой естественный защитный механизм желудка, как срыгивание или рвота. При приеме любых газированных напитков, от шампанского до газированной воды, газы жидкости не могут покинуть желудок через кардию и раздувают его. Чувство тяжести, боли в желудке также возникают при приеме большого количества пищи. Второе — классическая фундопластика не предусматривает фиксации сформированной манжетки, что ведет спустя некоторый срок к соскальзыванию манжеты и рецидиву заболевания. После фундопластики по Ниссену рецидив заболевания возникает всего спустя 1–2 года после операции.
Поэтому большинство европейских хирургов в своей практической работе используют парциальную фундопликацию по Тоупе на 270 градусов, которая позволяет гарантировать пациентам физиологическую работу сфинктера в послеоперационном периоде, а также сохранить естественные защитные механизмы — отрыжку и рвотный рефлекс, о важности которых для поддержания качества жизни пациентов говорилось выше.
С начала 90-х годов, для коррекции грыжи пищеводного отверстия диафрагмы, стали использоваться лапароскопический доступ, который позволяет хирургу выполнить любой вид фундопликации и надежно ушить грыжевой дефект в диафрагме. Формирование физиологической фундопликации по Тоупе требует от хирурга виртуозного владения эндоскопическим швом, поэтому прежде чем приступить к выполнению подобных операций, следует пройти длительную подготовку на специальных тренажерах.
Стоит отметить, что грыжа пищеводного отверстия диафрагмы часто сочетается с желчнокаменной болезнью и язвенной болезнью двенадцатиперстной кишки, которые также требуют оперативного лечения. В данной ситуации лапароскопический доступ представляется идеальным и позволяет одновременно выполнить симультанные (сочетанные) операции на разных органах брюшной полости, например, на желчном пузыре, на сфинктере фатерова соска, и собственно на диафрагме и желудке. При соответствующей квалификации хирурга длительность операции возрастает всего на 30–40 минут, а количество осложнений остается на низком уровне. При проведении симультанной операции лапароскопическим доступом через проколы для ГПОД одновременно проводится холецистэктомия (хронический калькулезный холецистит) и селективная проксимальная ваготомия (хроническая язвенная болезнь двенадцатиперстной кишки).
После лапароскопической операции по поводу коррекции грыжи пищеводного отверстия диафрагмы на коже живота остаются 3–4 разреза длиной по 5–10 мм. Пациенты с первого дня начинают вставать с постели, пить, а на следующие сутки принимать жидкую теплую пищу. Выписка из стационара проводится на 1–3 день в зависимости от тяжести заболевания. К работе пациент может приступить через 2–3 недели. Строгую диету следует соблюдать в течение полутора-двух месяцев, более мягкую — на протяжении полугода. Далее, как правило, пациент ведет обычный образ жизни — без медикаментов и соблюдения диеты. Лапароскопическая операция при ГПОД — самый лучший способ мгновенно скорректировать имеющуюся проблему и вернуть качество жизни пациентам.
Посмотреть видео операций в исполнении профессора Пучкова К.В. Вы можете на сайте «Видео операций лучших хирургов мира».