Концентрическая глж что это
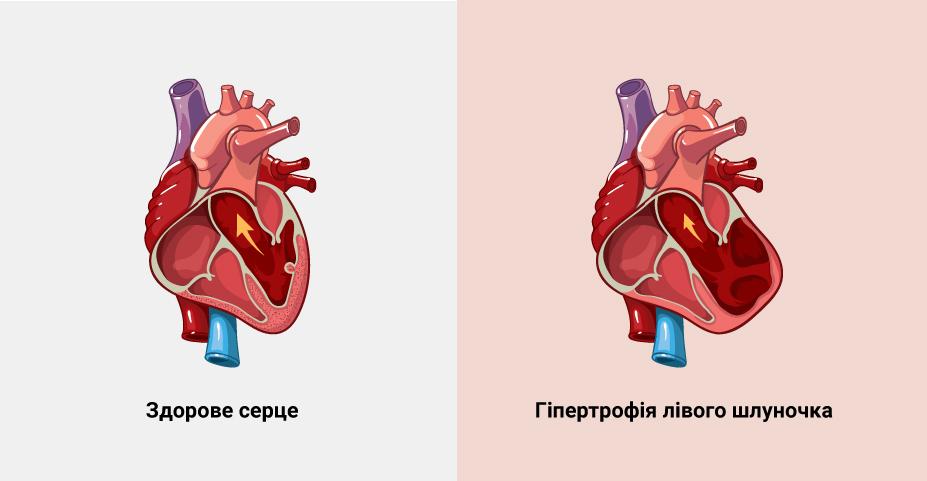
Гипертрофия левого желудочка
Лекарства, которые назначают для лечения:
Гипертрофия левого желудочка
Левый желудочек является главной насосной камерой сердца. Он перекачивает насыщенную кислородом кровь в аорту — самый крупный кровеносный сосуд человеческого тела. При повышенной нагрузке стенка насосной камеры увеличивается в размерах. Это состояние известно как гипертрофия левого желудочка. Из-за утолщения в мышце происходят дегенеративные и ишемические изменения, ослабляющие ее сократимость, что, в свою очередь, повышает риск аритмии, инфаркта и сердечной недостаточности.
Гипертрофия левого желудочка: причины
Миокард может увеличиваться в размерах под воздействием определенных факторов, заставляющих его работать сильнее. Таким образом клетки сердца пытаются компенсировать повышенную нагрузку. К этим факторам относятся:
Иногда гипертрофия левого желудочка сердца развивается из-за генетического заболевания, вызывающего структурные изменения сердечных клеток, — гипертрофической кардиомиопатии. Еще одной возможной причиной может стать амилоидоз, сопровождающийся аномальными белковыми отложениями во всех органах, в том числе в сердце.
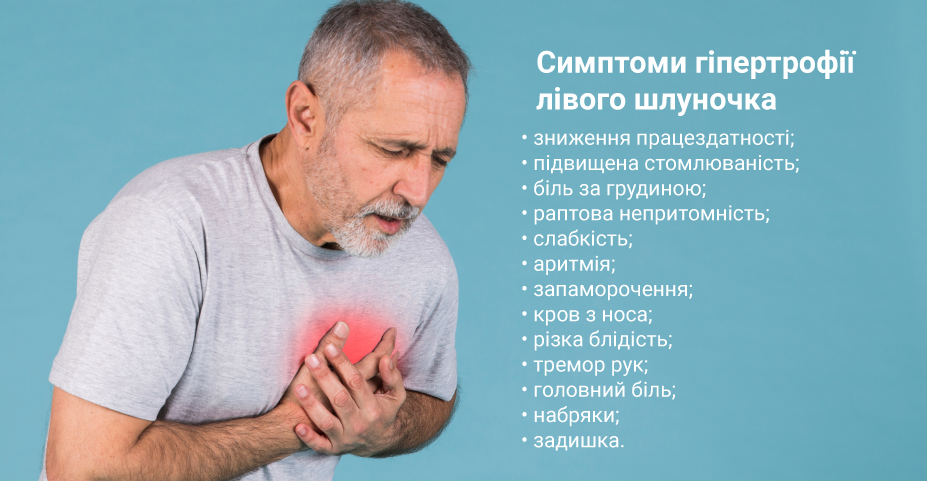
Гипертрофия левого желудочка: симптомы
Первыми признаками, которые могут указывать на возможное утолщение миокарда левой сердечной камеры, являются:
Это неспецифичные симптомы, которые могут указывать на другие, более серьезные сердечно-сосудистые проблемы. Поэтому при их появлении важно обратиться к врачу.
Гипертрофия стенок левого желудочка: факторы риска
В группу риска развития ГЛЖ входят люди:
Женщины с гипертонией больше подвержены гипертрофии левого желудочка, чем мужчины, также страдающие от повышенного артериального давления.
Диагностика заболевания
На первом этапе врач выслушает жалобы пациента, составит историю болезни и проведет тщательный медицинский осмотр, включающий измерение кровяного давления и предварительную оценку функции сердца (аускультацию или прослушивание). Далее будут назначены дополнительные исследования:
Также могут быть проведены лабораторные анализы и в некоторых случаях инвазивные тесты, такие как коронарография и биопсия миокарда.
Как лечить гипертрофию левого желудочка сердца
Метод терапии подбирает врач с учетом степени тяжести заболевания, выраженности симптомов, а также наличия сопутствующих заболеваний. Многое зависит и от факторов, вызвавших патологию. Лечение может быть медикаментозным или хирургическим.
Препараты при гипертрофии левого желудочка
Лекарственные средства от высокого кровяного давления помогают предотвратить дальнейшее увеличение миокарда, а в некоторых случаях — и обратить его вспять. С этой целью могут быть назначены:
В тех случаях, когда заболевание вызвано стенозом аортального клапана, может потребоваться хирургическое вмешательство. Решение о целесообразности проведения операции принимает врач после тщательного диагностического обследования пациента.
Опасна ли гипертрофия левого желудочка
Без эффективного лечения патологическое утолщение стенки сердечной камеры грозит такими серьезными осложнениями, как:
Своевременное обращение к врачу и правильно назначенная терапия позволяют избежать серьезных последствий заболевания.
Профилактика гипертрофии левого сердечного желудочка
Лучший способ предотвратить болезнь — постоянный контроль артериального давления. Для этого необходимо:
Кроме этого, следует избегать стрессов и периодически проходить профилактические медицинские осмотры.
Список использованной литературы
Популярные вопросы про гипертрофию левого желудочка
Какие лекарства принимать при гипертрофии левого желудочка?
Выбор лекарственных средств прежде всего зависит от причин, вызвавших ГЛЖ. Поэтому медикаментозную терапию должен назначать врач. Чаще всего она включает в себя прием ингибиторов АПФ, блокаторов рецепторов ангиотензина II, блокаторов кальциевых каналов, тиазидных диуретиков и бета-блокаторов.
Чем опасна гипертрофия левого желудочка?
Если пациент не получает надлежащего лечения при выраженной степени ГЛЖ, это может привести к развитию таких осложнений, как острая сердечная недостаточность, аритмия, ишемическая болезнь сердца, инфаркт и инсульт.
Можно ли вылечить гипертрофию левого желудочка сердца?
Можно добиться хороших результатов, устранив основную причину заболевания, а именно — высокое кровяное давление. Правильно подобранная антигипертензивная терапия во многих случаях позволяет остановить прогрессирование патологии, а иногда приводит к уменьшению гипертрофированной сердечной стенки.
Что такое концентрическая гипертрофия левого желудочка?
Это заболевание, возникающее в результате воздействия на сердце стрессовых факторов, таких как гипертония, врожденные пороки сердца (такие как тетрада Фалло), пороки клапанов (сужение аорты или стеноз), а также первичные дефекты миокарда, непосредственно вызывающие гипертрофию (гипертрофическая кардиомиопатия). Оно характеризуется утолщением миокарда без соответствующего увеличения размера желудочков, а также часто сопровождается такими симптомами, как боль в груди и одышка при физической нагрузке, общая утомляемость, обморок и учащенное сердцебиение.
Внимание! Карта симптомов предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. Наш сайт не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Гипертрофия левого желудочка: симптомы и диагностика в Киеве
Гипертрофия левого желудочка (ГЛЖ) – это увеличение толщины стенки и массы ЛЖ, вызванное физическими перегрузками, заболеваниями сердца и сосудов, наследственностью. В норме толщина желудочка не превышает 11 мм. Патология часто диагностируется у людей с гипертонической болезнью. ГЛЖ встречается у людей всех возрастов.
Гипертрофия левого желудочка не является болезнью. Это отклонение от нормы, которое возникает на фоне патологий сердца. ГЛЖ становится причиной нарушения ритма сердца и сердечной недостаточности. Лечение включает консервативную терапию и хирургическое вмешательство. Заболевание протекает бессимптомно, изредка возникают одышка, обмороки, учащенное сердцебиение.
Классификация гипертрофии левого желудочка
По степени проявления различают:
По причине возникновения ГЛЖ бывает:
Патологическая гипертрофия левого желудочка сердца вызвана артериальной гипертензией, аортальным пороком сердца и другими заболеваниями.
Этиология и патогенез
ГЛЖ – реакция сердца на чрезмерную нагрузку. Патология бывает приобретенной и врожденной.
Основные причины гипертрофии левого желудочка:
Ожирение и сахарный диабет вызывают метаболический синдром, который провоцирует увеличение и утолщение стенок ЛЖ. Патология может возникнуть также на фоне нескольких негативных факторов.
Прогрессирование гипертрофии левого желудочка приводит к несоответствию между растущей потребностью миокарда в кислороде и его нарушенной доставкой с кровью. Адаптивная (физиологическая) форма болезни перерастает в дезадаптивную (патологическую).
Стадии прогрессирования патологии:
Изменения в сердце затрагивают всю сердечно-сосудистую систему. Возникает гипертрофия кардиомиоцитов, замещение мертвых кардиомиоцитов фиброзной тканью.
Симптомы и признаки гипертрофии левого желудочка
Заболевание на первых стадиях протекает бессимптомно. Признаки возникают, когда желудочек значительно увеличен.
Гипертрофия левого желудочка — симптомы:
Стремительное увеличение ЛЖ может приводить к появлению мерцательной аритмии и стенокардии.
Особенности течения гипертрофии левого желудочка сердца у беременных
При гестации развиваются адаптивные изменения в сердечно-сосудистой системе. Повышаются сердечный выброс и частота сердечных сокращений, увеличивается объем циркулирующей крови, камер и ЛЖ без угнетения работы сердца. У беременных с сердечными патологиями нарушается адаптация левых отделов, что приводит к дисфункции, ухудшению маточно-плацентарного кровотока и нормального развития плода. Чтобы оценить риски, необходимо сделать ЭКГ и эхоКГ. В 80 % случаев беременность завершается благополучно.
Особенности ГЛЖ у детей
В период роста у ребенка увеличивается нагрузка на сердце. Нарастание массы ЛЖ вызвано врожденными патологиями или проблемами с кровообращением. Без лечения повреждаются сосуды легких, становятся жесткими, менее эластичными, усугубляя течение патологии. Заболевание может вызывать стеноз, чрезмерную нагрузку на сердце в утробе матери, аномалии строения перегородок. Симптомы гипертрофии левого желудочка появляются не сразу, поэтому рекомендуется сделать УЗИ сердца после рождения.
Гипертрофия левого желудочка: последствия и осложнения
Выраженная ГЛЖ опасна такими осложнениями:
Развивается ишемия, мерцательная аритмия, инсульт.
Диагностика гипертрофии левого желудочка
Патология диагностируется в медицинском учреждении. Врач-кардиолог исследует сердечные камеры, направляет на дополнительное обследование, которое включает:
Лечение гипертрофии левого желудочка
Терапия направлена на устранение причин гипертрофии левого желудочка. Необходимо нормализовать рацион, режим дня, артериальное давление. Рекомендуется отказаться от вредных привычек и холестеринсодержащих продуктов питания. Показаны пешие прогулки, легкие физические упражнения.
Лечение гипертрофии левого желудочка включает прием таких групп препаратов:
Дозировка и длительность лечения определяется врачом.
Операции при гипертрофии левого желудочка
Если медикаментозное лечение не дало результатов, показано оперативное вмешательство:
Перед операцией врач оценивает соотношение противопоказаний и необходимости хирургического вмешательства.
Контроль излеченности
Лечение гипертрофии левого желудочка считается успешным, если жизнь пациента продлена, уменьшены нарушения функционирования митрального клапана. Отсутствие прогресса болезни 6-9 месяцев говорит о правильно подобранном лечении. Если патологический процесс не сопровождается выраженными симптомами, стенка утолщена незначительно, терапия не требуется. Врач назначает корректировку образа жизни.
Профилактика гипертрофии левого желудочка
Чтобы избежать развития патологии, нужно уменьшить или отказаться полностью от кофе, спиртного, табачных изделий. Рекомендуется снизить количество употребляемой соли и жирной еды. Необходимо контролировать работу сердца, регулярно проходить обследование. Запрещены чрезмерные физические нагрузки, следует избегать стрессов и переживаний.
Советы и рекомендации
Специалисты советуют сбалансировать питание и включить в рацион такие продукты:
Рекомендуется исключить из рациона соль, сладости, животные жиры, острые и пряные блюда. Питаться нужно дробно и часто. Ужин не позже чем за 3 часа до сна.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Гипертрофия левого желудочка
Гипертрофия левого желудочка: виды, причины, симптомы, диагностика, лечение и профилактика
Гипертрофия левого желудочка представляет собой заболевание, характеризующееся уплотнениями в левых стенках органа сердечного желудочка. В случае обнаружения у пациентов различных уплотнений, расположенных в перегородках в межпограничной области правого, а также левого желудочка. Данная патология влияет на процесс потери былых эластичных свойств желудочковых стенок организма.
Современная медицина классифицирует заболевание по следующим разновидностям недомоганий:
Причины
В основном недуг провоцируется наследственным фактором. У людей, имеющих родственников в любом поколении с наличием сердечных болезней, существует риск генетической предрасположенности к отклонению. Это говорит о том, что у них растет вероятность уплотнения в стенке. Недуг вызывается:
Все эти факторы повышают кровяную пульсацию, из-за которой утолщаются сердечные мышцы. Именно поэтому и возникают уплотнения в органе.
Симптомы
В зависимости от стадии патологии, возраста пациента и функциональных способностей его организма дефект может не иметь никаких признаков.
В основном заболевание не имеет никаких признаков на первой стадии, когда увеличение веса миокарда не становится препятствием и не мешает его кровообращению.
Если обнаружено несоответствие в размере органа и кровоснабжении, то видны первые проявления дефекта. Недуг характеризуется кардиалгией (болями в грудной клетки), быстрой утомляемостью, головокружениями и обмороками.
Нарушения в нервной системе способствуют развитию аритмий и блокад. При присоединении недостаточности в левом предсердии появляется одышка как при покое, так и при физических нагрузках. Это отмечается на поздних стадиях.
Диагностика
Провести осмотр пациента может только кардиолог, который руководствуется сбором анамнеза и осмотром. Одним из эффективных способов считают электрокардиографию., позволяющую измерить толщину сердечной мышцы.
При гипертрофии на ЭКГ видны следующие изменения:
Помимо указанных выше методов диагностики, врач проводит обследование с помощью магнитно-ядерного резонанса, компьютерной томографии и рентгена грудной клетки.
Лечение
Терапию проводят бета-блокаторами в комплексе с верапамилом. Этим методом удается уменьшить симптоматику, провоцируемую сердечно-сосудистой патологией. В качестве дополнений к терапии медикаментозными средствами рекомендуют соблюдать диету. Также нужно отказаться от привычек, наносящих вред организму, если они имеются.
Чтобы лечение было эффективным необходимо: отказаться от сигарет, понизить уровень потребления пищевой соли, сбросить лишнюю массу тела.
Рацион должен быть обогащен молочными и кисломолочными продуктами, морепродуктами, свежими овощами и фруктами. Потребуется сократить количество употребления изделий из муки, ограничить сладости и животные жиры. Физическая активность должна быть умеренного характера.
Врачи не исключают вероятность того, что понадобится оперативное вмешательство, чтобы удалить участок мышцы сердца, которая подверглась гипертрофии. Важно отметить, что развитие данного недуга часто происходит на протяжении нескольких лет жизни.
Профилактика
Риск заболевания можно снизить путем полного отказа от спиртных напитков, кофе и сигарет, активного образа жизни, осуществления систематического контроля над работой сердца, сокращения потребления соли в пищу, отказа от жирных продуктов и введения в рацион большого количества фруктов и овощей.
Кардиология
Гипертрофия левого желудочка обычно возникает у пациентов с гипертонической болезнью. Это поражение сердца опасно тем, что может привести к смерти человека. Вообще, согласно статистике, смертность при гипертрофии левого желудочка возникает в 4% случаев.
Это, как мы уже отметили, может быть гипертоническая болезнь или пороки сердца, как врожденные, так и приобретенные, частые и значительные нагрузки. Высок риск развития гипертрофии у спортсменов, грузчиков, представителей других профессий, которые требуют состояния пограничной загруженности.
Очень опасна резкая и интенсивная нагрузка, которой подвергается сердце людей, которые ведут преимущественно сидящий образ жизни, но в определенной жизненной ситуации вынуждены подвергнуть себя физическим нагрузкам. Это же относится к курящим и тем, кто ежедневно употребляет спиртные напитки. Гипертрофия левого желудочка опасна тем, что миокард получает резкую и высокую нагрузку, и если он с ней не справится, то может наступить инфаркт или инсульт.
Гипертрофия левого желудочка бывает как врожденной, так и приобретенной, на фоне развития основного заболевания.
Если говорить о симптомах данного поражения сердца, то его самым ярким проявлением является стенокардия. Она возникает при сжатии сосудов, которые питают сердечную мышцу. Также к симптомам гипертрофии левого желудочка можно отнести мерцательную аритмию и проявления в виде фибрилляции предсердий и голодания миокарда.
В ряде случаев сердце может замирать на несколько мгновений, что приводит к потере сознания пациентом. Отмечаются одышка, головные боли, нарушения сна, боль в сердце, общая слабость и плохое самочувствие.
Сама гипертрофия левого желудочка может быть симптомом одного из следующих заболеваний:
Лечение гипертрофии левого желудочка состоит в применении препаратов, которые снижают симптомы нарушений сердечно-сосудистой системы. Также пациенту рекомендуется соблюдать диету, отказаться от вредных привычек, в том числе от курения и употребления спиртного.
Нельзя исключить при гипертрофии левого желудочка и оперативное вмешательство.
При выявлении любых из перечисленных симптомов следует обратиться к врачу-кардиологу
Записаться на прием Вы можете по телефону 8 (928) 337-60-60.
Гипертрофическая кардиомиопатия
(В.Н. Коваленко, Е.Г. Несукай)
Международные названия
Содержание
Гипертрофическая кардиомиопатия — первичное поражение миокарда, обусловленное генетической неполноценностью сократительных белков, характеризуется ГЛЖ при отсутствии сердечной или системной причины.
Эпидемиология
Широко распространена среди многих расовых групп и в странах Европы, США, Канаде, Израиле, Южной Америке и Дальнем Востоке. В общей популяции ее распространенность составляет 0,2% и наблюдается преимущественно у мужчин.
Этиология
В возникновении заболевания может также иметь значение нарушение взаимодействия развивающегося сердца плода с катехоламинами, тиреоидными гормонами, соматотропином, аденозином.
Распространенность и локализация гипертрофии значительно варьирует, даже среди родственников. Одинаковая мутация может привести к тяжелой гипертрофии желудочка у одного члена семьи и умеренной гипертрофии у другого. Причины этих фенотипических различий у лиц с идентичной генетической мутацией не совсем понятны, но могут быть следствием других генетических факторов, которые играют роль в экспрессии гипертрофии сердца, таких как DD-генотип АПФ, НУП и другие детерминанты роста миоцитов.
Патогенез
К основным патогенетическим факторам ГКМП относятся снижение эластичности и сократительной способности гипертрофированного миокарда ЛЖ с ухудшением его диастолического наполнения, в результате чего в пересчете на единицу массы миокарда работа сердца существенно уменьшается, коронарный кровоток не соответствует степени гипертрофии миокарда. Нарушается скорость проведения возбуждения в желудочках с асинхронным сокращением различных отделов миокарда, что снижает пропульсивную способность ЛЖ.
В результате диастолической дисфункции возникает хроническое повышение конечно-диастолического давления ЛЖ, давления заклинивания капилляров ЛА, застой в легких, прогрессирующая гипертрофия предсердий. Систолическая функция не нарушена или даже усилена вследствие гипердинамичности ЛЖ (ФВ достигает 80–90%), при этом КДО уменьшен (нередко
Патологическая анатомия
Заболевание характеризуется гипертрофией миокарда, наиболее часто в области межжелудочковой перегородки, дезорганизацией кардиомиоцитов и миофибрилл, фиброзом миокарда и поражением мелких сосудов.
Макроскопически различают три варианта ГКМП: асимметричная (60–95%) — изолированная гипертрофия межжелудочковой перегородки (изолированный гипертрофический субаортальный стеноз); гипертрофия различных отделов ЛЖ, чаще апикальной части (рис. 10.1); симметричная — тотальная концентрическая гипертрофия (5%) (рис. 10.2).
У 25% больных отмечают обструкцию выносящего тракта ЛЖ в покое. Равномерная концентрическая гипертрофия миокарда сопровождается значительным увеличением массы сердца, но обструкции желудочков не наблюдается. ПЖ вовлекается в патологический процесс примерно в 50% случаев, что значительно усугубляет течение заболевания.
В зависимости от выраженности утолщения миокарда выделяют три степени гипертрофии: умеренная (15–20 мм), средней степени (21–25 мм), выраженная гипертрофия (>25 мм).
Характерным анатомическим признаком ГКМП является структурное изменение митрального клапана, передняя створка которого расположена под углом к плоскости клапана, утолщена и «выпадает» в просвет выносящего тракта ЛЖ, образуя дополнительное препятствие кровотоку. Полость ЛЖ небольших размеров, левое предсердие часто гипертрофировано и дилатировано.
Типичные патогистологические изменения включают гипертрофию кардиомиоцитов и нарушение взаимной ориентации мышечных волокон (как наиболее частый результат мутаций саркомеров), а также очаги фиброза и рубцовые изменения вследствие некроза миокарда. Волокна размещаются короткими рядами, имеют склонность к закручиванию при отсутствии изменений интрамуральных сосудов. Ядра клеток изменены, имеют уродливую форму, часто окружены светлой зоной («перинуклеарным нимбом»), в которой отмечается накопление гликогена.
Классификация
В зависимости от степени выраженности преграды оттоку крови выделяют две основные формы ГКМП: обструктивная (рубрика I42.1 по МКБ-10), характеризуется наличием градиента давления между полостью ЛЖ и аортой (рис. 10.3) и необструктивная (рубрика I42.2 по МКБ-10) — без градиента давления (рис. 10.4)
Клиническая картина
Степень обструкции и гипертрофии ЛЖ не коррелирует с наличием клинических симптомов. Заболевание может быть полностью бессимптомным или манифестировать в любом возрасте, наиболее часто симптомы проявляются у 40–50-летних пациентов.
При необструктивной форме отклонений от нормы при физикальном обследовании может не быть, но иногда определяются увеличение продолжительности верхушечного толчка, аускультативно IV тон сердца.
При обструктивной форме при физикальном обследовании выявляется пульсация сонных артерий, быстрый «отрывистый» пульс при пальпации сонных артерий; усиленный продолжительный верхушечный толчок, занимающий всю систолу вплоть до II тона.
Аускультативно тоны сердца глухие, выявляется IV тон, а также определяется систолический шум (crescendo-diminuendo), который не проводится или слабо проводится на сонные артерии и в область спины, усиливается при уменьшении наполнения сердца и снижении ОПСС (вставание из положения сидя на корточках, натуживание, прием нитроглицерина) и ослабевает при увеличении наполнения сердца, повышении ОПСС (в положении лежа, сидя на корточках, при сжимании кулаков).
Течение ГКМП медленно прогрессирующее, тяжесть его зависит от локализации и степени гипертрофии миокарда в зоне утолщения, а также от обструкции выносящего тракта ЛЖ.
Диагностика
Изменения на ЭКГ выявляют у 95% больных. Наиболее частыми из них являются увеличение левого предсердия, нарушения реполяризации ЛЖ в виде депрессии сегмента ST и инверсии зубца Т и патологические зубцы Q (25–30%), признаки гипертрофии ЛЖ. При апикальной гипертрофии возможны глубокие «гигантские» (до 4 см) симметричные отрицательные зубцы Т. Суточное мониторирование ЭКГ позволяет выявить нарушения ритма сердца: желудочковые экстрасистолы (88%), пароксизмы желудочковой тахикардии (25–30%), суправентрикулярные тахиаритмии (30–40%), а также нарушения проводимости.
Рентгенологическую картину во многом определяет степень выраженности заболевания. Возможны следующие рентгенологические изменения: в первой косой проекции появляется выбухание ЛЖ, обусловленное гипертрофией путей оттока, отсутствие талии сердца и закругления дуг, расширение левого предсердия.
ЭхоКГ является методом выбора и позволяет выявить гипертрофию ЛЖ — утолщение стенки >1,5 мм в диастолу (рис. 10.5), без увеличения его полости, увеличение левого предсердия, нарушение диастолической функции при допплеровской эхоКГ.
По данным эхоКГ-исследования в М-режиме наиболее часто можно выявить асимметричный характер гипертрофии перегородки, систолическое переднее движение митрального клапана, небольшой размер полости ЛЖ, уменьшение подвижности перегородки и преждевременное закрытие аортального клапана.
При двухмерном изображении определяются различные варианты локализации гипертрофии миокарда. Систолическая функция обычно не нарушена, ФВ увеличена (часто >80%).
Приблизительно у 25% больных отмечают градиент давления между полостью и выносящим трактом ЛЖ в покое. Хотя клиническое значение градиента выносящего тракта у больных с ГКМП интенсивно обсуждается многие годы, этот градиент в настоящее время рассматривается как показатель истинной обструкции выброса ЛЖ. Принято соглашение, по которому обструкция выносящего тракта ЛЖ определяется при наличии градиента не менее 30 мм рт. ст. (Maron B.J. et al., 2003). Обструкция клинически важна (от средней степени до тяжелой) только в случаях, если градиент выносящего тракта составляет >50 мм рт.ст.
В зависимости от величины градиента давления согласно классификации NYHA выделяют следующие стадии заболевания:
I стадия — градиент давления до 25 мм рт. ст., как правило, жалоб больные не предъявляют;
II стадия — градиент давления до 36 мм рт. ст., самочувствие ухудшается при физической нагрузке;
III стадия — градиент давления до 44 мм рт. ст., выражены клинические симптомы — стенокардия, одышка и нарушения гемодинамики;
IV стадия — градиент давления 80 мм рт. ст. и выше, имеются значительные нарушения гемодинамики.
При проксимальной форме ГКМП (субаортальном стенозе) наиболее характерными эхоКГ-признаками являются утолщение межжелудочковой перегородки и снижение ее экскурсии в базальном сегменте, увеличение соотношения толщины межжелудочковой перегородки и задней стенки более 1,3 (1,5–2) (рис. 10.6), наличие градиента давления при допплеровской эхоКГ (рис. 10.7).
Для дистальной формы (апикальной ГКМП) при эхоКГ-исследовании наиболее характерно утолщение и уменьшение амплитуды движения межжелудочковой перегородки в верхушечном сег менте по длинной оси в двухмерном изображении, полость ЛЖ в левой апикальной четырехкамерной позиции пикообразной формы за счет гипертрофии дистальных отделов межжелудочковой перегородки и прилегающих отделов задней стенки ЛЖ.
Концентрическая (симметричная) форма характеризуется утолщением межжелудочковой перегородки и задней стенки ЛЖ в диастолу при значительном увеличении общей массы миокарда, уменьшением систолического и диастолического объемов ЛЖ, повышением индекса соотношения размеров левого предсердия и устья аорты.
Изолированная гипертрофия ПЖ при эхоКГ-исследовании имеет следующие признаки: увеличение диастолической толщины и уменьшение амплитуды движения межжелудочковой перегородки в верхушечном сегменте, утолщение передней стенки и уменьшение диастолического размера ПЖ.
При биопсии миокарда выявляют хаотическое расположение и укорочение волокон миокарда, дегенеративные изменения с исчезновением миофибрилл, деформацию ядер клеток, фиброзное замещение миокарда.
Катетеризацию полостей сердца обычно проводят при клинически выраженной митральной регургитации для оценки возможности хирургического лечения. Внутрижелудочковые градиенты давления выявляют в ЛЖ и реже в ПЖ. Градиент повышается после экстрасистол, во время пробы Вальсальвы и после ингаляции амилнитрита. Конечно-диастолическое давление повышено вследствие сниженной податливости желудочка.
По данным вентрикулографии выявляют характерную деформированность камеры, зависящую от формы ГКМП и также иногда подтверждают митральную регургитацию. Коронарные артерии обычно широкие с адекватным кровотоком.
С помощью МРТ можно наиболее точно оценить морфологические изменения, распространенность и выраженность гипертрофии миокарда, особенно при диагностике верхушечной формы и гипертрофии нижней части межжелудочковой перегородки и ПЖ, определить систолическую и диастолическую функцию ЛВ.
При подозрении на ГКМП диагноз устанавливают по данным генетического исследования (анализ ДНК), которое позволяет выявить характерные мутации генов, ответственных за синтез сократительных белков кардиомиоцитов.
Лечение
Должно быть направлено на уменьшение диастолической дисфункции, гипердинамической функции ЛЖ и устранение нарушений ритма сердца.
Общие мероприятия включают ограничение физических нагрузок, которые усугубляют гипертрофию миокарда, повышают внутрижелудочковый градиент давления и риск внезапной смерти.
Блокаторы β-адренорецепторов являются препаратами первой линии у больных независимо от наличия или выраженности градиента внутрижелудочкового давления, имеющих симптомы одышки или непереносимости физических нагрузок: сниженной сократимостью ЛЖ, ограниченным латентным градиентом выносящего тракта, сниженным потреблением кислорода миокардом и ишемией (схема 10.1). Блокаторы β-адренорецепторов улучшают симптомы у 70% больных, снижая ЧСС, таким образом улучшая пассивное наполнение желудочков и уменьшая потребность миокарда в кислороде.
Альтернативой может быть применение верапамила, который в дозе до 480 мг/сут у больных как с необструктивной, так и обструктивной ГКМП уменьшает выраженность симптоматики, особенно боли в области сердца, улучшает расслабление и наполнение желудочков, уменьшает ишемию миокарда и сократимость ЛЖ. При применении верапамила может возникать ухудшение гемодинамики, увеличение обструкции выносящего тракта, повышение давления в ЛА.
С осторожностью следует давать нагрузки больным с обструкцией выносящего тракта ЛЖ в покое.
При наличии нарушений сердечного ритма целесообразно назначать блокаторы β-адренорецепторов и антиаритмические средства, однако следует отметить, что применение последних не снижает риск внезапной смерти. У симптоматичных пациентов с обструкцией дизопирамид действует как антиаритмическое средство (в отношении как суправентрикулярных, так и желудочковых аритмий) и как отрицательный инотропный агент вызывает уменьшение выраженности симптомов. В дозах 300–600 мг/ сут может уменьшать обструкцию выносящего тракта и объем митральной регургитации. Для уменьшения выраженности побочных эффектов можно применять в комбинации с блокаторами β-адренорецепторов в низких дозах. Не следует применять дизопирамид с соталолом/амиодароном вследствие риска проаритмогенного действия.
Наличие фибрилляции предсердий обычно хорошо переносится, однако у больных с тяжелой диастолической дисфункцией потеря предсердного «вклада» вследствие аритмии может иметь необратимые гемодинамические последствия, что требует неотложного восстановления синусового ритма посредством электрической или медикаментозной кардиоверсии с помощью амиодарона. Последний эффективен для предупреждения пароксизмов фибрилляции предсердий. Контроль ритма с помощью блокаторов β-адренорецепторов или верапамила улучшает клинический статус пациентов. Применение варфарина показано как при пароксизмальной, так и при постоянной форме фибрилляции предсердий.
Рекомендуется профилактическое применение антибиотиков для предупреждения возникновения инфекционного эндокардита.
При лечении СН у больных с ГКМП терапевтическая стратегия должна быть направлена на стимуляцию регрессии гипертрофии ЛЖ и устранение симптомов СН путем снижения давления наполнения ЛЖ без уменьшения величины сердечного выброса. В этих случаях препаратами выбора могут быть ингибиторы АПФ и антагонисты рецепторов ангиотензина II из-за их способности блокировать РААС и вызывать обратное развитие гипертрофии ЛЖ.
Клинические исследования, проведенные в последние годы, продемонстрировали благоприятное действие ингибиторов АПФ на ряд важных показателей диастолической функции, включая диастолическое наполнение, изоволюмическое расслабление и взаимосвязь давление — объем ЛЖ и возможность обратного развития процессов ремоделирования миокарда. При этом улучшение диастолической функции (улучшение диастолической растяжимости и способности к расслаблению миокарда, снижение конечно-диастолического давления наполнения ЛЖ) было более выражено у больных с исходно более тяжелой степенью дисфункции.
Лечебные мероприятия при ГКМП и СН в определенной степени носят парадоксальный характер. Диуретики следует применять с осторожностью, предпочтительно при отсутствии значимой обструкции выносящего тракта.
Инотропные агенты, направленные на стимуляцию систолического выброса (сердечные гликозиды и прессорные амины), могут оказывать неблагоприятный гемодинамический эффект — они усиливают обструкцию выносящего тракта и не снижают повышенное конечно-диастолическое давление, могут вызвать развитие асистолии. При сохраненной систолической функции может возникнуть негативный эффект из-за усиления сократимости путем повышения внутриклеточной концентрации ионов кальция. Таким образом, при ГКМП «чистый» эффект от положительных инотропных средств (как увеличение жесткости миокарда, так и повышение давления наполнения ЛЖ) приводит к ухудшению диастолической функции. Тем не менее, дигоксин можно применять у больных с диастолической дисфункцией и фибрилляцией предсердий для снижения ЧСС и/или для восстановления синусового ритма.
Показания к проведению немедикаментозной терапии:
В последнее время успешно апробирован новый метод для уменьшения обструкции выносящего тракта у больных, рефрактерных к медикаментозной терапии, — перкутанная алкогольная абляция межжелудочковой перегородки. Успешная алкогольная абляция сопровождается прогрессивным уменьшением градиента в период от 6 до 12 мес у 80% больных, что сопровождается улучшением клинического статуса, уменьшением выраженности симптомов и диастолической дисфункции и увеличением переносимости физических нагрузок.
Целью хирургического вмешательства при обструкции выносящего тракта является устранение систолического переднего движения митрального клапана и септально-митрального контакта путем расширения выносящего тракта ЛЖ. Наиболее часто выполняется септальная миотомия-миэктомия, в результате которой у 95% больных отмечают значительное уменьшение градиента выносящего тракта, митральной регургитации, у 70% улучшаются клинические симптомы. Приблизительно у 5% пациентов операция осложняется аортальной регургитацией, которая обычно гемодинамически незначима.
Прогноз
Неблагоприятный, наиболее часто больные умирают внезапно, на фоне тяжелой физической нагрузки, в том числе при бессимптомном течении заболевания. ХСН развивается менее часто. Установленные факторы риска внезапной смерти при ГКМП: манифестация заболевания в молодом возрасте (до 16 лет), наличие в семейном анамнезе эпизодов внезапной смерти, частые синкопальные состояния, непродолжительные эпизоды желудочковой тахикардии, выявленные при 24-часовом мониторировании ЭКГ, патологическое изменение уровня АД при физической нагрузке. Степень гипертрофии ЛЖ или наличие обструкции выносящего тракта ЛЖ прогностического значения не имеют.