Конгломерат в медицине что это
Конгломерат в медицине что это
Лимфатическую систему изучают по локализации или топографоана-томической принадлежности пораженных лимфатических узлов, их размерам, форме, структуре (однородная, неоднородная), расширению лимфатических стволов, сосудов.
Критерием поражения одного узла какой-либо одной группы считают увеличение его размеров до 15 мм и более. Визуализация одной группы узлов с размерами узлов 10-12 мм также расценивается как поражение. Пораженными считают также узлы диаметром 8-10 мм, выявленные в нескольких анатомических областях.
По форме поражения лимфатических узлов выделяют:
1) изолированную форму;
2) образование пакета узлов;
3) формирование конгломерата узлов;
4) лимфоидный инфильтрат.
Изолированной формой поражения являются одиночные увеличенные лимфатические узлы, не связанные между собой.
Группу изолированных лимфатических узлов, тесно соединяющихся между собой, расценивают как пакет. При этом между лимфатическими узлами всегда имеется ткань меньшей плотности.
Конгломератом лимфатических узлов считают объединенные в единое целое узлы с ровными или бугристыми контурами, имеющие, как правило, однородную плотность. Размеры конгломерата различны: от 50 мм до опухоли, охватывающей несколько анатомических групп.
При вовлечении в патологический процесс сальника, перикарда или плевры конгломерат может занимать большую часть брюшной или грудной полости. Главное отличие конгломерата — отсутствие границ между узлами.
Лимфоидный инфильтрат — патологическая ткань с нечеткими краями, расположенная по ходу лимфатических стволов и крупных лимфатических сосудов.
Выделение различных форм поражения лимфатических узлов имеет важное значение для оценки характера их изменений, контроля за динамикой патологического процесса в ходе лечения, поиска диагностических критериев изменения лимфатических узлов при некоторых заболеваниях. Структуру лимфатических узлов оценивают как однородную и неоднородную визуально и по их денситометрическим показателям.
Пакеты и конгломераты, как правило, имеют однородную плотность (35-48 HU). Неоднородная плотность констатируется при распаде узлов (конгломерата, инфильтрата) или при равномерном снижении плотности (24-32 HU). Экстранодальные поражения встречаются у 20% больных лимфомами. Наиболее часто вовлекаются легкие, кишечник, поджелудочная железа, мышцы, сальник, брюшина, надпочечники, перикард, головной и спинной мозг, орбиты.
Характерны нарушения анатомического состояния органов, их смещение лимфоидными образованиями, лимфоидная инфильтрация и увеличение лимфатических узлов окружающих тканей.
К КТ-признакам экстранодальных поражений при лимфомах относятся: очаговые образования, перибронхиальная инфильтрация, увеличение лимфатических узлов средостения, гидроторакс, поражение тканей грудной клетки.
Очаговые образования в легких выявляются в виде множественных субплевральных очагов лимфоидной ткани однородной плотности диаметром около 1 см. Очаги больших размеров неправильной формы встречаются редко.
Перибронхиальная и/или перивазальная инфильтрация наиболее выражена в периферических отделах легких и всегда имеет связь с плеврой. Она же обусловливает гиповентиляцию, иногда приводящую к ателектазам.
Поражения лимфатических узлов при лимфогранулематозе (ЛГМ) и неходжкинских лимфомах (НХЛ) различаются. При ЛГМ поражаются преимущественно ретростернальная, перикардиальная, трахеобронхиальная и бронхопульмональная группы; форма поражения — изолированная, пакет, реже инфильтрат. При НХЛ эти группы поражаются менее чем в 15% случаев; форма поражения изолированная, реже в виде пакета и конгломерата.
В плевральной полости на стороне поражения может определяться гидроторакс, обычно односторонний и незначительно выраженный.
Из субплевральных очагов и образований средостения лимфоидная ткань распространяется на ткани грудной стенки; иногда в процесс вовлекаются органы средостения, плевральная полость, легкие. Это более характерно для НХЛ.
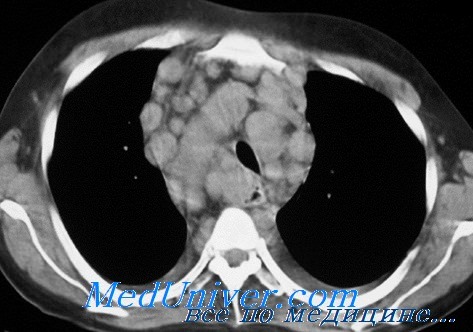
Поражение перикарда определяется в виде утолщения сердечной сумки до 5 мм и более, перикардиальный жир не прослеживается из-за перикардиальной лимфоидной инфильтрации, в полости перикарда имеется небольшое количество жидкости.
Поражение поджелудочной железы, надпочечников и почек может быть узловым и диффузным.
Узловая форма характеризуется увеличением органа, бугристыми краями за счет множественных узлов в ткани органа диаметром от 10 до 35 мм. Контуры при такой форме поражения четкие. Плотность узлов однородная (36-48 HU) и не всегда отличается от интактной ткани. В этом случае для лучшей визуализации применяется усиление. Очаги лимфоидного поражения имеют низкую плотность или незначительное повышение на фоне непораженной ткани.
Диффузное поражение проявляется увеличением органов в размере, нечеткостью контуров, снижением плотности, неоднородной структурой (29-45 HU). Окружающая клетчатка может уплотняться за счет лимфоидной инфильтрации.
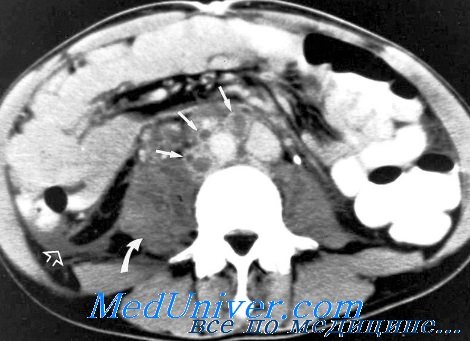
Поражение брюшины и сальника характеризуется утолщением брюшины за счет инфильтрации ее на значительном протяжении. При этом теряется четкость брюшины, не дифференцируются структуры стенки живота и жировой клетчатки.
Сальник имеет вид плотного (36-48 HU) ограниченного образования, прилежащего к брюшине. Границы его местами нечеткие. Лимфатические узлы брыжейки тонкой кишки, брюшной аорты увеличены, а форма их поражения представлена конгломератом, инфильтратом, реже пакетом.
Поражение кишечника чаще встречается в правой половине толстой кишки и характеризуется значительным утолщением стенок (до 5 мм и более) с концентрическим сужением просвета. Наружный контур кишки нечеток в связи с распространением опухолевой ткани за пределы органа, вовлечением окружающей клетчатки и брыжейки. Лимфатические узлы толстой кишки поражаются в форме одиночных узлов, реже в форме пакета.
Предварительная дифференциальная диагностика лимфогранулематоза (ЛГМ) и неходжкиновских лимфом (НХЛ)
| КТ-признаки | Лимфогранулематоз (ЛГМ) (Болезнь Ходжкина) | Неходжкинские лимфомы |
| Возраст | Чаще молодой | Чаще 40-70 лет |
| Стадия | Чаще локализованная | В 85% — генерализованная |
| Частота поражения лимфатических узлов средостения | Более 75% | Менее 25% |
| Частота поражения лимфатических узлов живота: — парааортальные: | Менее 40% | Более 75% |
| — брыжеечные: | Менее 3% | Около 70% |
| Количество групп пораженных лимфатических узлов | 1-2 группы | 3-4 и более |
| Форма поражения лимфатических узлов: — изолированная | Часто, от 6 мм и более | Часто, от 10 мм и более |
| — пакет узлов: | Часто | Часто |
| — конгломерат: | Редко, в средостении | Часто, у 1/3-1/2 |
| — лимфоидный инфильтрат: | Редко | Часто, у 1/3-1/2 |
| Структура лимфатических узлов | Часто однородная | У 1/2 неоднородная с распадом |
| Экстранодальные поражения: — ниже диафрагмы: | Редко | Часто |
| — множественность поражении: | Редко | Часто |
Лимфоидное поражение головного мозга и глазниц встречается крайне редко (1-2%), преимущественно у больных неходжкиновскими лимфомами (НХЛ). Лимфоидное образование головного мозга имеет характерные признаки: неправильную форму, расположение в передних отделах мозолистого тела или глубинных отделах височно-теменных областей. Вокруг опухоли наблюдается значительный отек вещества мозга, который вызывает сдавление рогов боковых желудочков, субарахноидального пространства и борозд.
После усиления лимфоидное образование приобретает более четкие очертания. В центре образования часто отмечается зона распада. В глазницах лимфоидная ткань расположена экстраорбитально, вовлекаются мышцы, слезная железа, иногда происходит разрушение прилежащих костных стенок.
Таким образом, КТ-признаки экстранодальных поражений при лимфогранулематозе (ЛГМ) и НХЛ весьма разнообразны и не имеют специфических черт. Вместе с тем, соблюдение оптимальной методики обследования, сочетание определенных КТ-признаков с учетом распространенности лимфаденопатии и гепатоспленомегалии позволяет проводить предварительную дифференциальную диагностику.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Забрюшинные опухоли
Вам поставили диагноз: забрюшинная опухоль?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Предлагаем Вашему вниманию краткий, но очень подробный обзор забрюшинной опухоли. Его подготовили высоко квалифицированные специалисты Абдоминального отделения МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
Филиалы и отделения где лечат забрюшинную опухоль
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отдел торакоабдоминальной онкохирургии
Заведующий отделом – д.м.н. Андрей Борисович Рябов
Контакты: (495) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение лучевого и хирургического лечения заболеваний абдоминальной области
Контакты: (484) 399-30-08
Общие сведения об опухолях забрюшинного пространства (в малом тазу)
Большинство онкологических опухолей малого таза имеют локальную форму возникновения и развития, то есть появляются в определенных органах, расположенных в малом тазу. К таким органам можно отнести прямую кишку, матку у женщин, мочевой пузырь, предстательную железу у мужчин.
Забрюшинная опухоль встречается у людей любого возраста, но, как правило, такие заболевания встречаются у людей в возрасте от 40 до 60 лет. При этом у мужчин забрюшинная опухоль диагностируется реже, чем у женщин.
Самыми сложными в лечении являются опухоли, поражающие несколько органов. Однако такие заболевания встречаются крайне редко. Пространство малого таза содержит большое количество эмбриогенетично-разнообразные ткани. Именно это и способствует развитию различных форм злокачественных опухолей.
Значительно реже возникают злокачественные опухоли, которые не связаны с органами. Как правило, такие образования причисляются к разным видам сарком. Такой вид новообразований диагностируется на том этапе, когда опухоль начинает воздействовать на органы: прямую кишку, урогенитальные органы, кости и сосуды.
Классификация опухолей забрюшинного пространства (в малом тазу)
Забрюшинным пространством называют пространство между задним листком брюшины, диафрагмой, мышцами спины, позвоночником и мышцами, выстилающими дно малого таза. В этой анатомической зоне локализуются поджелудочная железа, почки, надпочечники, мочеточники, часть двенадцатиперстной кишки и часть толстого кишечника. Пространство между органами заполнено клетчаткой, в которой располагаются нервные сплетения, лимфоузлы, лимфатические и кровеносные сосуды. Забрюшинная клетчатка разделена фасциями на несколько отделов.
Опухолями забрюшинного пространства считаются любые узлы, расположенные в данном пространстве за исключением новообразований, происходящих из перечисленных выше органов, а также метастатических поражений лимфоузлов и опухолей, прорастающих в забрюшинное пространство из других анатомических зон (например, из брюшной полости). В основе наиболее популярной классификации забрюшинных опухолей, созданной Аккерманном в 1954 году, лежат гистогенетические особенности неоплазий. Согласно этой классификации различают три больших подгруппы таких новообразований: мезодермальные, нейрогенные и происходящие из элементов эмбриональных тканей.
Мезодермальные забрюшинные опухоли:
Происходящие из жировой ткани: липомы (доброкачественные) и липосаркомы (злокачественные).
Происходящие из гладкомышечной ткани: лейомиомы (доброкачественные) и лейомиосаркомы (злокачественные).
Происходящие из поперечно-полосатой мышечной ткани: рабдомиомы (доброкачественные) и рабдомиосаркомы (злокачественные).
Происходящие из соединительной ткани: фибромы (доброкачественные) и фибросаркомы (злокачественные).
Происходящие из кровеносных сосудов: гемангиомы (доброкачественные) и ангиосаркомы (злокачественные), гемангиоперицитомы (доброкачественные и злокачественные).
Происходящие из лимфатических сосудов: лимфангиомы (доброкачественные) и лимфангиосаркомы (злокачественные).
Происходящие из остатков первичной мезенхимы: миксомы (доброкачественные) и миксосаркомы (злокачественные).
Неясного гистогенеза: ксантогранулемы (доброкачественные).
Нейрогенные забрюшинные опухоли
Происходящие из оболочек нервов: нейрофибромы (доброкачественные), нейролемоммы (доброкачественные и злокачественные).
Происходящие из симпатических нервных ганглиев : ганглионевромы (доброкачественные) и ганглионейробластомы (злокачественные).
Происходящие из хромаффинных и нехромафинных клеток параганглиев и внеогранно расположенных участков ткани надпочечников: параганглиомы (доброкачественные, злокачественные), феохромоцитомы, рак из клеток надпочечников.
Забрюшинные опухоли из эмбриональных остатков : тератомы, хордомы.
Симптомы опухолей забрюшинного пространства (в малом тазу)
Различные симптомы возникают при появлении и развитии рака слепой кишки и его расположении в ректосигмоидальной части. Проявление симптомов зависит от размеров образования, наличия таких осложнений, как кровотечение, непроходимость кишечника, прободение. Наиболее характерным симптомом считается анемия, вызванная кровотечением из опухоли. Кроме этого, человек с раком слепой кишки может чувствовать частое головокружение, общую слабость. Отмечается бледность и тахикардия. В более сложных ситуациях отмечаются ноющие непрекращающиеся боли справа внизу живота.
Ранние симптомы рака слепой кишки: отсутствие аппетита, снижение массы тела, пищеварительное расстройство. При существенном снижении веса можно говорить о прогрессивном развитии злокачественного образования.
Забрюшинная опухоль сигмовидной кишки характеризуется появлением непроходимости кишечника. У большинства пациентов отмечается изменение консистенции кала, в нем могут наблюдаться сгустки крови и слизи.
Если злокачественное образование возникло в прямой кишке, то симптомы очень незаметные для человека. Среди ранних проявлений болезни можно ответить чувство неполного выхода каловых масс из кишечника. Бывает возникновение кровотечения. Пациенты могут указывать на тянущие и схватывающие боли внизу живота. Как правило, такие боли не сильные.
Причины возникновения опухолей забрюшинного пространства (в малом тазу)
Виды опухолевых новообразований могут изменяться в зависимости от возраста мужчины или женщины. У девочек в первые недели жизни наблюдается влияние плацентарных эстрогенов от матери. В этом состоянии они могут стать причиной возникновения кист на яичниках. В возрасте полового созревания опухоль малого таза у женщин может возникать из-за застоя крови в менструальный период, если наблюдается заращивание девственной плевы. Из-за этого могут образовываться злокачественные образования в матке и яичниках.
В возрасте от 18 лет у женщин может наблюдаться расширение матки в период беременности и при наличии миомы. Опухоль малого таза у женщин может возникать в области яичников, если наблюдается патологическая беременность. Кроме того, рак может возникнуть в фаллопиевых трубах вследствие частых воспалительных процессов.
Опухоль малого таза у женщин возникает чаще всего в период завершения репродуктивной функции.
Опухоль малого таза у мужчин может возникать в виде заболеваний предстательной железы. Рак предстательной железы считается самым часто встречающимся злокачественным новообразованием у лиц мужского пола.
Диагностика опухолей забрюшинного пространства (в малом тазу)
У женщин и мужчин забрюшинная опухоль проявляет себя одинаковыми симптомами. Как правило, это боли в нижней части живота, запоры, обнаружение крови в кале. У некоторых больных обнаруживается анемия, связанная с внутрибрюшным кровотечением.
Опухоль малого таза у женщин, возникающая в матке, проявляет себя в виде кровотечения из внутренних половых органов, боли в тазовых органах, реже характерно возникновение эктопической беременности и трофобластической болезни.
При таком заболевании, как эндометриоз, возникают боли в период менструации. У молодых девушек с ранним началом менструального цикла может быть диагностировано гормонопродуцирующая опухоль яичников. У девушек с запоздалым началом менструального цикла возможно развитие маскулинизирующих новообразований яичников. В период окончания менструации у лиц женского пола с наличием менометрорагии может развиваться злокачественная опухоль малого таза у женщин.
Диагностика опухолей забрюшинного пространства (в малом тазу)
Если опухоль малого таза у женщин не выявлена при клиническом осмотре, то назначаются специальные способы обследования. Такое же обследование назначают, если опухоль малого таза у мужчин не обнаружена при общем осмотре. Обследования назначаются при наличии симптомов.
Первоначальным методом исследования назначают УЗИ. Если ультразвуковое исследование не дало полной картины ситуации, то можно применить МРТ и КТ для выявления злокачественных новообразований. При выполнении МРТ забрюшинная опухоль даже небольших размеров будет обнаружена.
Если выявлена забрюшинная опухоль плотного состава, нестандартной формы с содержанием вкраплений, очень важно сделать исследования ткани на раковые клетки. Опухоль малого таза у женщин, а именно злокачественные образования в яичниках, диагностируются онкомаркерами.
Лечение опухолей забрюшинного пространства (в малом тазу)
Забрюшинная опухоль, возникшая в тканях малого таза, может быть вылечена только с помощью хирургического вмешательства. Если опухоль малого таза у мужчин задействовала несколько органов, то оперативное вмешательство является крайне сложным. К сожалению, проводить вмешательство такой сложности не под силу многим врачам, и даже опытные доктора отказываются проводить операции. Такое вмешательство может повлечь частичное или полное отсечение мочевого пузыря, прямой кишки и репродуктивных органов у женщин. Если опухоль малого таза у мужчин и женщин поразила кости и крупные сосуды, то заболевание считается неизлечимым.
Опухоль малого таза у мужчин и женщин, поражающая толстый кишечник, лечится путем отсечения больной части кишки. Способ отсечения зависит от местоположения начального образования и наличия метастаз. Перед назначением операции внимательно обследуют органы брюшной полости. Размер вырезаемой части кишки зависит от размера опухоли. Если забрюшинная опухоль исходит из слепой или сигмовидной кишки, то требуется удаление больной части кишки с оставлением и соединением здоровых частей.
Опухоль малого таза у мужчин в сигмовидной кишке требует отсечение самой сигмовидной кишки, нижней части ободочной, сосудов.
Заключение
Любая забрюшинная опухоль требует проведения определенного количества капельниц химиотерапии. Даже после того, как забрюшинная опухоль была удалена, лечение химиотерапией продолжается необходимое количество времени.
Каждому следует помнить, что при появлении ранних симптомов, рекомендуется незамедлительное обращение к врачу. При раннем диагностировании заболевания, забрюшинная опухоль может быть абсолютно вылечена без серьезного хирургического вмешательства.
Не забывайте, что забрюшинная опухоль хоть и серьезное заболевание, но поддается лечению, поэтому не следует затягивать поход к онкологу. При этом забрюшинная опухоль довольно просто диагностируется при помощи УЗИ, МРТ и КТ.
Филиалы и отделения Центра, в которых лечат опухоли забрюшинного пространства (в малом тазу)
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов. Однако надо помнить, что тактику лечения определяет консилиум врачей.
В Отделе торакоабдоминальной онкохирургии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделом – д.м.н. Олег Борисович Рябов
Контакты: (495) 150 11 22
Что такое лимфома? Причины возникновения, диагностику и методы лечения разберем в статье доктора Михайличенко В. Ю., хирурга со стажем в 20 лет.
Определение болезни. Причины заболевания
Лимфомы — это заболевания, для которых характерен первичный локальный злокачественный опухолевый рост, исходящий преимущественно из внекостномозговой лимфоидной ткани. В отличие от лейкозов с первичным поражением костного мозга и лейкемическими нарушениями периферической крови, лимфомы возникают в лимфатических узлах и проникают в окружающие ткани. При этом в костном мозге долгое время опухолевые клетки не образуются.
Краткое содержание статьи — в видео:
Лимфомы подразделяются на две большие группы:
Ходжкинские лимфомы встречаются в 40 % случаев, а неходжкинские — в 60 %. Единственный достоверный дифференциальный признак ходжкинских лимфом в отличие от неходжкинских — морфологическое исследование, при котором находят специфические для болезни Ходжкина клетки Березовского — Штернберга — Рида. В дальнейшем для уточнения диагноза проводят иммуногистохимическое исследование.
В структуре онкологических заболеваний Российской Федерации лимфома Ходжкина занимает 9-10 место. Мужчины болеют чаще женщин, городские жители — чаще сельских.
Отмечено два пика заболеваемость лимфомой Ходжкина у взрослых:
Вероятно, первый пик связан с увеличением пролиферативного потенциала клеток (способностью к делению), а второй пик — с ослаблением иммунного контроля.
Причины появления лимфом до конца не изучены, существуют особенности течения заболевания у детей и на фоне иммунодефицита (например, ВИЧ).
Симптомы лимфомы
Первые симптомы заболевания:
Первые признаки заболевания совпадают с клинической картиной ОРВИ или ОРЗ.
В течение нескольких недель происходят следующие изменения:
Как правило, увеличенные лимфатические узлы воспалительного характера болезненные при пальпации, плотно-эластичные, часто спаянные с гиперемированной кожей. Напротив, лимфоузлы при лимфоме плотные и абсолютно безболезненные.
При онкологическом заболевании увеличенный лимфатический узел может быть проявлением метастаза. Учитывая, что лимфатический узел является фильтром, который «вылавливает» инфекцию или опухолевые клетки, его увеличение сигнализирует о присутствии патологии и требует внимательного отношения со стороны больного. Изначально может увеличиваться один лимфатический узел и группа регионарных, но может и присутствовать и генерализованное увеличение лимфатических узлов.
Обширное разрастание опухоли в забрюшинном пространстве и брыжейке кишки приводит к кишечной непроходимости, отсутствию мочи с развитием гидронефроза. Соответственно локализация опухолевых клеток в селезёнке приведёт к увеличению селезёнки в размерах и боли в левом подреберье за счёт перерастяжения капсулы селезёнки.
Патогенез лимфомы
Патогенез лимфомы Ходжкина и неходжкинских лимфом различаются. При лимфоме Ходжкина лимфоидное новообразование появляется в одном лимфатическом узле или в цепочке лимфоузлов и изначально распространяется в пределах смежных лимфатических узлов. Неходжкинские лимфомы, как правило, возникают вне узлов и распространяются непредсказуемо.
Патогенез лимфомы Ходжкина
Выдвигаются различные теории происхождения лимфомы Ходжкина, основные из них:
Патогенез неходжкинской лимфомы
Доказанной теории возникновения НХЛ нет. Отмечается повышенное число заболевших среди следующих пациентов:
Таким образом, лимфомы возникают после сильной встряски иммунной системы с последующим её дисбалансом в виде бласттрансформации. При бласттрансформации по неизвестным причинам не происходит трансформация клеток во взрослый фенотип. Это приводит к большому неконтролируемому образованию бластов, что и является началом опухолевого роста.
Классификация и стадии развития лимфомы
Стадия I. Характеризуется поражением опухолевыми клетками лимфатических узлов одного региона (регионарное поражение). Допускается поражение одного лимфатического узла из другой регионарной группы, тогда к стадии I добавляется литера «Е».
Стадия II. Для второй стадии характерно поражение не менее двух лимфатических зон выше или ниже диафрагмы — это могут быть поражённые лимфатические узлы разных регионов, например шейных и подмышечных, узлов средостения и шейных и т. д. Добавление в классификации литеры «Е» происходит при поражении экстралимфатических тканей (печени, селезёнки, костного мозга) и/или органа по ту же сторону диафрагмы.
Стадия III. Поражение лимфатических узлов по обе стороны диафрагмы, например паховых и шейных, паховых и лимфатических узлов средостения. Номенклатура опухоли подразумевает чёткое определение экстранодальных поражений (поражение опухолевыми клетками вне лимфатических узлов):
Стадия IV. Множественное поражение лимфатических узлов в различных зонах организма человека или поражение экстралимфатических органов (одного или несколько). При этом лимфатические узлы могут быть как поражены, так нет.
Обязательным в классификации является оценка общего состояния пациента:
Осложнения лимфомы
| Статус | Определение |
|---|---|
| 0 | Физическая активность больного не отличается от активности до заболевания, пациент ведёт себя как абсолютно здоровый человек |
| 1 | Физическая активность снижена, но пациент сам передвигается и в состоянии выполнять не интенсивные физические нагрузки и заниматься лёгкими видами физической работы и умственным трудом |
| 2 | Физическая активность снижена, появляется утомляемость, но пациент способен самостоятельно передвигаться и обслуживать себя. Усталость компенсируется постельным режимом, которое занимает не более половины светлого времени суток |
| 3 | Физическая активность значительно снижена, пациент не способен полностью обслуживать себя в домашних условиях. Утомляемость вынуждает пациента более половины суток проводить в постели |
| 4 | Самая тяжёлая категория больных, они полностью обездвижены и постоянно находятся в постели или в сидячем положении, не могут себя обслуживать. Минимальная физическая нагрузка моментально истощает их, с пациентами невозможна длительная продуктивная коммуникация |
Осложнения при лимфоме Ходжкина:
Осложнения при неходжкинской лимфоме схожи, но есть некоторые особенности:
Диагностика лимфомы
Как правило, при отсутствии системных проявлений заболевания и увеличении одного или нескольких лимфатических узлов применяют антибиотики. Если картина не меняется, необходимо выполнить ряд дополнительных обследований (рентген грудной клетки, КТ, УЗИ) и пункционную биопсию. Достоверный диагноз лимфомы можно поставить только на основании гистологии, полученной при биопсии лимфатического узла. Наиболее информативный способ — это забор изменённого лимфатического узла. Для определения подвида лимфомы и назначения химиотерапии необходимо провести полное морфологическое исследование с обязательным иммуногистохимическим анализом.
Перед взятием биопсии, помимо стандартного клинического обследования, необходимо исключить следующие факторы, влияющие на изменение лимфоузлов:
Диагноз ставится только по результатам гистологического исследования поражённого лимфатического узла. Анализ проводят методом аспирационной биопсии (забор взвеси клеток). Для этого под новокаином трепан-иглой (режущая игла, оснащённая пункционным пистолетом) берут столбик ткани поражённого органа, затем окрашивают и изучают под микроскопом.
Для постановки диагноза пользуются последней версией МКБ (Международная классификация болезней) с учётом стадийности, которая оценивает не только распространение опухоли по лимфатическим узлам и тканям за пределами лимфатической системы, но и общее состояние больного.
Также для диагностики лимфом применяют лучевые методы:
Визуализация лимфатических узлов и интерпретация полученных результатов во многом зависят от оборудования и специалиста, который проводит обследование. Для оценки динамики лечения лучше наблюдаться в одном медицинском центре и у того же специалиста. Это поможет уменьшить погрешность техники и влияние человеческого фактора.
Лечение лимфомы
При увеличенных лимфатических узлах категорически запрещено заниматься самолечением. Прогревать лимфоузлы нельзя, так как это может привести к распространению инфекции или генерализации опухолевого процесса. Также нельзя прикладывать лёд — это только усилит воспаление и ухудшит общее состояние пациента.
В настоящее время разрабатываются молекулярно-генетические исследования опухолевых клеток, типирование, создание специфических сывороток и вакцин против каждого вида опухоли индивидуально для каждого пациента, но это медицина будущего и доступна пока единичным медицинским центрам.
Клинические рекомендации по определению эффективности лечения [4] [5]
Эффективность лечения следует оценивать после 2-3 курсов химиотерапии при сохранении стабильной клинической картины не менее двух недель. С помощью УЗИ, КТ, МРТ или ПЭТ оценивают:
Также проводят иммуногистохимическое исследование костного мозга для верификации опухолевых клеток. В зависимости от полученных данных, эффективность лечения расценивают как:
Эффективность терапии также оценивают в середине лечения с учётом размеров лимфатических узлов, количество поражённых лимфоузлов, размеров селезёнки, результата пункции костного мозга.
В литературе последних лет [11] [12] появились исследования о прогностическом значении микроРНК (малые некодирующие молекулы РНК) и других маркеров, позволяющих на ранних стадиях и после курса лечения определить возможность рецидива. Эти современные маркеры являются наиболее чувствительными методами, но пока находятся на стадии клинических испытаний.
Прогноз. Профилактика
Прогноз при лимфоме Ходжкина зависит от формы и стадии заболевания:
Хорошо выздоравливают молодые пациенты, особенно на ранних стадиях заболевания.
Неходжкинские лимфомы на ранних стадиях имеют относительно хороший прогноз. Современная терапия позволяет добиться более чем десятилетней выживаемости на ранних стадиях, но поздние стадии заболевания фактически не лечатся и приводят к смерти.
| Международный прогностический индекс (МПИ): | ||
|---|---|---|
| Параметр | Благоприятный | Неблагоприятный |
| Возраст, годы | ≤60 | >60 |
| Общее состояние по шкале ECOG | 0-1 | 2-4 |
| Уровень ЛДГ в сыворотке | Нормальный | Повышен |
| Число экстранодальных очагов поражения | ≤1 | >1 |
| Стадия Ann Arbor | I-II | III-IV |
В правой колонке таблицы представлены значения, характерные для неблагоприятного течения заболевания. Если каждый параметр принять за единицу, то рассчитывается МПИ следующим образом:
При достижении полной ремиссии регулярно проводится осмотр и опрос пациента, лабораторные исследования, рентгенологический контроль органов грудной клетки, УЗИ брюшной полости и периферических лимфатических коллекторов. Частота обследования:
После проведённой химио- и лучевой терапии необходимо проверять функции щитовидной и молочных желёз.
Методов профилактики лимфомы в настоящее время не существует, поскольку до конца не изучены этиологические факторы, ведущие к развитию заболевания.