Кохлеовестибулярный синдром что это такое
Вестибулярный синдром
Вестибулярные нарушения могут быть вызваны определенными заболеваниями, лекарствами или проблемами во внутреннем ухе или мозге. Многие люди испытывают нарушения чувства равновесия по мере старения организма. Вестибулярные нарушения и головокружения также могут возникнуть в результате приема некоторых лекарственных препаратов.
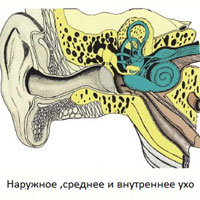
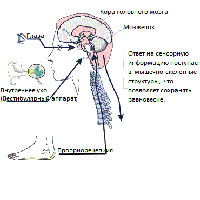
Чувство равновесия, в первую очередь, управляется лабиринтом, структурой во внутреннем ухе. Одна часть лабиринта состоит из полукружных каналов и отолитовых рецепторов отвечающих за баланс тела. С другой стороны находится улиткообразный орган, отвечающий за слух. Части внутреннего уха, связанного с балансом, называются вестибулярным аппаратом. Вестибулярный аппарат работает совместно другими сенсомоторными системами в организме, такими, как зрительная система и опорно-двигательная система, что позволяет обеспечивать контроль и поддержание положения тела в состоянии покоя или в движении. Это также помогает поддерживать направленность на определенный объект, даже если позиция тела меняется. Вестибулярная система делает это с помощью регистрации механических сил, включая гравитацию, которая действует на вестибулярные органы при движении. Две части лабиринта помогают решить эти задачи: полукружные каналы и отолитовый аппарат.
Полукружные каналы это три заполненные жидкостью петли, расположенные примерно под прямым углом друг к другу. Они сообщают мозгу, когда голова совершает движения, например, когда человек кивает головой вверх и вниз или поворачивает голову направо или налево. Зрительная система работает совместно с вестибулярной системой, что обеспечивает зрительные образы от размывания, когда голова двигается, например, при ходьбе или при поездке в автомобиле. Сенсорные рецепторы (проприорецепторы) в суставах и мышцах также помогают сохранить равновесие, при стоянии на месте или ходьбе. Мозг получает, интерпретирует и обрабатывает информацию из этих систем и таким образом управляет балансом тела.
Вестибулярные структуры внутреннего уха состоят из преддверия (овальный и круглый мешочки) и трех полукружных каналов. Эти структуры работают по принципу уровня, применяемого плотниками. Существует ряд заболеваний структур внутреннего уха, которые приводят к нарушению работы этих структур или же мозг получает недостоверную информацию от рецепторов этих структур. Эти заболевания включают синдром Меньера, лабиринтит, доброкачественное пароксизмальное позиционное головокружение, инфекции среднего уха, опухоли или травмы.
Наиболее частые причины вестибулярного синдрома.
Доброкачественное позиционное головокружение считается наиболее распространенным видом вестибулярного синдрома и головокружения синдрома.
Доброкачественное пароксизмальное позиционное головокружение или позиционное головокружение представляет собой краткий, интенсивный эпизод головокружения, которое возникает из-за специфического изменения положения головы. При наличии такого ПГ головокружение может возникнуть при подъеме головы вверх или повороте головы. Эпизод такого головокружения может возникнуть даже при повороте в постели. Считается что причиной этого вида головокружения является нарушение в структуре рецепторов полукружных рецепторов которые посылают в мозг недостоверную информацию о положении головы что и является причиной симптоматики. Причиной доброкачественного пароксизмального позиционного головокружения (ДППГ) могут быть перенесенные травмы головы, невриты, возрастные изменения. Расстройства, как полагают, связаны с аномалией во взаимодействия фотокопия с купулой внутри перепончатого лабиринта, в результате ненормальных ответов на движение эндолимфы при движении головы.
Инфаркт лабиринта приводит к внезапной значительной потере слуховой и вестибулярной функций, и обычно возникает у пожилых пациентов. Такое состояние иногда встречается у более молодых пациентов с атеросклеротическими сосудистыми заболеваниями или с наличием явлений гиперкоагуляции. Эпизодические головокружения могут быть предвестниками полной окклюзии и протекать по типу транзиторной ишемической атаки. После полной окклюзии, интенсивность головокружения постепенно идет на спад, но может сохраняться определенная неустойчивость при движении, в течение нескольких месяцев пока не произойдет вестибулярная компенсация.
Вестибулярный нейронит. Повреждение нерва связывают с вирусной инфекций (вирусом герпеса). Заболевание, как правило, встречается в осенне-весенний период во время пика ОРЗ. При вестибулярном нейроните эпизоды головокружения возникают без потери слуха, могут сопровождаться тошнотой и рвотой. Длительность эпизода может варьировать от нескольких дней до нескольких недель, с постепенным регрессом симптомов. Вестибулярный нейронит может сопровождаться приступами доброкачественного позиционного головокружения.
Лабиринтит
Лабиринтит обусловлен воспалительным процессом внутри перепончатого лабиринта, который может быть обусловлен бактериальной или вирусной инфекцией. Вирусные инфекции лабиринта вызывают симптомы головокружения, похожие на вестибулярный неврит, но в сочетании с кохлеарными нарушениями. Такие инфекции, как корь, краснуха, цитомегаловирус, как правило, не вызывают вестибулярные нарушения. Бактериальный лабиринтит может быть как с поражением самого перепончатого лабиринта, так и в серозной форме. Серозная форма лабиринтита часто наблюдается при остром среднем отите, когда бактериальные токсины диффузно попадают в лабиринт.
Болезнь Меньера
Мигрень
Нередко приступы мигрени могут быть похожи на приступы болезни Меньера. Но при мигрени потеря слуха встречается реже, чем в головокружение, шум в ушах, светобоязнь, и фонофобия. Но, тем не менее, при мигрени может быть определенная нейросенсорная тугоухость на низкочастотные звуковые колебания. Поэтому, иногда дифференциальный диагноз между этими заболеваниями иногда представляет трудности. Рассеянный склероз также представляет собой диагностическую сложность для дифференциальной диагностики с мигренью. В 5% случаев рассеянный склероз может дебютировать с изнурительных головокружений, а у 50% пациентов с рассеянным склерозом эпизоды головокружений встречаются в определенные периоды заболевания. Тем более что у одного из десяти пациентов с рассеянным склерозом может быть потеря слуха, которая может быть частичной или полной, что делает схожей симптоматику с болезнью Меньера или мигренью.
Болезнь «выгрузки»
Приступы головокружения возникают после высадки и человек продолжает ощущать движения покачивания, которое сохраняется после возвращения к стабильной окружающей среде после длительного воздействия движения (например, после поездки в поезде автомобиле на лодке).
Другие причины вестибулярного синдрома. Повреждение вестибулярного анализатора может быть обусловлено травмой головы, «хлыстовой травмой «, невриномой слухового нерва, интоксикацией лекарствами состоянием после оперативного вмешательства на ухе, заболевания опорно-двигательного аппарата (с нарушением проприорецепции) заболевания центральной нервной системы.
Симптомы
При нарушении работы вестибулярного анализатора возникает ощущение вращения. Человек может шататься, при попытке ходить или падать, при попытке встать. Основными симптомами вестибулярного синдрома являются:
Другими симптомами являются тошнота, рвота, диарея, изменения частоты сердечных сокращений кровяного давления, страх, тревога или паника. Некоторые пациенты могут испытывать усталость, депрессию, невозможность концентрации внимания. Симптомы могут появляться и исчезать в течение короткого периода времени или иметь длительные промежутки между приступами.
Диагностика
Диагностика вестибулярных нарушений достаточно сложная, так как причин нарушений вестибулярной функций много, как заболеваний, так и лекарств вызывающих головокружения. Тем не менее, в первую очередь необходимо пройти консультацию ЛОР – врача. После изучения истории болезни, подробного изучения симптомов врач проведет осмотр уха и назначит необходимый план обследования. План обследования может включать как лабораторные исследования или специальные тесты (аудиометрию, электронистагмографию), так и методы нейровизуализации, такие как МРТ и КТ. Кроме того, в последние годы получили распространение такие методы исследований как: компьютерно-динамический визуальный тест, тестирование вестибулярной авторотации, ВВП (вестибуло-вызванные потенциалы).
Наиболее простыми и доступными тестами являются такие тесты как энергические суть, которых заключается в холодовом или тепловом воздействием на среднее ухо, что проще всего проводить с использованием воды разной температуры. Разница в нистагме более 25 %,возникающем при воздействие температурного фактора, как правило, свидетельствуют о наличии периферической или центральной дисфункции вестибулярного аппарата.
Лечение
Лечение вестибулярного синдрома зависит, прежде всего, от генеза этого синдрома. Прежде всего, необходимо исключить повреждения вестибулярного анализатора центрального генеза (заболевания головного мозга, травмы). Лечение будет зависеть от патогенеза вестибулярных нарушений.
В некоторых случаях при вестибулярных нарушениях необходимо воздействовать на факторы повседневной деятельности, такие как поездки, в автомобиле или лифте что позволит уменьшить риск травм. При наличии ДППГ врач может назначить выполнение ряда простых движений, как например маневр Эпли, что позволяет высвободить отоконии в полукружных каналах. При болезни Меньера, врач может рекомендовать изменения в рационе, такие как сокращение использования соли в пищу и ограничение алкоголя и кофеина. Избавление от такой привычки, как курение, также может оказать положительный эффект. Возможно введение такого антибиотика в небольших дозах (гентамицина) или стероида за барабанную перепонку. В тяжелых случаях болезни Меньера возможно хирургическое лечение. Медикаментозное лечение вестибулярных нарушений включает применение препаратов из группы антихолинергических, антигистаминных препаратов, группы бензодиазепинов. Используются также симптоматические препараты, например церукал. Для лечения головокружения в последнее время применятся такой препарат, как бетасерк.
При наличии воспалительных процессов в среднем ухе необходимо применение противоспалительного лечения или антибиотиков.
При наличии стойких вестибулярных нарушений необходимо принять ряд мер для уменьшения риска падения, например использование перил при подъеме по лестнице, ношение обуви на низком каблуке, оборудование поручней в ванной, исключение вождения автомобиля и т.д.
Кохлеарный неврит слухового нерва причины, симптомы, методы лечения и профилактики
Кохлеарный неврит (нейросенсорная тугоухость) — это воспалительный процесс в слуховом нерве, который характеризуется угнетением слуха, возникновением болевых ощущений, шумом в ушах, потерей равновесия. Причины патологии могут быть врождёнными или приобретёнными. Опасность болезни в том, что симптомы могут развиваться медленно, но возможно потерять слух внезапно, в течение нескольких часов. Для диагностики и лечения нужно обращаться к оториноларингологу и неврологу.
Причины кохлеарного неврита слухового нерва
Происхождение патологии может быть как на генетическом уровне, так и полученным вследствие различных факторов:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 03 Декабря 2021 года
Содержание статьи
Симптомы
Характерные признаки патологии проявляются внезапно, но бывают случаи, когда симптоматика не проявляется до возникновения серьёзных нарушений. На первом этапе у больного наблюдают незначительное снижение слуха, как правило, на одну сторону. Дальнейшее развитие неврита зависит от того, как быстро пациент обратился к врачу и какие причины спровоцировали недуг. Самые распространнёные симптомы кохлеарного неврита:
Разновидности
Кохлеарный неврит различают по форме, происхождению, этапам развития:
Острую стадию можно вылечить окончательно, если сразу предпринять меры и начать лечение. Подострая форма чаще переходит в хроническую. Прогрессирующий этап считается самым опасным — именно в этот период повышается риск получить глухоту.
Диагностика
Диагностические исследования назначают в комплексе — обычно это осмотр больного, неврологические и акустические тесты, а также инструментальные методики:
Особенности комплексной терапии периферических кохлеовестибулярных расстройств
Приведены результаты клинического наблюдения, наглядно подтверждающего эффективность совместного использования препаратов бетагистина дигидрохлорид и пирацетам в терапии периферических кохлеовестибулярных нарушений. Лечение позволило добиться стойкого кл
There are some results of clinical observation that credibly confirm the efficiency of combined use of medications betahistine dihydrochloride and Piracetam in the therapy of peripheral cochlear-vestibular disorders. The treatment allowed to achieve sustainable clinical effect.
Изучение проблемы эффективности терапии периферических кохлеовестибулярных нарушений (ПКВН) дает возможность констатировать, что определяющее значение в ее решении принадлежит тщательному обследованию пациента в соответствии с современными возможностями и своевременному, этиопатогентически обоснованному индивидуализированному комплексу лечебно-реабилитационых мероприятий. Важным в практическом отношении следует считать грамотную трактовку результатов диагностического обследования пациента, анализ отличительных особенностей конкретного клинического случая и выработку оптимальной схемы фармакотерапии в сочетании с немедикаментозными лечебными мероприятиями. Перечень лекарственных препаратов, используемых при ПКВН, достаточно широк, среди них бетагистина дигидрохлорид и пирацетам — одни из наиболее часто назначаемых больным со слуховыми и вестибулярными расстройствами как на этапе лечения, так и на этапе медицинской реабилитации пациентов.
Цель данной публикации — демонстрация клинического наблюдения, наглядно подтверждающего эффективность совместного использования препаратов бетагистина дигидрохлорид (Бетасерк) 24 мг 2 раза в сутки и пирацетам 1200 мг 2 раза в сутки в течение двух месяцев при ПКВН.
Мужчина 50 лет наблюдается врачом-оториноларингологом в течение трех лет по поводу правостороннего периферического кохлеовестибулярного синдрома. Жалобы на снижение слуха на правое ухо, низкочастотный постоянный шум в правом ухе, периодическую неустойчивость при ходьбе.
В анамнезе: шесть лет назад была диагностирована гипертоническая болезнь, постоянно принимает гипотензивные препараты, однако при волнении и переутомлении возникают эпизоды артериальной гипертензии до 160/100 мм рт. ст. В течение многих лет курит (около одной пачки сигарет в день), алкоголь употребляет умеренно. Начало заболевания связывает с перенесенным «на ногах» гриппом. Три года назад обратился к оториноларингологу-отоневрологу спустя двое суток от начала заболевания с жалобами на резкое вращательное головокружение, снижение слуха на правое ухо, резкий высокочастотный шум в нем. На первичном приеме была диагностирована «острая правосторонняя сенсоневральная тугоухость с явлениями вестибулярной дезадаптации за счет периферической вестибулярной правосторонней гиперрефлексии». В связи с установленным диагнозом проведено лечение в стационаре (пентоксифиллин, пирацетам, витамины группы В парентерально, бетагистина дигидрохлорид, курс классической акупунктуры) с улучшением.
При обследовании: при осмотре констатирована нормальная отоскопическая картина, шепотная речь слева — 6 м, справа — 3 м. Результаты камертональных проб: W→, +R+. По данным тональной пороговой аудиометрии: правосторонняя сенсоневральная тугоухость (повышение порогов до 10–20 дБ по воздушной и костной проводимости на частотах 1000–8000 Гц, без отрицательной динамики в течение всего периода амбулаторного наблюдения. Спонтанный нистагм отсутствует, координация и статика не нарушены, в том числе по данным стабилометрического исследования. Калорическая проба выявляет гипорефлексию нистагма по длительности и амплитуде с акцентом от правого лабиринта.
При дополнительном обследовании: МРТ головного мозга с контрастным усилением: картина хронической ишемии головного мозга, МР-данных за патологический процесс в проекции мостомозжечковых углов не получено. МРТ шейного отдела позвоночника: протрузии межпозвонковых дисков С3-С7, спондилоартроз.
Дуплексное сканирование брахиоцефальных сосудов — атеросклеротические изменения экстракраниальных отделов брахиоцефальных артерий, гемодинамически значимый S-образный изгиб правой позвоночной артерии.
Диагноз: правосторонний хронический периферический кохлеовестибулярный синдром.
Лечение: при первичном обращении в связи с установленным диагнозом (острый правосторонний периферический кохлеовестибулярный синдром) проведено лечение в оториноларингологическом стационаре: пентоксифиллин внутривенно капельно № 10, витамины группы В парентерально, мочегонные препараты, курс классической акупунктуры, массаж шейногрудного отдела позвоночника, курс гидроаэроионизации. Пирацетам применяли внутримышечно по 5 мл 2 раза в день в течение 10 суток, далее — внутрь по 1200 мг 2 раза в сутки. Бетагистина дигидрохлорид (Бетасерк) 24 мг 2 раза в сутки назначали по окончании курса парентеральной терапии. После выписки из стационара пациент до двух месяцев продолжил прием пирацетама 1200 мг 2 раза в сутки и Бетасерка 24 мг 2 раза в сутки, проведен второй курс рефлексотерапии. В последующем на протяжении всего периода наблюдения дважды в год, в весенний и осенний периоды, пациенту проводится поддерживающая фармакотерапия, включающая совместный прием бетагистина дигидрохлорида 24 мг 2 раза в сутки и пирацетама 1200 мг 2 раза в сутки в течение двух месяцев. На фоне лечения пациент отмечает уменьшение шума в правом ухе, большую устойчивость при ходьбе. Переносимость проводимой терапии хорошая — побочных явлений, аллергических реакций зарегистрировано не было.
Обоснование лечебной тактики: рациональным в данном клиническом примере следует считать комбинацию фармакотерапии и немедикаментозных методов лечения: совместный прием бетагистина дигидрохлорида (Бетасерк) 24 мг 2 раза в сутки и пирацетама 1200 мг 2 раза в сутки в течение двух месяцев, а также курсы корпорально-аурикулярной акупунктуры (см. рис. «Алгоритм обследования пациентов с головокружением в амбулаторных условиях» на стр. 50) [2–5, 9]. Обоснованием совместного применения бетагистина гидрохлорида и пирацетама, с точки зрения практики врача, является этиопатогенетическая обоснованность, взаимодополняемость, отсутствие антагонистического взаимодействия и хорошая переносимость данного способа фармакотерапии. Основанием для применения бетагистина дигидрохлорида является избирательность его вазоактивного действия, улучшение микроциркуляции внутреннего уха и проницаемости капилляров, нормализация давления эндолимфы в лабиринте. Препарат положительно влияет на передачу нервного импульса в медиальных и латеральных вестибулярных ядрах и периферических вестибулярных рецепторных образованиях [2, 4]. Бетасерк не только оказывает вестибулолитический эффект, но и ускоряет компенсацию статокинетической функции [8]. Для пациента, страдающего гипертонической болезнью и постоянно принимающего гипотензивные препараты, принципиально важно, что прием бетагистина дигидрохлорида не влияет на уровень артериального давления. С практической точки зрения важно отметить, что основанием к назначению Бетасерка в составе комплексной терапии с пирацетамом данному пациенту служат также результаты дуплексного сканирования брахиоцефальных сосудов, указывающих на вертеброгенную составляющую в формировании кохлеовестибулярных нарушений.
Бетасерку свойственна хорошая переносимость, а также такое важное для длительного амбулаторного приема качество, как отсутствие седативного эффекта и неинвазивность [2, 4]. Периферические кохлеовестибулярные нарушения у данного пациента протекают на фоне хронической ишемии головного мозга, что лишний раз подтверждает существующее положение о взаимосвязи ангиогенной сенсоневральной тугоухости и сосудистых поражений головного мозга [1, 3]. Обосновано применение пирацетама как ноотропного средства, оказывающего непосредственное воздействие на центральную нервную систему, оптимизирующего метаболические процессы в нервных клетках, улучшающего синаптическую проводимость. Важное свойство препарата заключается в способности улучшать микроциркуляцию за счет нормализации реологических свойств крови без вазодилатационного эффекта. Пирацетам ингибирует агрегацию тромбоцитов, восстанавливает эластичность мембраны эритроцитов, снижает адгезию эритроцитов. Антигипоксантное и детоксикационное действие реализуется посредством протекторного и восстанавливающего воздействия на центральную нервную систему [2, 6].
Эффективность фармакотерапии периферических кохлеовестибулярных нарушений повышает включение в комплекс терапевтических и реабилитационных мероприятий рефлексотерапии, основанной на стимуляции рецепторных структур кожи дифференцированно, по биологически активным точкам с повышенной концентрацией рецепторных аппаратов различной модальности. Терапевтический эффект рефлексотерапии объясняется местным (сегментарным) и общим (генерализованным) действием. Местные реакции обусловлены изменением кровенаполнения, температуры, чувствительности, величины электрокожного сопротивления и потенциала в зоне воздействия, что является источником длительной импульсации в различные отделы нервной системы человека. Одновременно развивается генерализованная реакция как результат поступления афферентной импульсации по спино-ретикулярному, спино-таламическому путям в высшие отделы нервной системы, вызывающей изменения функционального состояния всех структур мозга с ответной обратной реакцией [5, 7].
Таким образом, добиться стойкого клинического эффекта в данном сложном, с точки зрения полиэтиологичности и коморбидности, случае позволило проведение комплексного лечения, включающего медикаментозную терапию (рациональное сочетание двух препаратов: бетагистина дигидрохрорид (Бетасерк) 24 мг 2 раза в сутки и пирацетам 1200 мг 2 раза в сутки в течение двух месяцев), дополненную курсовой корпорально-аурикулярной акупунктурой.
Статья подготовлена при поддержке компании Эбботт.
Литература
С. В. Морозова, доктор медицинских наук, профессор
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова Минздравсоцразвития России, Москва
Вестибулярный синдром причины, симптомы, методы лечения и профилактики
Вестибулярный синдром — заболевание, характеризующиеся нарушением координации движений и равновесия. Подразумевает поражение вестибулярного аппарата. Лечение требует консультации невролога.
Симптомы вестибулярного синдрома
Главный признак болезни — головокружение. Приступы развиваются внезапно, что сказывается на психическом состоянии больного. Выделяют ряд сопутствующих симптомов:
Симптоматика появляется на короткий промежуток времени. После приступа признаки заболевания исчезают.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 03 Декабря 2021 года
Содержание статьи
Причины
Существует несколько факторов, которые увеличивают риск развития вестибулярного синдрома:
Стадии развития вестибулярного синдрома
Выделяют следующие стадии прогрессирования болезни:
Разновидности
Характер развития заболевания, выраженность симптоматики зависят от разновидности патологии:
Центральный вестибулярный синдром
Развивается при поражении головного мозга. Характеризуется прогрессированием симптоматики слухового аппарата. Сопровождается приступами утраты равновесия. Больной страдает от слуховых галлюцинаций.
Периферический вестибулярный синдром
Развивается при поражении лабиринта или нервов позвоночника. Характеризуется шумом в ушах, приступами головокружения.
Диагностика
Для постановки диагноза требуется консультация невролога. Врач собирает анамнез, учитывает имеющуюся симптоматику. Доктор проводит обследование слухового аппарата, специфичные тестирования. Аудиометрия определяет нарушения в восприятии звуков. При необходимости используют компьютерную томографию и МРТ. Электронистагмография обнаруживает изменения глазного яблока. Вестибулометрия устанавливает причину возникновения приступов головокружения, оценивает степень поражения. В сети клиник ЦМРТ используют следующие методы диагностики: