группа риска по вуи при беременности что это такое
Внутриутробные инфекции у новорождённых: диагностика, лечение, профилактика.
Почему и откуда берутся внутриутробные инфекции (ВУИ), в чём опасность внутриутробных инфекций у новорождённых, как их выявить и как с ними бороться, как защитить будущего ребёнка от заражения внутриутробно и во время родов (в интранатальный период)? Это вопросы, которые чаще всего беспокоят женщин, планирующих стать мамами, а также в период вынашивания ребёнка. Постараюсь в доступной форме ответить на эти и другие вопросы, волнующие будущих мамочек.
Какие инфекционные заболевания при беременности могут повлиять на развитие ребёнка?
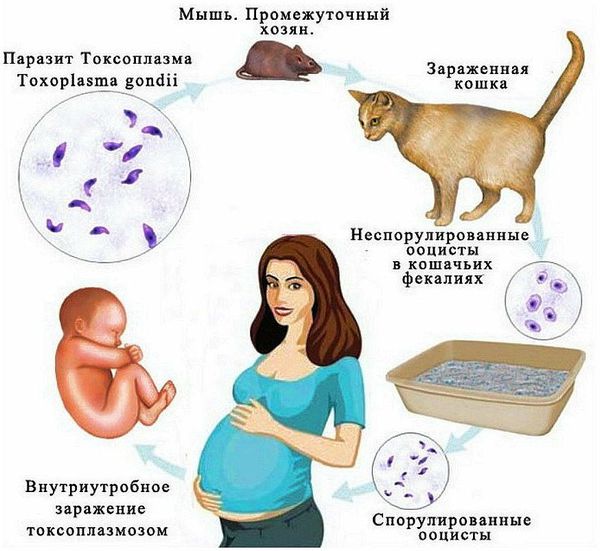
Внутриутробные инфекции представляют собой группу заболеваний эмбриона, плода и новорожденного, которые развиваются в результате заражения в дородовом периоде или в родах, т. е. в анте-или интранатальный период. Инфицирование матери в период беременности нередко приводит к выкидышам и врождённым порокам развития у новорождённого. Возбудителями внутриутробных инфекционных заболеваний могут быть вирусы, бактерии, а иногда и паразиты, вызывающие явные либо скрытые инфекции у матери. Поэтому ещё на этапе планирования беременности врачу и будущей матери нужно обратить внимание на:
Что покажет УЗИ плода?
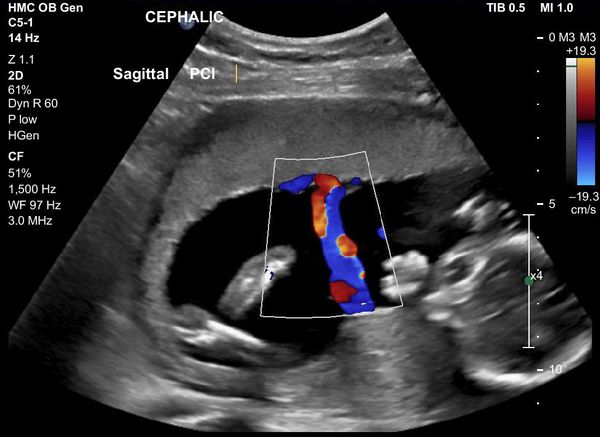
Ультразвуковое исследование (УЗИ) плода в период его вынашивания помогает специалисту своевременно обнаружить наличие различных патологий в развитии будущего ребёнка. Это, к примеру, маловодие или многоводие, большой живот, увеличенные какие-то внутренние органы, например, печень, селезёнка. В ходе ультразвуковой диагностики также могут быть обнаружены отложения кальцинатов в кишечнике, в печени, в головном мозге. В нашем медицинском лечебно-диагностическом центре «Целитель» в Махачкале опытные специалисты ультразвуковой диагностики проведут качественное исследование, которое позволит подтвердить или исключить патологию с высокой достоверностью.
Обнаруженные в ходе исследования ультразвуковые маркеры внутриутробной инфекции являются реальным подспорьем в оценке состояния плода и прогнозирования дальнейшей тактики ведения беременности. Если возможно, то врачи примут на ранних этапах меры для устранения обнаруженных отклонений. Если же это состояние, которое не совместимо с жизнью, то принимается решение о том, что лучше прервать беременность.
Клинические проявления внутриутробной инфекции?
При наличии внутриутробной инфекции околоплодные воды, которые отходят при рождении младенца, мутного цвета, имеют неприятный запах. Могут быть при этом даже загрязнены меконием (первые выделения из кишечного тракта), что указывает на угрожающее состояние заражения плода. На это врачам обязательно нужно обращать внимание. После этого опытные детские врачи осматривают плаценту, её полнокровие, есть ли какие-то кровоизлияния.
А что касается самого ребёнка, то в первую очередь нужно посмотреть на сроки, на вес. Обратить внимание на цвет кожи. Имеет ли место затяжная, длительная желтушность кожных покровов или, наоборот, бледность кожи, которая может указывать на анемию. Могут быть какие-то кожные высыпания, характерные для пиодермии, стрептодермии. У малыша может быть врождённая пневмония, врождённый миокардит, врождённые менингиты и энцефалиты. Исследуются печень, селезёнка на предмет увеличения этих органов. Также проводится анализ крови, где тоже можно увидеть изменения клинической картины.
Если мы видим соответствующие факторы риска, к примеру, 2 или 3 признака из тех, что перечислены выше, то этот ребёнок уже должен попасть в «группу риска» по внутриутробным инфекциям и его надо тщательным образом обследовать.
Чем опасны внутриутробные инфекции?
Существуют, так называемые, персистирующие инфекции, т. е. хронические, длительно текущие. Но они не всегда передаются от матери ребёнку. Поэтому не нужно особо беспокоиться, что вот, если у мамы есть инфекционная болезнь, то она на 100% передастся плоду. Частота передачи инфекции ребёнку в данном случае не такая высокая, как в случае первичного внутриутробного инфицирования.
Наибольшую угрозу для будущего ребёнка представляет мать, впервые заболевшая во время беременности, особенно в первом его триместре. Вот этот период наиболее опасен. Поэтому хочется призвать всех женщин – прежде, чем планировать рождение ребёнка, сдайте анализы на наличие антител к таким инфекциям со сходными эпидемиологическими признаками, как:
Почему? Потому что это группа инфекционно-воспалительных заболеваний, которую у будущей матери можно предотвратить, если она за 3 месяца до зачатия сделает вовремя вакцину.
Помимо этого, есть также ранние исходы инфекций. Это: миокардиты, пневмония, гипотрофия, анемия. Есть поздние, когда внутриутробная инфекция может проявиться позже. Бывает, что проходит 5-6 лет, и у малыша в этом возрасте может обнаружиться:
Об этом тоже нужно помнить и не забывать.
Диагностика и лечение внутриутробных инфекций?
В первую очередь опытный доктор в целях выявления у женщины инфекций, опасных для ребёнка, назначит общий анализ крови и общий анализ мочи. Также обязательно надо будет сделать УЗИ щитовидной железы и проверить гормональный статус женщины.
Общий принцип лечения внутриутробных инфекционных заболеваний в настоящее время включает в себя противовирусный, антибактериальный курс, проведение симптоматической и патогенетической терапии новорожденных. Если возникнут какие-то проблемы у вас или вашего ребёнка, лечащий врач должен будет подобрать индивидуальную схему лечения, наиболее эффективную в данном конкретном случае.
Профилактика ВУИ
Очень важно для женщины, планирующей беременность предпринять все возможные меры для исключения возможности врождённых инфекций у новорождённого. Прежде всего нужно встать на учёт у гинеколога в срок до 12 недель. Необходимо прислушаться к рекомендациям специалистов и провести полное обследование состояния здоровья будущей матери, включая сдачу следующих анализов:
Нужно также провести лечение имеющихся хронических очагов инфекции (кариес, тонзиллит, мочеполовые инфекционные заболевания) и не забывать о плановой вакцинации – прививках от кори, краснухи, гриппа.
Помимо этого, чтобы исключить заражения инфекциями, передающимися половым путём, желательно обследоваться и половому партнёру, ну и конечно же не допускать случайных сексуальных связей.
«Желаю вам родить живого, здорового, ребёнка. Чтобы он дальше по жизни только радовал вас своими успехами сначала в учёбе, а потом и дальше по работе. А для этого мы должны быть, во-первых, готовы и, во-вторых, мы должны полностью обследоваться. Т. е. женщина, решившая стать матерью, априори должна быть здорова.»
Улуханова Лала Уджаговна, доктор медицинских наук, профессор, врач-педиатр, гастроэнтеролог, инфекционист, нефролог, пульмонолог в Махачкале, специалист высшей квалификационной категории.
Группа риска по вуи при беременности что это такое
В последние годы плацентарная недостаточность (ПН) занимает одно из ведущих мест в общей структуре перинатальной смертности и заболеваемости и остается важнейшей проблемой современного акушерства [1, 2]. В структуре акушерских осложнений частота встречаемости плацентарной недостаточности составляет 52,0 %. Внутриутробная инфекция (ВУИ) относится к тяжелым осложнениям беременности и зачастую обнаруживается вместе с плацентарной недостаточностью, существенно влияя на перинатальные исходы. Инфицирование плаценты и плода происходит в различные сроки беременности. В первом триместре беременности основными показателями УЗ обследования являются размеры плодного яйца и эмбриона, а также состояние и размеры желточного мешка и хориона. Большинство исследователей отмечают высокую диагностическую ценность данного метода обследования [3, 4, 5, 6].
Безусловно, определяя характерные признаки ВУИ, необходимо провести дифференциальную диагностику с пороками развития сердца, хромосомными заболеваниями, синдромами мальформаций, чтобы выявить группу инфекций, относящихся к TORCH (Т – токсоплазмоз, О – другие инфекционные агенты (корь, парвовирус В19, сифилис, ветряная оспа, вирус Коксаки, вирусы гепатита С, В, Е, Д, папилломавирус, листериоз, гонорея, боррелиоз, ВИЧ-инфекция, эпидемический паротит, микоплазма, грипп, малярия, инфекционный мононуклеоз, хламидии, стрептококки группы В), R – краснуха, C – цитомегаловирус, H – простой герпес). В связи с тем, что ультразвуковые маркеры в полной мере не могут исключить или подтвердить пренатальную инфекцию с точной достоверностью, обнаружение ультразвуковых критериев, типичных для ВУИ плода, имеет важное значение для выработки дальнейшей тактики ведения беременности.
Целью исследования явилось выявление ультразвуковых маркеров внутриутробного инфицирования плода у женщин с плацентарной недостаточностью.
Материалы и методы исследования
Для получения достоверной картины внутриутробного инфицирования у беременных мы провели исследования среди 169 женщин репродуктивного возраста, которые были разделены на 2 группы. Первую группу составили 123 женщины, обратившиеся за гинекологической помощью, т.е. имевшие на период проведения работу ту или иную гинекологическую заболеваемость. Вторую группу составили 46 женщин, которые в отмеченном периоде не имели текущей гинекологической заболеваемости. Возраст женщин колебался от 18 до 39 лет.
Критериями включения беременных в основную группу были следующие эхографические признаки ВУИ: изменение количества околоплодных вод, гиперэхогенный кишечник, синдром задержки развития плода, изменения кровотока у плода, инфекционная кардиопатия, гепатоспленомегалия, амниотические тяжи, кальцификаты или гиперэхогенные включения в паренхиматозных органах. Наличие этих маркеров, как единственных, так и в различных сочетаниях, явилось показанием проведения в дальнейшем динамической допплерометрии.
Состояние фетоплацентарного комплекса (ФПК) изучали с помощью инструментальных методов исследования, включающих комплексное ультразвуковое исследование (плацентографию, фетометрию, развитие внутренних органов плода и оценку количества околоплодных вод), допплерометрическое исследование кровотока в артериях пуповины (АП), маточных артериях (МА), венозном протоке плода (ВП) и средней мозговой артерии (СМА).
Диагноз плацентарной недостаточности устанавливали при выявлении двух и более из перечисленных ниже признаков:
– выявление по данным эхографии задержки внутриутробного роста плода;
– выявление по данным КТГ хронической внутриутробной гипоксии плода;
– выявление внутриутробной гибели плода на любом сроке беременности;
– выявление нарушения плодово-плацентарного кровотока по данным допплерографии;
– выявление маловодия по данным эхографии;
– выявление характерных изменений в структуре плаценты по данным УЗИ: обнаружение тромбозов, инфарктов и изменения в эхогенности базальной мембраны.
В ходе исследования использовались различные функции УЗИ: 2D-сканирование, 3D/4D сканирование плаценты, плода, пуповины, для оценки кровотоков в ФПК применялась спектральная допплерометрия. Статистический анализ данных осуществлялся с помощью программы электронного пакета Microsoft Excel 2007, которые были сформированы в соответствии с запросами настоящего исследования.
Результаты исследования и их обсуждение
В ходе проведенных исследований произведен анализ эхографических особенностей ФПК. Выявленные эхографические признаки, характеризующие внутриутробное инфицирование плода, представлены в табл. 1.
Эхографические признаки, характеризующие состояние ФПК в III триместре беременности
Что такое внутриутробная инфекция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Егоровой М. Н., педиатра со стажем в 22 года.
Определение болезни. Причины заболевания
Внутриутробные инфекции — это инфекционные заболевания эмбриона, плода и новорождённого, возникающие вследствие заражения в дородовом периоде или в родах.
В 1971 году Всемирная организация здравоохранения (ВОЗ) выделила понятие TORCH — синдром. Это аббревиатура внутриутробных инфекций, которые встречаются чаще всего:
При наличии инфекций у матери возможны следующие варианты исхода беременности:
Последствия зависят от возбудителя, срока беременности и продолжительности инфекции. Для плода особенно опасны возбудители инфекционных заболеваний (краснухи и токсоплазмоза), с которыми мать впервые столкнулась во время беременности. Они могут привести к нарушению в закладке внутренних органов (порокам сердца, слепоте, глухоте и пр.).
Возможно несколько путей заражения:
Симптомы внутриутробной инфекции
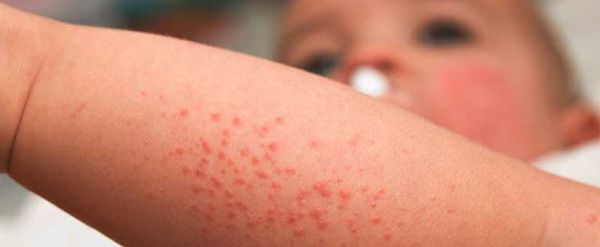
Проявление инфекции напрямую зависит от сроков заражения. Для всех внутриутробных инфекций есть ряд общих симптомов [1] [6] :
Герпес
Врождённые пороки развиваются редко, они могут включать гипоплазию (недоразвитие) конечностей, микроцефалию (значительное уменьшение размеров черепа), ретинопатию (поражение сетчатки), рубцы кожи.
Клинические проявления герпеса 1 и 2 типа у новорождённых:
Наиболее тяжело герпетическая инфекция протекает при возникновении генерализованных форм (нарушении работы всех органов и систем) и при поражении центральной нервной системы (ЦНС). В случае заражения в родах инфекция проявляется через 4-20 дней (инкубационный период).
Поздние осложнения у детей, перенёсших внутриутробно герпетическую инфекцию: рецидивирующие герпетические поражения кожи и слизистых, нарушение ЦНС, отставание в психомоторном развитии, энцефалопатия (поражение головного мозга).
Ветряная оспа
Поздние осложнения у детей, перенёсших внутриутробно ветряную оспу: задержка развития, сахарный диабет, потеря зрения, увеличение частоты злокачественных опухолей.
Цитомегаловирусная инфекция
Внутриутробное инфицирование цитомегаловирусом возможно, если женщина заразилась впервые, а также если произошла реактивация цитомегаловирусной инфекции (п ревращение неактивной формы вируса в активную). Не исключено заражение в родах и во время кормления грудью.
Врождённые пороки (при заражении беременной женщины на ранних сроках): микроцефалия, атрезия (отсутствие) желчных путей, паравентрикулярные кисты (около желудочков головного мозга), поликистоз почек, пороки сердца, паховая грыжа.
Клинические проявления врождённой цитомегаловирусной инфекции:
Корь
При заражении корью на ранних сроках беременности возможно развитие врождённых пороков, выкидыши.
Клинические проявления у новорождённых:
Парвовирусная инфекция
Врождённые пороки не характерны, однако существует большой риск смерти плода при заболевании матери в первой половине беременности.
Клинические проявления у новорождённых:
ОРВИ
Чаще всего причиной внутриутробных инфекций становятся следующие инфекции: аденовирусная, грипп, парагрипп, РС-вирус.
Врождённые пороки встречаются, но характерных нет.
Клинические проявления отмечаются с первых дней жизни:
Поздние осложнения перенесённой инфекции:
Вирус Коксаки
Врождённые пороки (при заражении на ранних сроках): пороки сердца и почек.
Клинические проявления у новорождённых:
Вирусный гепатит B
Врождённые пороки и заболевания: атрезия (отсутствие) желчных путей, гепатит.
Клинические проявления у новорождённых:
Возможные поздние осложнения перенесённой инфекции: отставание психомоторного развития, цирроз печени, опухоли печени.
Сифилис
Одной из негативных тенденций в последние годы является преобладание случаев врождённого сифилиса у женщин с диагностированным ранним сифилисом. Врождённый сифилис можно предупредить путём выявления и лечения заражённых во время беременности. Поэтому беременных неоднократно обследуют на это заболевание (кровь на RW). Ранний врождённый сифилис проявляется на 2-4 неделе жизни, чаще даже позже.
Врождённые пороки: не характерны.
Клинические проявления у новорождённых:
Токсоплазмоз
Высока вероятность заражения плода, если инфекция «свежая». При заражении в 1 триместре — вероятность составляет 15 %, во 2 триместре — 30 %, в последнем — более 50 %.
Врождённые пороки: пороки развития глаз (микрофтальмия), головного мозга (микроцефалия, гидроцефалия), скелета, сердца.
Клинические проявления у новорождённых. Возможно три варианта течения:
Хламидиоз
Риск передачи инфекции младенцу при рождении от инфицированной матери составляет 60-70 %. Заболевание проявляется не сразу, а спустя 5-14 суток.
Врождённые пороки не характерны.
Клинические проявления у новорождённых:
Поздние осложнения перенесённой инфекции: частые и затяжные ОРВИ.
Краснуха
Врождённые пороки: порок сердца, пороки глаз, глухота. Это основные признаки врождённой краснухи. При заражении краснухой на больших сроках беременности врождённого порока сердца может не быть, возможно только поражение органов слуха и зрения.
Другие клинические проявления:
Возможные поздние осложнения: инвалидизация, гидроцефалия, глухота, слепота, отставание в психомоторном и речевом развитии, олигофрения.
Микоплазмоз
Инфицирование микоплазмой происходит чаще в родах. При выявлении микоплазмоза у беременных проводят терапию после 16 недели беременности, что снижает частоту заболеваемости новорождённых.
Врожденные пороки возможны, но характерных пороков для микоплазменной инфекции нет.
Клинические проявления у новорождённых:
Патогенез внутриутробной инфекции
Через кровь инфекция проникает к эмбриону или плоду и вызывает воспаление. Особенностью воспалительной реакции у эмбрионов является преобладание альтернативной фазы воспаления, при которой формируются рубцы и некроз (отмирание) тканей. Это приводит к развитию необратимых изменений в органах и тканях: происходит нарушение в закладке органов, формируются уродства и пороки (например порок сердца, недоразвитие конечностей, слепота и др.). Особенно типично формирование пороков на сроке до 2 месяцев беременности. Однако некоторые пороки развития могут возникнуть на любом сроке, так как формообразовательный период идёт всю беременность.
При заражении на более поздних сроках инфекция может вызвать воспаление в различных органах: миокардит (воспаление миокарда сердца), гидроцефалию (скопление жидкости в головном мозге из-за воспаления) и др.
Для всех возбудителей внутриутробной инфекции характерно поражение плаценты. Это приводит к преждевременным родам, рождению детей с низкой массой тела (задержкой внутриутробного развития), гипоксией плода и пр. [1]
Классификация и стадии развития внутриутробной инфекции
По виду возбудителя:
По срокам заражения:
По течению инфекционного процесса:
Осложнения внутриутробной инфекции
Развитие осложнений зависит от вида возбудителя внутриутробной инфекции и сроков заражения беременной женщины. В случае заражения на ранних сроках возможны: выкидыш, замершая беременность, врождённые пороки развития (грубые пороки сердца, не совместимые с жизнью, глухота, слепота). Спрогнозировать исход инфицирования невозможно: в одних случаях наступает полное выздоровление, даже при тяжёлом поражении, в других — инвалидизация ребёнка.
При заражении на более поздних сроках и рождении ребёнка с признаками внутриутробной инфекции возможно развитие осложнений: отставание в нервно-психическом и речевом развитии, олигофрения, частые и длительно текущие заболевания, глухота, слепота, ДЦП, проблемы с обучением в школе, гидроцефалия, эпилепсия и др. [1] [6]
Диагностика внутриутробной инфекции
Существуют маркеры инфекции, которые заметны на УЗИ плода. Но эти признаки не являются специфичными для внутриутробной инфекции. Что может насторожить врача при проведении УЗИ:
При рождении ребёнка с признаками внутриутробной инфекции проводится следующий комплекс обследований:
Дифференциальную диагностику проводят со следующими патологиями:
Лечение внутриутробной инфекции
При обнаружении у новорождённых признаков внутриутробной инфекции необходимо проводить лечение сразу после рождения. Назначают антибактериальные, противовирусные, противоэпилептические препараты. Проводится лечение неврологических симптомов, поддержка основных функций органов и систем (ИВЛ, кислород, витамины). Лечение назначается индивидуально и зависит от клинической картины.
Специфическое лечение назначается при выявлении возбудителя.
При назначении антибактериальной терапии нужно учитывать, что все антибиотики обладают рядом побочных эффектов: нарушение микрофлоры, развитие устойчивости к данному антибактериальному препарату и другие неблагоприятные последствия.
Прогноз. Профилактика
Прогноз во многом зависит от степени поражения органов. При ранней диагностике и активном своевременном лечении прогноз благоприятный. При позднем инфицировании (после трёх месяцев) и отсутствии лечения — прогноз сомнительный.
После перенесённой внутриутробной инфекции возможны отдалённые последствия: ЧБД (часто и длительно болеющий ребёнок), снижение зрения или слепота, гидроцефалия, энцефалопатия и пр. Для энцефалопатии характерна минимальная мозговая дисфункция, гиперактивность, трудности в обучении, плохая успеваемость в школе.
Необходимо встать на учёт по беременности в срок до 12 недель. Во время беременности не посещать массовые мероприятия в период карантина, исключить общение с детьми, не привитыми от кори и краснухи. Профилактика заражения ВИЧ, гепатитом В и инфекциями, передающимися половым путём, подразумевает обследование полового партнёра беременной, исключение случайных половых контактов с другими партнёрами.
Группа риска по вуи при беременности что это такое
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета; Клинический родильный дом №4, Уфа
Внутриутробное инфицирование плода: современный взгляд на проблему
Журнал: Российский вестник акушера-гинеколога. 2013;13(5): 16-20
Хамадьянов У. Р., Русакова Л. А., Хамадьянова А. У., Тихонова Т. Ф., Хамадьянова С. У., Галимов А. И., Иваха В. И. Внутриутробное инфицирование плода: современный взгляд на проблему. Российский вестник акушера-гинеколога. 2013;13(5):16-20.
Khamad’ianov U R, Rusakova L A, Khamad’ianova A U, Tikhonova T F, Khamad’ianova S U, Galimov A I, Ivakha V I. Intrauterine fetal infection: the present view of the problem. Russian Bulletin of Obstetrician-Gynecologist. 2013;13(5):16-20.
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
В статье на основании данных современной литературы и результатов ранее выполненных собственных исследований представлены вопросы этиологии и патогенеза, диагностики, лечения и профилактики внутриутробной инфекции (ВУИ). Особое внимание обращено на роль инфекционного фактора в реализации ВУИ и значение цитокинового статуса. Приведена интерпретация диагностических тестов при ВУИ на современном этапе.
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета
Кафедра акушерства и гинекологии №1 Башкирского государственного медицинского университета; Клинический родильный дом №4, Уфа
Прогрессирующий рост числа случаев внутриутробного инфицирования плода является одной из наиболее актуальных проблем современного акушерства и перинатологии. Этому способствует полиэтиологичность данной патологии, отсутствие четкой взаимосвязи между выраженностью клинических проявлений инфекции у матери и степенью поражения плода, многофакторное воздействие инфекционного агента на плод.
Несмотря на повышенное внимание к проблеме внутриутробной инфекции (ВУИ), нерешенными остаются многие вопросы. В дальнейших поисках и разработке нуждаются вопросы диагностики, лечения и профилактики ВУИ. До сих пор нет четких критериев лечебной тактики, не обобщены данные об эффективности комплексной терапии.
Эпидемиология, этиология и патогенез внутриутробной инфекции
В развитии инфекционного процесса у плода имеют значение вид возбудителя, его вирулентность, пути проникновения инфекции от матери к плоду, защитные резервы организма матери и способность плода к иммунному ответу [11].
Известно, что большинство бактерий существуют в природе в виде специфически организованных биопленок (biofilms) [2, 25, 27]. Такая форма существования создает бактериям массу преимуществ. Бактерии в биопленках имеют повышенную выживаемость в присутствии агрессивных веществ, факторов иммунной защиты и антибиотиков [27]. В этой связи одной из основных проблем практической медицины становится проблема лечения заболеваний микробного происхождения.
В патогенезе ВУИ выделяют «материнскую», «последовую», «плодовую» стадии развития [23]:
«Материнская» стадия отражает начало инфекционного процесса в пределах нижних отделов урогенитального тракта.
«Последовая» стадия наступает при гематогенном распространении воспалительного процесса, встречается при бактериемии и вирусемии.
При «плодовой» стадии инфекционный процесс распространяется на органы и ткани плода. Это происходит при несостоятельности маточно-плацентарного и плацентарно-плодового антимикробного барьера, границей которого служит слой хориального эпителия.
Влияние ВУИ на эмбрион и плод заключается в воздействии комплекса следующих факторов [22]:
1. Патологическое действие микроорганизмов и их токсинов (инфекционное заболевание, гипоксия плода, задержка развития плода).
2. Нарушение процесса имплантации и плацентации (низкая плацентация, предлежание плаценты).
3. Снижение метаболических процессов и иммунной защиты плода.
В патогенезе возникновения и развития ВУИ особое значение имеет срок беременности [13, 22]. Плод до 14 нед беременности не реагирует на инфекционные антигены, так как у него отсутствуют иммунокомпетентные клетки, иммуноглобулины и не проявляются иммунные реакции. С началом II триместра беременности механизм воздействия восходящей инфекции меняется из-за слияния decidua vera и deciduas capsularis в единый комплекс deciduas parietalis. В это время восходящая инфекция может проникнуть к плоду из влагалища или шеечного канала. С этого срока беременности внутренний зев шеечного канала соприкасается с водными оболочками плода и при наличии инфекции микроорганизмы проникают в околоплодные воды. Антимикробные свойства амниотическая жидкость приобретает лишь после 20-й недели беременности, когда в ответ на воздействие инфекционного агента развивается воспалительная пролиферативная реакция, ограничивающая дальнейшее проникновение инфекции, благодаря появлению лизоцима, комплемента, интерферонов, иммуноглобулинов [1, 22]. В III триместре беременности антибактериальная защита околоплодных вод возрастает. В этот период в воспалительной реакции тканей плода преобладает роль экссудативного компонента, когда в ответ на проникновение инфекции развиваются воспалительные лейкоцитарные реакции у плода (энцефалит, гепатит, пневмония, интерстициальный нефрит) [22].
Особенно опасным при ВУИ во II и III триместрах беременности является повреждение мозга плода, что может приводить к умственной отсталости, задержке психомоторного развития детей [3, 7]. Внутриутробное поражение возбудителями инфекции структур ЦНС у плода сопровождается различными тяжелыми нарушениями в формировании мозга (гидроцефалия, субэпендимальные кисты, кистозная дегенерация вещества мозга, аномалии развития коры, микроцефалия). Возможно также развитие вентрикулита (деформация сосудистого сплетения, неоднородность или удвоение отражения от эпендимы желудочков) [11].
Таким образом, инфицирование плода в более поздние сроки беременности не приводит, как правило, к формированию грубых пороков развития, но может нарушать функциональные механизмы дифференцировки клеток и тканей [10, 11, 13].
Изменения состояния плода и функционирования фетоплацентарной системы, вызванные внутриутробным инфицированием плода, отражаются на составе и свойствах амниотической жидкости [1, 9, 26, 30]. При попадании в амниотическую жидкость инфекционного агента происходит его беспрепятственное размножение с последующим развитием хориоамнионита [1, 9]. Плод оказывается в инфицированной среде, что создает благоприятные условия для заражения плода контактным путем, т.е. через кожу, слизистые оболочки, респираторный и желудочно-кишечный тракты.
Развивается синдром «инфекции околоплодных вод», механизм возникновения которого представлен следующим образом [20]:
1. При заглатывании и аспирации инфицированных вод у новорожденного появляются признаки внутриутробной инфекции (пневмония, энтероколит, везикулез, омфалит, конъюнктивит и др.).
2. Одновременно микроорганизмы, распространяясь по оболочкам или между ними, достигают базальной пластины плаценты (децидуит). Дальнейшее распространение воспалительной реакции приводит к развитию хорионита (плацентита), проявляющегося лейкоцитарной инфильтрацией интравиллезного пространства и эндоваскулитами в хориальной пластинке. Васкулиты в децидуальной оболочке, стволовых и терминальных ворсинах приводят к облитерации сосудов, появлению инфарктов, кальцинатов, массивных отложений фибриноида, что может проявляться как «преждевременное созревание плаценты».
3. Многоводие при внутриутробном инфицировании обычно носит вторичный характер и служит проявлением поражения почек или мочевыводящих путей плода. Причиной его развития является и изменение соотношения процессов продукции и резорбции околоплодных вод клетками амниотического эпителия на фоне амнионита.
4. В генезе симптомокомплекса плацентарной недостаточности при ВУИ основная роль принадлежит сосудистым расстройствам.
5. Типичным проявлением внутриутробного инфицирования служат невынашивание беременности и преждевременные роды [24]. Преждевременное развитие родовой деятельности и несвоевременный разрыв плодных оболочек обусловлены действием бактериальных фосфолипаз, запускающих простагландиновый каскад, и повреждающим действием воспалительных токсинов на плодные оболочки.
6. В связи с тем что фосфолипазы грамотрицательных бактерий способствуют разрушению сурфактанта в легких плода, у новорожденного развиваются респираторные расстройства.
Клиническая характеристика внутриутробной инфекции
В предымплантационный период под воздействием инфекционного агента зародыш гибнет (альтеративное воспаление) или продолжает развиваться.
Инфекционное повреждение эмбриона на 3-12-й неделе обычно связано с вирусной инфекцией, свободно проникающей через хорион. Плод еще не имеет систем противоинфекционной защиты, и в период органогенеза, плацентации ВУИ приводит к формированию пороков развития (тератогенный) или гибели эмбриона (эмбриотоксический эффект) [5, 23].
Инфекционные фетопатии возникают с 16-27-й недели гестации, когда происходит генерализация инфекции у плода, формирование псевдопороков (фиброэластоз миокарда, поликистоз легких, гидроцефалия, гидронефроз). При заражении после 28 нед плод приобретает способность к специфической локальной реакции на внедрение возбудителя, в результате возможны ВУИ (энцефалит, пневмония, гепатит, интерстициальный нефрит), недонашивание беременности, задержка внутриутробного развития, гибель плода [2, 3, 10].
В настоящее время выделяют следующие типы внутриутробных поражений при ВУИ [20, 21]:
ВУИ часто не имеет ярких клинических проявлений [4, 10, 15, 17]. Редко первые признаки у новорожденного имеются сразу после рождения, чаще проявляются в течение первых 3 сут жизни. При инфицировании в постнатальном периоде симптомы инфекционного процесса выявляются в более поздние сроки. Клинические появления врожденного бактериального или микотического поражения кожи у новорожденного могут иметь характер везикуло-пустулеза [4]. Конъюнктивит, ринит и отит, появившиеся на 1-3-е сутки жизни, также могут быть проявлениями ВУИ. Врожденная аспирационная пневмония может проявиться и на 2-3-й день жизни. С момента рождения у детей наблюдаются признаки дыхательной недостаточности: одышка, цианоз, часто притупление перкуторного звука и мелкопузырчатые влажные хрипы. Течение внутриутробной пневмонии тяжелое, поскольку в результате аспирации выключаются из дыхания обширные участки легкого (нижняя и средняя доли) вследствие обтурации бронхов инфицированными околоплодными водами, содержащими примесь мекония, чешуек кожи плода. Энтероколит у новорожденных возникает в результате проникновения возбудителя вместе с околоплодными водами в желудочно-кишечный тракт. Диспепсические явления обычно развиваются на 2-3-е сутки жизни. Характерны вялое сосание, срыгивание, вздутие кишечника, гепатоспленомегалия, расширение венозной сети передней брюшной стенки, частый жидкий стул. При микробиологическом исследовании кишечного содержимого преобладание клебсиелл, протея и синегнойной палочки. Поражение ЦНС при ВУИ у новорожденных может быть как первичным (менингит, энцефалит), так и вторичным, обусловленным интоксикацией. При поражении сосудистых сплетений боковых желудочков мозга развивается врожденная гидроцефалия. Необходимо уделять внимание таким симптомам, как вялость, плохое сосание, срыгивание, замедленное восстановление или вторичное снижение массы тела, задержка заживления пупочной ранки, развитие омфалита. Типичными симптомами инфекционной интоксикации у новорожденного являются нарушения дыхания и тканевого метаболизма. Отмечается бледно-цианотичная окраска кожных покровов с выраженным сосудистым рисунком. Интоксикация сопровождается нарушением экскреторной функции печени и почек, увеличением селезенки и периферических лимфоузлов.
Современные методы диагностики внутриутробных инфекций
Превалирование ВУИ среди причин неблагоприятных исходов, высокий уровень инфицированности у беременных и родильниц обусловливают необходимость поиска достоверных методов ее диагностики. Неспецифичность клинических проявлений ВУИ создает диагностические трудности, что диктует необходимость сочетанного применения клинических и лабораторных методов исследования. В последнее десятилетие основными методами диагностики ВУИ являются бактериологические и иммунологические [10, 11, 21].
Можно выделить 3 этапа в диагностике внутриутробного инфицирования: 1) диагностика во время беременности; 2) ранняя диагностика в момент рождения ребенка; 3) диагностика при развитии клинических признаков инфекции в раннем неонатальном периоде [12].
Из неинвазивных методов пренатальной диагностики ВУИ наиболее информативными являются ультразвуковое исследование, допплерография [6, 7, 15, 26]. Прямые методы лабораторной диагностики (кордоцентез, темнопольная микроскопия, ПЦР, ИФА, культуральное исследование) позволяют обнаружить возбудителя в биологических жидкостях или биоптатах тканей инфицированного ребенка. Косвенные методы диагностики ВУИ включают клинические симптомы матери, УЗИ и помогают поставить лишь предположительный диагноз ВУИ [10, 17, 21]. К скрининговым тестам ВУИ у новорожденных относятся исследования мазков амниотической жидкости, плаценты, посевы пуповинной крови и содержимого желудка новорожденного, иногда культуральное исследование крови [6, 7, 10]. «Золотым стандартом» постдиагностики ВУИ является гистологическое исследование плаценты, пуповины и плодных оболочек [4, 14, 23].
Любые изменения гомеостаза в организме матери находят свое отражение в клеточных и химических показателях амниотической жидкости, которые очень тонко характеризуют течение патологического процесса, в связи с чем амниотическая жидкость может служить важным диагностическим материалом [1, 6, 16]. По мнению И.В. Бахаревой [1], наиболее значимым в диагностике ВУИ является определение антимикробной активности амниотической жидкости, основанной на миграции в ней лейкоцитов при скоплении в околоплодной оболочке бактерий, превышающем 103 КОЕ/мл. Появление в околоплодных водах большого числа лейкоцитов, увеличение цитоза за счет эпителиоцитов без обнаружения микрофлоры могут свидетельствовать о ВУИ.
В настоящее время большое значение придается ультразвуковым методам исследования, с помощью которых можно определить косвенные признаки ВУИ плода (многоводие, вентрикуломегалия, микроцефалия, гепатомегалия, увеличение толщины плаценты, мелкодисперсная взвесь в околоплодных водах) и структурные изменения в различных органах [4, 11, 18, 26].
Нами был разработан необходимый перечень диагностических мероприятий с целью раннего выявления ВУИ [19].
В комплекс обследования беременных женщин вошли:
1. Общеклинический и биохимический анализы крови и мочи с определением стандартных показателей.
2. Определение возбудителей TORCH-комплекса с помощью ПЦР в вагинальных мазках, околоплодных водах.
3. Определение антител в крови к хламидиям, микоплазмам и уреаплазмам, ЦМВ и ВПГ методом ИФА.
4. Проведение аминного теста, pH-метрии влагалищного содержимого.
5. Бактериоскопическое исследование содержимого влагалища, цервикального канала и уретры.
6. Бактериологическое исследование материнской поверхности плаценты, околоплодных вод, содержимого кишечника.
7. Определение уровня провоспалительных (ИЛ-1β, ФНО) и противовоспалительного (ИЛ-10) цитокина в околоплодных водах, сыворотках венозной крови матери и пуповинной крови плода.
8. Ультразвуковое сканирование плода, околоплодных вод и плаценты.
9. Гистоморфологическое исследование плаценты.
В комплекс обследования новорожденных вошли:
1. Оценка по шкале Апгар, измерение массы тела и длины при рождении, динамика нарастания массы тела до выписки из родильного дома.
2. Определение антител в крови к хламидиям, микоплазмам и уреаплазмам, ЦМВ и ВПГ методом ИФА.
3. Бактериологическое исследование соскобов с конъюнктивы, задней стенки глотки и вульвы.
4. Выявление клинических признаков ВУИ совместно с врачом-неонатологом.
Комплексное исследование видового состава микроорганизмов родовых путей, околоплодных вод, плаценты, новорожденного, определение антигенов и антител к предполагаемому возбудителю в пуповинной крови и амниотической жидкости, гистологическое исследование последа позволяют определить путь инфицирования ребенка, природу возбудителя и уточнить объем дополнительных диагностических исследований при ВУИ, а также определить лечебно-профилактические мероприятия в раннем неонатальном периоде.