грудной радикулит что это такое
Что такое радикулит (радикулопатия)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тихонов И. В., мануального терапевта со стажем в 13 лет.
Определение болезни. Причины заболевания
Радикулит — это термин, в переводе с латинского языка обозначающий воспаление нервного корешка. Такое название невропатологи более 100 лет назад использовали для описания болевого синдрома в шее, спине и конечностях, считая, что причиной радикулита является воспалительный процесс.
Однако благодаря развитию медицинской науки и диагностических возможностей в последующие годы было установлено, что воспалительной реакции в своём истинном значении в нервных корешках при большинстве подобных болевых синдромах не происходит. Редкое исключение составляют случаи, когда инфекционный процесс в суставе и окружающих мягких тканях распространяется на проходящее вблизи нервное волокно (частота встречаемости менее 0,01% среди всех болевых синдромов).
Факторы риска
Болевые синдромы возникают в связи с раздражением спиномозговых корешков не только путём воспаления, но и по причине их повреждения или сдавления. Это может возникать при спондилоартрозе, спондилолистезе, остеопорозе, опухоли позвоночника и спинного мозга, компрессионном переломе позвонка и поперечных отростков, значительной межпозвонковой грыже. А также при инфекционных заболеваниях (остеомиелит, туберкулёз, сифилис).
Выражения «радикулит шейный», «радикулит поясничный» и другие широко употребляется среди пациентов, на разных интернет-сайтах, встречаются в профессиональной медицинской литературе и, к сожалению, нередко используются медицинскими работниками для обозначения различных болевых синдромов в верхних, нижних конечностях и области позвоночника.
В случае разнообразных поражений нервного корешка или нервного волокна в любой анатомической области в настоящее время в международных научных медицинских сообществах (EFNS, IASP, ICF, WHO и др.) принято использовать термин «радикулопатия» (radiculopathy; лат. radicula — корешок + греч. рathos — страдание, болезнь). По МКБ-10 радикулит (радикулопатию) кодируют как M54.1.
Симптомы радикулита
Симптомы радикулопатии зависят от степени и вида поражения нервного корешка.
Признаки радикулита
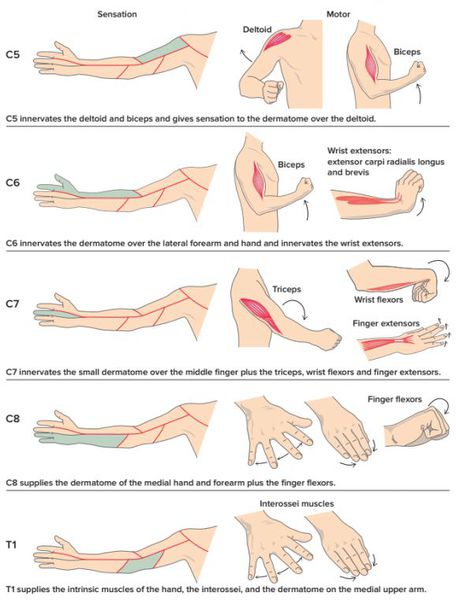
В случае, когда возникает нарушение в двигательных волокнах корешка, симптомом будет снижение (парез) или полное отсутствие (плегия) двигательной функции в мышечной группе, которая связана с центральной нервной системой с помощью данного нервного волокна.
При поражении чувствительных волокон корешка симптомами будут снижение или отсутствие различных видов чувствительности (тактильной, температурной, вибрационной и др.) — гипо- или анестезия.
Соответственно, если повреждены двигательные и чувствительные волокна, симптомами радикулопатии будут снижение силы и чувствительности в соответствующем анатомическом участке.
Также к возможным симптомам радикулита относится снижение или отсутствие рефлекса (гипо- или арефлексия), участие в котором принимает поражённый нервный корешок.
Следует отметить, что симптомы боли не являются истинными симптомами радикулопатии, однако зачастую могут быть сопутствующими симптомами другого заболевания, одновременно присутствующего при радикулопатии. Локализоваться болевые ощущения могут в шее, спине, конечностях, в зависимости от поражённого участка.
Достаточно редко могут возникать различные вегетативные симптомы (чрезмерное потоотделение, бледность или покраснение). [5] [8] [10]
Симптомы корешкового синдрома шейного отдела
Симптомы корешкового синдрома грудного отдела
Симптомы корешкового синдрома поясничного отдела
Патогенез радикулита
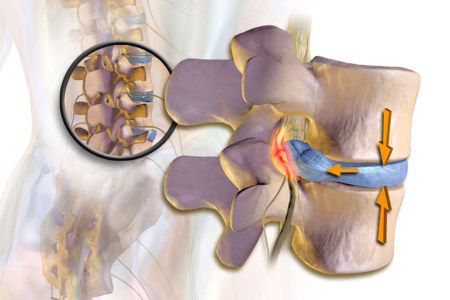
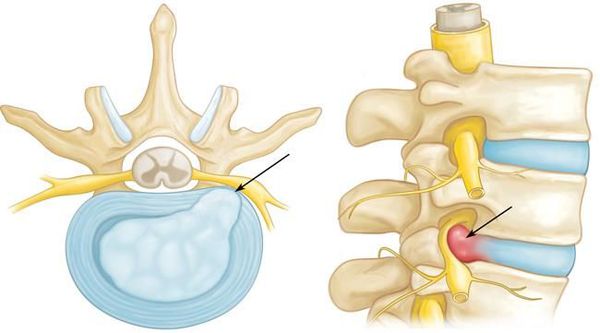
Основной механизм возникновения радикулопатии — механическое сдавление нервного корешка. Это может возникать в результате травм, а также в связи с воздействием вертебральных (позвоночных) структур при выраженном спондилоартрозе, спондилолистезе, остеопорозе, опухоли позвоночника и спинного мозга, компрессионном переломе позвонка и поперечных отростков, значительной межпозвонковой грыже. Частой локализацией поражения в этих случаях является экстрадуральный отдел нервного корешка. [8]
При инфекционных заболеваниях (остеомиелит, туберкулёз, сифилис) чаще страдают интрадуральные участки корешков (менингорадикулиты). [10]
Если диск патологически изменён, то в любой момент движения может возникнуть сжатие нервного корешка. Для того, чтобы устранить сдавление, в повреждённом участке организма включаются компенсаторные механизмы: окружающие ткани отекают, фиксируются мышечные волокна. Происходящая иммобилизация сдавленного нервного корешка с возникающим болевым симптомом не позволяет больному двигаться с прежней интенсивностью, снижая нагрузку на травмированный участок позвоночника.
Классификация и стадии развития радикулита
По уровню возникновения радикулопатии различают:
По причине возникновения радикулопатии бывают:
По механизму возникновения:
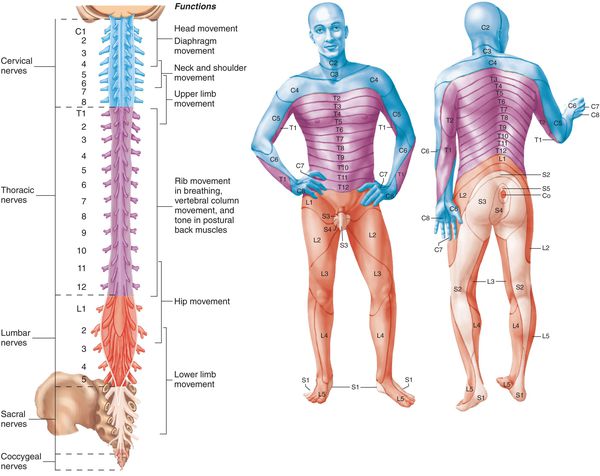
По топографическому расположению (указывается конкретный нервный корешок (слева или справа) и его цифровое и анатомическое название в зависимости от уровня расположения):
Стадии радикулопатии
Общепризнанной и универсальной классификации стадий развития радикулопатии не существует, потому что нет единственной причины развития синдрома. Например, при инфекционном воспалении (истинном радикулите) описывают стадии воспаления. При компрессии корешка грыжей межпозвонкового диска или его секвестром (фрагментом разрушенного диска) — стадии, присущие процессу сдавления корешка.
Тем не менее, в течении радикулопатии можно выделить:
В некоторых источниках выделяют неврологическую и невротическую стадии. Врачи такую классификацию не используют.
Осложнения радикулита
Осложнения радикулопатии при отсутствии правильного лечения могут проявляться в виде нарушения двигательных и чувствительных функций в иннервируемой области или конечности, вплоть до полного отсутствия чувствительности (анестезия) и движений (плегия) в случае необратимого поражения нервного волокна. [8] [10]
Диагностика радикулита
Когда следует обратиться к врачу
Невролога следует посетить как можно скорее:
Подготовка к посещению врача
При посещении невролога следует:
Сбор жалоб
Первым диагностическим мероприятием при радикулопатии является сбор жалоб и уточнение данных анамнеза заболевания пациента. Проводится классический неврологический [8] [10] и вертеброневрологический [4] [7] осмотр.
Используются различные шкалы, тесты, опросники для самостоятельного заполнения пациентом: опросники нейропатической боли DN4 и PainDETECT, визуальная аналоговая шкала, опросник Роланда-Морриса и другие. [2]
Неврологический осмотр при радикулите
Методика полного неврологического осмотра:
Компьютерная томография
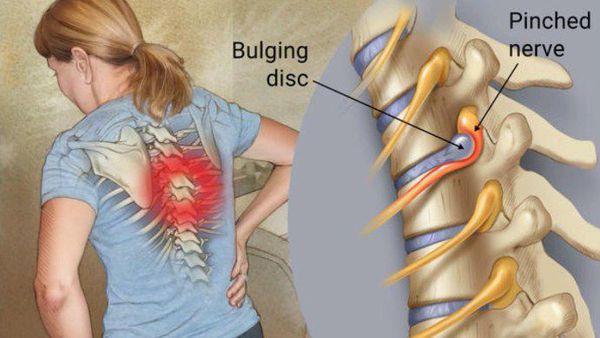
Для уточнения локализации повреждения нервного корешка проводятся нейровизуализационные методы диагностики. Самым информативным является магнитно-резонансная томография (МРТ). Метод позволяет выяснить причину радикулопатии: с его помощью можно увидеть сам нервный корешок и структуры, которые его окружают.
ЯМРТ и МРТ — это один и тот же метод диагностики. В его основе лежат принципы ядерно-магнитного резонанса (ЯМР). Однако метод распространился под названием магнитно-резонансной томографии (МРТ), а не ядерно-магнитной резонансной томографии (ЯМРТ).
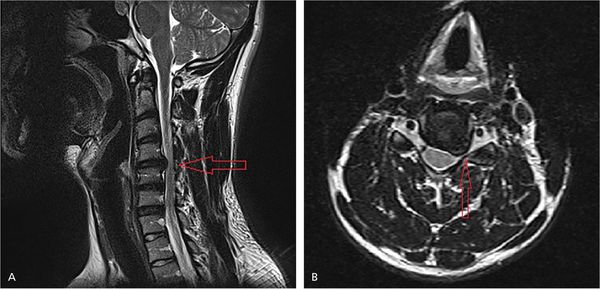
На рисунке А (вид сбоку) стрелкой указана локализация грыжи межпозвонкового диска на уровне шейных С4-С5 позвонков. Грыжа выступает в позвоночный канал и смещает или сдавливает спинной мозг. На рисунке В (вид сверху) стрелкой отмечена та же грыжа, которая выступает влево и сдавливает нервный корешок.
Для определения уровня и степени поражения нервного волокна выполняется электромиография (ЭМГ). При необходимости может быть проведена стимуляционная ЭМГ (на поверхность кожинакладываются электроды) или игольчатая ЭМГ (в исследуемую мышцу вводятся электроды-иглы). [1]
При наличии противопоказаний к проведению МРТ можно использовать КТ. Противопоказаниями могут быть установленный кардиостимулятор, инсулиновая помпа или массивный ферромагнитный имплант. Однако с помощью КТ лучше визуализируются не мягкие ткани, к которым относят нервные корешки, а костные структуры.
Рентгенография
Рентгенография при радикулопатии является неинформативным методом, поскольку позволяет визуализировать только костные структуры. Назначение рентгенографии оправдано в случаях, когда есть подозрение на трещину, перелом позвонков и их отростков, остеопороз и спондилолистез (проводится рентгенография определённого отдела позвоночника в положении пациента стоя с функциональными пробами на сгибание/разгибание в боковой проекции).
Рентгенография сильно проигрывает МРТ в точности диагностики.
Лечение радикулита
Первая помощь. Ограничение движения
Необходимо исключить или уменьшить влияние фактора, который привёл к развитию корешкового синдрома: асимметричной позы, поднятия тяжестей и т. п.
До проведения неврологического осмотра следует воздерживаться от физических нагрузок. Требуется покой и обезболивание: при отсутствии противопоказаний можно принять ибупрофен.
Лечение радикулопатии начинается с выяснения причины заболевания и её устранения. Если компрессию нервного корешка вызывает межпозвонковая грыжа, лечение будет направленно на снижение отёка в области грыжи и нервного корешка различными консервативными способами, а при их неэффективности рекомендуется хирургическое воздействие, направленное на декомпрессию нервного волокна.
В большинстве случаев при своевременном обращении к квалифицированному специалисту радикулопатию удаётся вылечить консервативным способом, используя:
Эти методы направлены на снижение отёка, улучшение кровообращения и выведение накопившихся продуктов метаболизма в области сдавленного нервного корешка. [3] [5] [6] [9]
Хирургическое лечение
При нестабильности позвонков, массивной межпозвонковой грыже, деструкции позвонка и других сложных случаях может потребоваться консультация нейрохирурга и операция. Вид вмешательства определяет врач, оценив симптомы, эффективность консервативной терапии и данные МРТ.
Медикаментозное лечение острой боли при радикулите
Для уменьшения боли при радикулопатии применяют широкий спектр препаратов. В первую очередь — нестероидные противовоспалительные средства (НПВС) в таблетках, капсулах, гелях и мазях.
Существуют лекарственные формы с доставкой действующего вещества через кожу, например обезболивающие пластыри с лидокаином.
При упорной нейропатической боли и неэффективности НПВС используют противоэпилептические препараты с обезболивающим эффектом, например габапентин и прегабалин.
При недостаточной эффективности консервативной терапии применяют гормональные средства, которые вводят в околокорешковое пространство: дексаметазон и бетаметазон.
Лечение при хроническом болевом синдроме
При хронизации боли врач может рекомендовать приём противоэпилептических средств и антидепрессантов, которые обладают обезболивающим эффектом. При исчерпанных возможностях устранения боли возможна нейрохирургическая операция: установка противоболевого стимулятора, морфиновой помпы или пересечение корешка.
Особенности лечения при беременности
При беременности, в особенности в третьем триместре, многие лекарства нельзя применять. Врачи, как правило, назначают местные препараты и нелекарственные методы: лечебную гимнастику и ношение корсетов.
Домашние средства лечения
Домашнее лечение корешкового синдрома возможно только после исчерпывающей консультации врача. Доктор порекомендует упражнения для самостоятельных занятий. При необходимости врач объяснит, как носить корсет, и при запросе от пациента расскажет, как применять домашние физиотерапевтические приборы.
Лечение радикулита народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Их применение может быть опасным для здоровья и жизни пациента.
Прогноз. Профилактика
При раннем выявлении причины возникновения радикулопатии и её устранении прогноз на выздоровление будет благоприятный с восстановлением всех утраченных чувствительных и двигательных функций в иннервируемой области.
Осложнения в виде различных нарушений чувствительности и разной степени пареза (слабости) в мышцах могут оставаться на довольно продолжительный период в случаях не устранения основной причины радикулопатии, например, при большой межпозвонковой грыже.
Выраженное поражение нервного корешка приводит к его гибели и отсутствию всех видов чувствительности и движений в иннервируемой области.
Профилактика радикулита:
Радикулит шейно-грудной причины, симптомы, методы лечения и профилактики
Шейно-грудной радикулит — патологическое состояние, при котором воспаляются корешки спинномозговых нервов в шейно-грудном отделе позвоночника. Патология разделяется на две разновидности: при поражении позвонков С2-С5 диагностируют шейный радикулит, а при локализации воспалительного процесса в D1-D2 — грудной.
Радикулит шейно-грудного отдела позвоночника развивается на фоне остеохондроза и спондилеза, после перенесенных травм шеи, у представителей сидячих профессий, которые долгое время находятся в одной позе. Заболевание проявляется острой болью в шее и затылке, которая иногда сопровождается нарушениями координации, скачками артериального давления, проблемами со слухом и зрением. Лечением болезни занимается невролог или ортопед.
Симптомы шейно-грудного радикулита
Воспалительное поражение нервных корешков в грудном и шейном отделе позвоночника сопровождается болью, которая:
Зачастую пациенты жалуются на сильные головные боли, ухудшение зрения и слуха, нарушения координации, скачки артериального давления.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 19 Ноября 2021 года
Содержание статьи
Причины
Стадии развития шейно-грудного радикулита
В течение шейно-грудного радикулита выделяют две стадии:
Диагностика
Врач собирает жалобы пациента, узнает о характере боли и уточняет другие подробности о состоянии. На следующем этапе диагностики проводит осмотр — изучает позвоночник, мышечную силу и объем движений в суставах, выявляет нарушения чувствительности и сухожильных рефлексов. Чтобы подтвердить диагноз, рекомендует пройти аппаратную диагностику — рентген, электромиографию, компьютерную или магнитно-резонансную томографию.
При подозрении на радикулит специалисты клиники ЦМРТ проводят осмотр пациента и назначают следующие виды инструментальных исследований:
Грудной радикулит ( Грудная радикулопатия )
Грудной радикулит — воспалительный процесс, локализующийся в спинномозговых корешках грудного отдела позвоночника. Его клиника складывается из интенсивного болевого синдрома, затрагивающего грудную клетку и способного имитировать соматические заболевания, ограничения двигательной активности и симптомов локального выпадения чувствительности. В диагностике применяется рентгенография, КТ или МРТ позвоночника, обследование внутренних органов. Лечение состоит в назначении противовоспалительных препаратов, проведении паравертебральных блокад и физиотерапевтических процедур, вытяжении позвоночника.
МКБ-10
Общие сведения
Грудной радикулит — воспалительное поражение одного или нескольких спинальных корешков, расположенных в грудном отделе позвоночника. Наиболее распространен среди мужчин в возрастном промежутке от 45 до 65 лет. У этой категории лиц грудной радикулит встречается в 2-3 раза чаще, чем у всех других вместе взятых категорий населения. Отличительной особенностью, в сравнении с шейным и поясничным радикулитом, является наличие в клиники болевых синдромов, имитирующих поражение внутренних органов (сердца, желудка, 12-ти перстной кишки, легких).
Данный феномен связан с поражением вегетативных волокон, выходящих из позвоночного столба в составе грудных спинальных корешков и иннервирующих органы грудной клетки и верхних отделов брюшной полости. В связи с этим грудной радикулит зачастую требует внимания не только специалистов в области вертебрологии и неврологии, но и кардиологов, пульмонологов.
Причины
Этиофакторами выступают различные воздействия, приводящие к раздражению и воспалению грудных спинномозговых корешков. В зависимости от вида этиофактора грудной радикулит может иметь первичный и вторичный характер. Первичный радикулит возникает при переохлаждении или прямом воздействии на корешок инфекционных агентов (чаще при герпетической инфекции, гриппе, ветреной оспе и прочих ОРВИ). Если воспаление в корешке возникает в результате распространения воспалительного процесса на фоне болезни Бехтерева, туберкулеза позвоночника, спондилоартроза, то такое поражение корешка считается вторичным.
Вторичный радикулит развивается вследствие раздражения спинального корешка при различных патологических процессах, возникающих в непосредственной близости от него, например, при опухолевых поражениях позвонков (остеоме, остеобластоме, гемангиоме позвоночника) и околопозвоночных тканей (ганглионевроме), опухолях спинного мозга, остеофитных разрастаниях при остеохондрозе, межпозвоночной грыже грудного отдела. Вторичное поражение корешка может возникнуть при изменении взаимного расположения анатомических структур грудного отдела позвоночника. Например, при травмах позвоночника (подвывихе позвонка, переломе грудного отдела позвоночника), аномалиях развития и искривлениях позвоночника.
Провоцирующим триггером, вызывающим грудной радикулит, может выступать избыточная нагрузка на грудной отдел позвоночника, связанная с профессиональной деятельностью, занятиями тяжелой атлетикой, подъемом тяжестей, резким скручивающим туловище движением и т. п. Предрасполагающими факторами выступают нарушение осанки, грудной кифоз, сколиоз, дисметаболические процессы (гипотиреоз, сахарный диабет, ожирение).
Симптомы грудного радикулита
Основным клиническим проявлением является межреберная невралгия — интенсивная приступообразная боль, распространяющаяся от позвоночника по межреберьям, за счет чего она зачастую имеет опоясывающий характер. Боль может носить стреляющий, пекущий, режущий характер. При хроническом течении болевой синдром отличается постоянным и ноющим типом боли. Боль усиливается при повышенной экскурсии грудной клетки в связи с интенсивным глубоким дыханием, кашлем, чиханием. Патогномоничным симптомом выступает возникновение резкой боли в межреберьи при надавливании на триггерные точки, локализующиеся в межреберных промежутках на боковой поверхности грудной клетки и в точках выхода пораженных корешков из позвоночника.
В ряде случаев пациенты отмечают наличие зоны онемения на поверхности грудной клетки. При неврологическом исследовании в этой области наблюдается гипестезия — пониженная кожная чувствительность. Пытаясь уменьшить боль, пациенты обычно избегают резких движений, принимают вынужденную позу с наклоном туловища в сторону поражения.
Зачастую грудной радикулит имитирует патологию различных соматических органов, например, плеврит, гастрит, дуоденит, острый панкреатит. При левостороннем радикулите боли могут иметь вид кардиалгии и напоминают стенокардию. При воспалении корешков нижних сегментов позвоночника боли могут иметь сходство с клинической картиной острого живота.
Диагностика грудного радикулита
Диагностирование радикулита, как правило не вызывает затруднений у невролога. Однако в ходе диагностического поиска важно установить его причину и исключить наличие патологии внутренних органов. Следует отметить, что диагноз «грудной радикулит» не исключает возможности одновременного существования соматического заболевания с похожим болевым синдромом.
Рентгенография позвоночника в грудном отделе позволяет выявить признаки остеохондроза, спондилоартроза, «увидеть» деформацию позвоночника и последствия его травмы. КТ позвоночника дает более детальную информацию о состоянии его костных структур, позволяет диагностировать межпозвоночную грыжу. МРТ позвоночника лучше визуализирует мягкотканные структуры, дает возможность оценить степень сужения спинального канала, размер и структуру объемных образований позвоночника (грыж, опухолей, гематом).
С целью исключения/подтверждения соматической патологии в зависимости от симптоматики назначаются консультации узких специалистов, ЭКГ, УЗИ брюшной полости, гастроскопия, дуоденальное зондирование, рентгенография органов грудной клетки, УЗИ плевральной полости и др.
Лечение и прогноз грудного радикулита
Терапия проводится преимущественно консервативными методами. Хирургическое вмешательство может потребоваться для устранения причины радикулита в случае объемного образования, нестабильности позвоночника. Возможно проведение дискэктомии или микродискэктомии, удаление опухоли, фиксация позвоночника. При упорном характере болевого синдрома осуществляется фасетэктомия или ламинэктомия для декомпрессии пораженного спинального корешка.
Основными составляющими консервативной терапии являются устранение болевого синдрома и противовоспалительное лечение. Нестероидные противовоспалительные фармпрепараты (вольтарен, диклофенак, кеторолак, мелоксикам, нимесулид и др.) уменьшают воспаление и боль. Если для купирования боли их недостаточно, дополнительно проводятся паравертебральные блокады с использованием местных анестетиков (лидокаина) и кортикостероидов (дипроспана, гидрокортизона), назначаются седативные средства. Купированию воспаления способствуют физиопроцедуры: УВЧ и ультрафонофорез гидрокортизона. Возможно применением рефлексотерапии. По показаниям для снятия компрессии корешка может проводиться тракционная терапия — сухое или подводное вытяжение позвоночника.
Результативность лечения значительно повышается при назначении наряду с НПВП нейрометаболической терапии: внутримышечного введения витаминов В1, В6 или приема внутрь комбинированных препаратов витаминов группы В. При хроническом радикулите в период ремиссии показано грязелечение и водолечение (сероводородные, радоновые ванны).
Острый болевой синдром при первичном радикулите длится в среднем 5-7 дней, при проведении лечения заболевание, как правило, проходит спустя 7-14 суток. Хронический грудной радикулит отличается длительным течением с периодами обострения болевого синдрома и относительно благополучного состояния — ремиссии. Основной причиной хронического течения является сохранение раздражающего воздействия на спинальный корешок этиофактора.
Грудной радикулит
Грудной радикулит — вид радикулопатии (корешковый синдром), обусловленный сдавливанием спинномозговых нервов в зоне грудного отдела позвоночника. Характеризуется болевыми ощущениями в груди и между лопаток, иррадиирущими в область передней брюшной стенки.
Грудной радикулит: патогенез
Наиболее распространенной причиной болезни является дегенеративное поражение межпозвоночных дисков и прилежащих позвоночных тканей. В медицине этот патологический процесс диагностируют как остеохондроз.
Диск, находящийся между позвонками, состоит из хрящевой ткани, внутри которой расположено пульпозное гелеобразное ядро. С возрастом происходят дистрофические изменения в строении межпозвоночного диска. Ядро высыхает, теряет свою эластичность, диск уменьшается в размерах. Со временем по его краям образуются трещины, разрывы, что провоцирует выпячивание ядра и образование грыжи. Разрастаясь, она смещается, что приводит к сдавливанию спинномозговых корешков.
Кроме того, этиологическими факторами радикулита могут выступить:
Радикулит грудной по локализации подразделяют на первичный и вторичный. Первичный обусловлен вирусными и бактериальными болезнями, вторичный — хроническими воспалительными процессами позвоночника и спинного мозга, а также травмами грудного отдела позвоночника.
Грудной радикулит: симптомы
Развитие грудной невралгии, признаки которой являются типичными для радикулита любой локализации, характеризуется опоясывающей интенсивной болью, онемением, покалыванием, изменением тонуса мышц в грудном отделе позвоночника.
Однако этим клиническая картина не ограничивается. Для грудного радикулита присущи специфические симптомы:
Диагностика грудного радикулита
На первичном приеме врач выносит предварительный диагноз «радикулит» на основании клинической картины и осмотра больного.
Для исключения воспаления легких или бронхита специалист проводит перкуссию и фонендоскопию грудной клетки и соответствующего отдела спины.
Ряд симптомов грудного радикулита идентичен признакам стенокардии. С целью исключения сердечного заболевания специалист проводит прямую и непрямую (с помощью стетоскопа) аускультацию сердца.
При пальпации устанавливается локализация защемления спинномозговых нервов, выпячивание межпозвоночных дисков, наличие грыжи. Первичное неврологическое обследование предполагает проверку рефлекторной активности и чувствительности патологической зоны.
Предварительный диагноз грудного радикулита подтверждается дополнительным обследованием, куда включены:
Лечение грудного радикулита методом остеопатии
Методика лечебной пальпации при радикулите выгодно отличается от мануальной терапии: она не имеет противопоказаний, предписывается даже в период обострения, не имеет побочных эффектов, легко переносится пациентами.
В случаях корешкового синдрома грудного расположения опстеопат применяет структуральную технику, мягко активизируя мышцы спины, тем самым нормализуя их тонус. При смещении позвонков применяется более глубокое воздействие.
В процессе лечения радикулита остеопат добивается следующего:
Пациенты с грудным радикулитом, проходя курс остеопатии, нуждаются в меньшем количестве медикаментозных препаратов и физиотерапевтических процедур.
После сеансов лечебной пальпации организм пациента способен к саморегуляции, а здоровый образ жизни позволит избежать рецидива радикулита.