гриппоподобный синдром что это такое
ОТВЕТЫ НА САМЫЕ РАСПРОСТРАНЕННЫЕ ВОПРОСЫ О ВАКЦИНАЦИИ ОТ COVID-19
• Какая вакцина против COVID-19 подойдет мне лучше всего?
Все вакцины, зарегистрированные в России, эффективны и безопасны. Лучше всего привиться тем препаратом, который есть в доступе. Если у вас есть хронические заболевания или иные особенности здоровья, проконсультируйтесь с врачом по выбору вакцины.
• Нужно ли мне прививаться, если я уже болел коронавирусом?
Да, вам следует сделать прививку, даже если у вас ранее был COVID-19. У людей, которые выздоравливают после COVID-19, развивается естественный иммунитет к вирусу, но пока достоверно неизвестно, как долго он длится и насколько хорошо вы защищены. Вакцины обеспечивают более надежную защиту. Рекомендуется привиться через несколько месяцев после перенесенного заболевания.
Вакцины от COVID-19 могут встраиваться в ДНК?
• Могут ли вакцины против COVID-19 негативно повлиять на способность иметь детей?
Нет никаких доказательств того, что какая-либо вакцина, включая вакцину против коронавируса может повлиять на фертильность у женщин или мужчин.
Российские вакцины от коронавируса прошли необходимые испытания по оценке влияния на потомство, прежде всего на лабораторных животных. Негативных последствий не выявлено. Если вы в настоящее время пытаетесь забеременеть, вам не нужно избегать беременности после вакцинации от COVID-19.
• Вирус мутирует. Будут ли вакцины работать против новых вариантов?
Эксперты по всему миру постоянно изучают, как новые варианты влияют на поведение вируса, включая любое потенциальное влияние на эффективность вакцин от COVID-19. Пока значимых изменений патогенов, способных влиять на течение болезни или эпидемический процесс не выявлено. В Роспотребнадзоре ведется постоянное наблюдение за изменчивостью вируса. Если будет доказано, что какая-либо из вакцин менее эффективна против одного или нескольких из этих вариантов, можно будет изменить состав вакцин для защиты от них. Но в то же время важно сделать прививку и продолжить меры по сокращению распространения вируса. Всё это помогает снизить вероятность мутации вируса. Кроме того, очень важно соблюдать социальную дистанцию, носить маски, мыть руки и своевременно обращаться за медицинской помощью.
• Может ли вакцина против COVID-19 вызвать положительный результат теста на заболевание, например, ПЦР-теста или антигенного теста?
Нет, вакцина против COVID-19 не может дать положительный результат ПЦР-теста или лабораторного теста на антиген. Это объясняется тем, что при тестировании проверяется наличие активного заболевания, а не иммунитет человека.
• Могу ли я заболеть после прививки?
После прививки от коронавируса (не из-за нее, а при последующем заражении вирусом) можно заболеть, описаны такие случаи. При появлении симптомов, в том числе ОРВИ у привитого человека, нужно немедленно обратиться к врачу и сделать ПЦР-тест. При этом люди, которые заболевают после вакцинации, переносят инфекцию легко и не имеют осложнений.
КАК ПОДГОТОВИТЬСЯ К ПРИВИВКЕ
• Поможет ли антигистаминное лекарство (от аллергии) до или после прививки уменьшить реакцию на вакцину, избежать повышения температуры, боли и отека в месте укола?
— Нет, такая медикаментозная «подготовка» не нужна. Более того, она только навредит. Как показало недавнее исследование, прием антигистаминных препаратов может негативно повлиять на иммунный ответ после вакцинации. Антигистаминные могут понадобиться пациентам, у которых есть соответствующий аллергический анамнез. Если они принимают такие препараты по назначению врача на регулярной основе, прерывать прием в связи с прививкой не стоит. Всем остальным гражданам эти препараты не показаны.
• Что делать, если после прививки возникает гриппоподобный синдром – повышается температура, болит голова и др.?
— Не у всех может быть такая реакция, но, если она есть — это нормально. Допускается симптоматическая терапия – можно принять парацетамол. Если нужен более выраженный эффект – примите ибупрофен. В целом оба эти препарата обладают жаропонижающим, противовоспалительным и обезболивающим эффектами. После прививки от коронавируса (не из-за нее, а при последующем заражении вирусом) можно заболеть, описаны такие случаи. При появлении симптомов, в том числе ОРВИ у привитого человека, нужно немедленно обратиться к врачу и сделать ПЦР-тест. При этом люди, которые заболевают после вакцинации, переносят инфекцию легко и не имеют осложнений.
• Что делать, если человек все-таки не уберегся и после первой прививки подхватил коронавирус?
— В этом случае вторая доза вакцины не вводится.
• Что делать людям с хроническими заболеваниями (хронический гастрит, другие заболевания ЖКТ, артериальная гипертония и др.)?
— Людям с любыми хроническими заболеваниями нужно прививаться в первую очередь, поскольку они находятся в группе повышенного риска тяжелых осложнений COVID-19, но перед вакцинацией нужно обязательно проконсультироваться с лечащим врачом.
• Нужно ли перед вакцинацией сдать какие-нибудь анализы, пройти обследования?
— Таких требований нет. Главное, чтобы у вас в день вакцинации было нормальное самочувствие. Перед прививкой пациента осматривает врач, измеряет давление, проверяет температуру, и состояние слизистых (нос, горло), чтобы исключить острые заболевания. Сдавать ПЦР-тест или тест на антитела к коронавирусу, чтобы убедиться, что вы не перенесли заболевание бессимптомно, личный выбор каждого.
• Можно ли принять успокоительные препараты перед вакцинацией, чтобы не волноваться?
— Да, можно. На фоне тревоги, стресса может подниматься давление. Поэтому в день вакцинации рекомендуется с утра проконтролировать давление и, если нужно, принять гипотензивные препараты, назначенные вам лечащим врачом.
• Если человек аллергик, есть ли риск получить реакцию на вакцину?
— Если вы аллергик, обязательно сообщите об этом врачу перед прививкой. Врач порекомендует, какой вакциной привиться, у них разный состав.
КАК ВЕСТИ СЕБЯ ПОСЛЕ ПРИВИВКИ
После прививки отнеситесь к своему здоровью внимательно:
1. У некоторых людей после вакцинации может возникнуть гриппоподобный синдром – повысится температура и др. Не у всех может быть такая реакция, но, если она есть — это нормально. Допускается симптоматическая терапия – можно принять жаропонижающие и противовоспалительные средства.
2. В первые три дня после вакцинации не рекомендуются интенсивные физические нагрузки, сауна. Принимать душ можно спокойно.
3. В первые три дня после вакцинации рекомендуется ограничить прием алкоголя.
4. Полноценный иммунный ответ на введение вакцины будет формироваться 35-42 дня, поэтому после вакцинации в течение этого периода необходимо соблюдать все меры предосторожности, чтобы не заразиться коронавирусом.
5. Пока нарабатывается иммунитет, необходимо носить маску, соблюдать социальную дистанцию, тщательно соблюдать правила личной гигиены.
6. Если после вакцинации или в промежутках между двумя прививками наступила беременность, не переживайте. Вакцинация не создает никаких дополнительных рисков и не представляет угрозы для здоровья нерожавших женщин и их будущего потомства.
7. Если Вы уже вакцинировались, поделитесь своим опытом с друзьями и близкими. Возможно, именно Ваш пример станет важным напоминанием и придаст уверенности тем, кто этого еще не сделал.
Сделай прививку – защити себя и своих близких от COVID-19!
УЗНАТЬ БОЛЕШЕ О ВАКЦИНАЦИИ ОТ COVID-19 МОЖНО НА САЙТЕ ВАКЦИНА.СТОПКОРОНАВИРУС.РФ
Первые симптомы ВИЧ у женщин и мужчин на ранних стадиях
Вирус иммунодефицита человека (ВИЧ) – одна из самых сложных и неизлечимых болезней в истории человечества. Благодаря современной медицине с данным заболеванием можно прожить довольно долго, но только в случае своевременной диагностики и лечения. Опасность заключается в том, что больной человек является носителем инфекции и может заражать здоровых людей. Поэтому так важно знать меры профилактики и основные симптомы ВИЧ, а также своевременно обращаться за помощью к врачам при наличии подозрений на инфицирование.
Первые случаи заражения были зафиксированы в 80-х годах в США у мужчин с нетрадиционной ориентацией. Согласно эпидемиологическим данным вирус берет свое начало из Африки. Сегодня он распространился по всей планете. Число новых случаев ВИЧ-инфекции за год составило около 2 млн. Смертность от вируса иммунодефицита человека снизилась на 51%.
Основные признаки ВИЧ
Наиболее частыми признаками ВИЧ на ранней стадии у больных всех возрастов и полов являются увеличенные лимфоузлы до 2-6 см. Поражается не одна группа лимфатических узлов, а сразу несколько – чаще всего в горле, паху и подмышечных впадинах.
Распространенными и отчетливыми симптомами недавно приобретенной ВИЧ-инфекции являются лихорадка (примерно у 8 из 10 пострадавших) и характерная сыпь, о которой сообщает примерно каждый второй пациент. Около 45% недавно инфицированных имеют комбинацию этих двух основных симптомов.
Также очень распространены общая истощенность, потеря аппетита и боли в теле, после чего следуют мышечные боли, воспаление во рту и горле, а также заметная потеря веса. Различий между полами при этом нет. Признаки ВИЧ у женщин и мужчин на ранних стадиях неспецифичны и являются характерными для других заболеваний.
Виды вируса иммунодефицита человека
На протяжении всего периода изучения этого заболевания и поиска эффективного средства для его лечения неоднократно менялась классификация стадий ВИЧ-инфекции.
Симптомы ВИЧ-инфекции
ВИЧ на ранних стадиях у женщин имеет некоторые специфичные симптомы. Характерны обильные выделения из влагалища белого цвета, боль при мочеиспускании и во время полового акта. Симптомы ВИЧ у женщин на ранних стадиях также включают нарушения менструального цикла и дискомфорт внизу живота.
Ранние стадии ВИЧ у мужчин проявляются длительно незаживающими ранами и порезами на теле. Все воспалительные процессы протекают тяжело (бронхиты, фарингиты и пр.). Симптомы ВИЧ на ранних стадиях у мужчин также включают апатию и отрешенность от повседневной жизни. На коже появляются папулы, которые имеют гнойное содержимое.
Дети инфицированных женщин также могут заразиться при грудном вскармливании. С помощью профилактических мер риск передачи может быть снижен примерно с 30% до 5%.
У многих детей признаки заболевания могут не ощущаться до 6-7, а иногда даже до 10-12 лет. Признаки ВИЧ включают задержку в физическом развитии, психомоторное недоразвитие, лимфаденопатию, увеличение печени и селезенки (миалгия). Дети часто сталкиваются с ОРЗ, проблемами со стороны ЖКТ. Отмечается сыпь, нарушение кровообращения, анемия и энцефалопатия.
Как передается ВИЧ
Возможные осложнения
Постановка диагноза
Принципы лечения
После острой стадии ВИЧ-инфекции следует интервал без явных проявлений, который обычно может длиться от нескольких месяцев до нескольких лет. На этом этапе иммунной системе удается держать возбудителей ВИЧ под контролем. Благодаря антиретровирусным препаратам сегодня удается продлить эту фазу.
Пациенты с ВИЧ получают высокоактивную антиретровирусную терапию (BAAPT). Она состоит из индивидуально адаптированной комбинации различных препаратов. Существует более 20 лекарств, используемых для лечения ВИЧ. Важно правильное сочетание медикаментов для предотвращения развития резистентности вируса HI.
Меры профилактики
Защитить себя от ВИЧ-инфекции относительно просто. Следует соблюдать осторожность, избегая контакта с потенциально инфицированными людьми.
Что такое грипп? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 13 лет.
Определение болезни. Причины заболевания
Грипп (Grippus Influenza, flu) — острое инфекционное заболевание, вызываемое различными серотипами вируса гриппа, которые поражают преимущественно эпителиальные клетки трахеи. Характеризуется выраженным синдромом общей инфекционной интоксикации, трахеитом и в некоторых случаях геморрагическими проявлениями, склонен принимать эпидемический характер течения. Эпидемия может оказывать негативное воздействие на экономику в связи с убылью производительности трудовых ресурсов и создавать чрезмерную нагрузку для служб здравоохранения.
Этиология
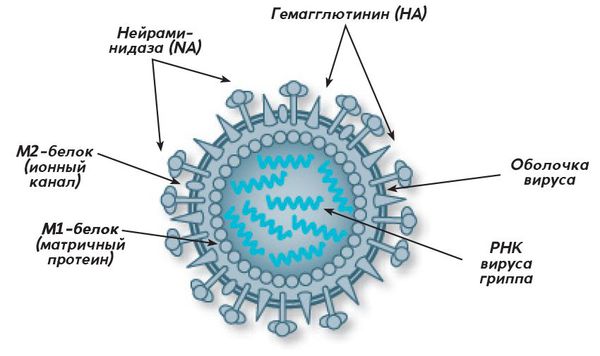
Вирус гриппа относится к царству вирусов, подцарству РНК-содержащих вирусов и семейству Orthomyxoviridae. Включает несколько родов: А (человеческий индивидуум, птицы, млекопитающие), В (человек), С (человек).
Первое описание проявлений гриппа было сделано в 1403 году французом Этьеном Паскье. Вирус типа А был открыл в 1933 году учёными Смитом и Лендоу.
Какие возбудители гриппа вызывают эпидемии
Антигены вируса гриппа
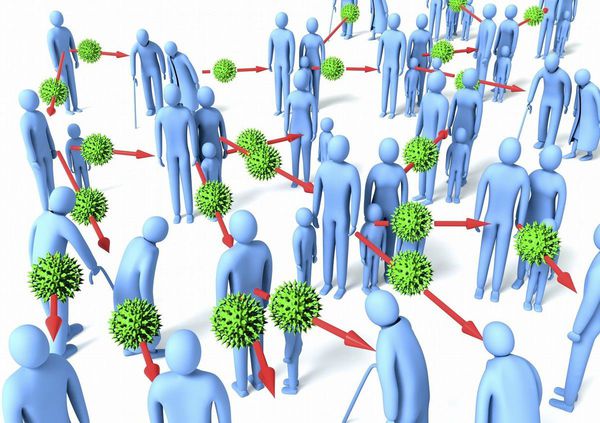
Эпидемиология
Как долго болеют гриппом
Выделение возбудителя и длительность заболевания при неосложнённой форме составляет 6-7 суток (быстрое формирование иммунитета и элиминация вируса), при тяжёлой и осложнённой форме — до трёх недель. При этом характерно медленное формирование иммунитета, в т. ч. из-за возможного начального ослабления защитных механизмов (сопутствующие заболевания, возраст).
Основные пути заражения
Какие бывают факторы риска
Факторы, повышающие вероятность заболевания гриппом:
Повышенному риску тяжёлого течения гриппа и развитию осложнений подвержены:
Как отличить грипп от простуды
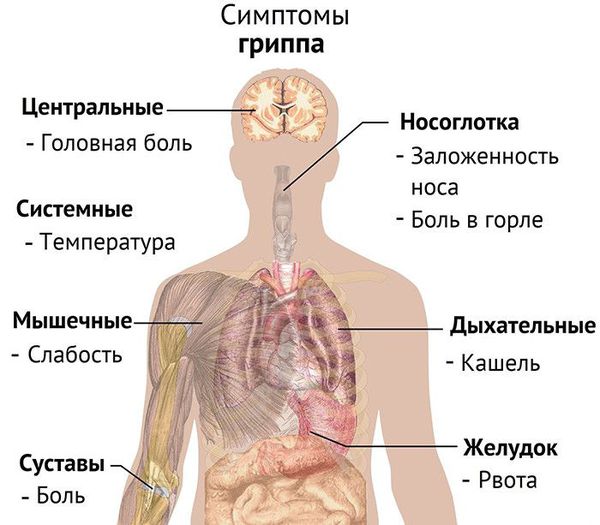
Симптомы гриппа
Инкубационный период длится от 12 до 48 часов (редко до трёх дней).
Как обычно начинается грипп
Исходное начало всегда острое (острейшее). Внезапно появляется озноб, нарастание температуры организма с максимумом к окончанию первых суток до 40 ℃. Характерна нарастающая волнообразная лихорадка, явственная всеобщая слабость, разбитость, усиление потливости, нарушения сна (бессоница), понижение аппетита. Явственно специфична болезненность в глазах, появляющаяся при движении глаз и надавливании, светобоязнь. Возникает головная боль с локализацией в области лба, периорбитальных областях, дискомфорт в мышцах. Возможно першение в горле, заложенность носа, чихание, осиплость голоса.
Когда появляются симптомы гриппа со стороны органов дыхания
К окончанию первых суток (т. е. уже на фоне яркой общеинфекционной интоксикационной симптоматики) появляется сухой кашель с нарастанием интенсивности. Кашель характеризуется упорством, мучительным протеканием с саднением и болями за грудиной различной интенсивности. В продолжение нескольких дней кашель переходит из сухого во влажный, начинает отходить мокрота, может произойти формирование вирусно-бактериальной пневмонии. Объективно привлекает внимание покраснение лица и шеи, инъекция сосудов склер (покраснение белков глаз), блестящая роговица глаз, усиленное потоотделение.
Когда состояние больного должно вызывать серьёзное беспокойство
Отдельного упоминания заслуживают новые, более агрессивные виды гриппозной инфекции (птичий, свиной грипп) при которых к вышеописанным поражениям могут присоединиться нарушения органов пищеварения, грозная специфическая гриппозная пневмония (имеет весьма характерную картину на рентгене в виде «пчелиных сот»). Кроме этого может развиваться так называемый «цитокиновый шторм», являющийся предиктором возникновения осложнений.
Юридические критерии постановки диагноза «грипп» в РФ:
Симптомы гриппа у детей
У маленьких детей при гриппе быстро нарастают симптомы общей инфекционной интоксикации: вялость, отказ от еды, тошнота и рвота на пике лихорадки, общая слабость, нарушения сна.
Для более старшего детского возраста характерна склонность к головокружению и развитию обморочного состояния. Среди детей достаточно распространено явление менингизма — симптомы менингита без воспаления мозговых оболочек. У детей при гриппе может происходить централизация кровообращения и нарушение периферического кровотока (спазм сосудов) — наблюдается тахикардия, артериальная гипертония, бледность кожи.
В отличие от гриппа у взрослых, катаральные явления (кашель) запаздывают на 1-2 дня и проявляются более скудно, нередко развивается ларингит (осиплость голоса), в целом осложнения у детей развиваются чаще.
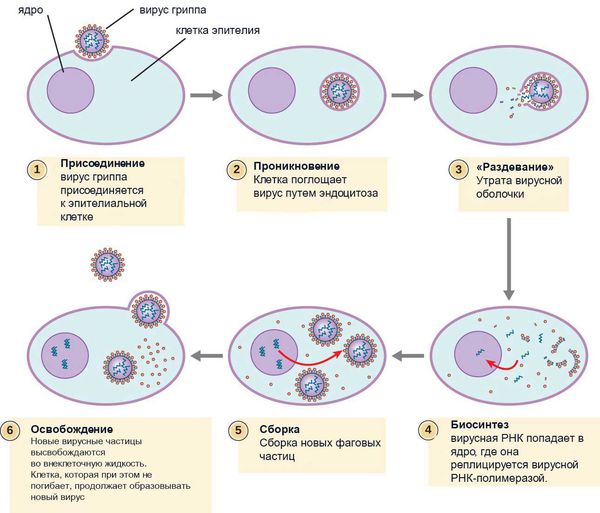
Патогенез гриппа
Входными путями для болезнетворного патогена служит слизистая выстилка верхних дыхательных путей. Ведущими звеньями развития болезни являются эпителиотропные и отравляющие свойства вируса гриппа, аллергизация иммунной системы, иммунодепрессивное воздействие.
Механизм развития гриппа
Первичная репродукция патогена происходит в клетках мерцательного эпителия воздуховодных путей (бокаловидные клетки трахеи). Наблюдается повреждение метаболизма и целостности мембраны клеток с последующей гибелью и внедрением вирусных частиц в системный кровоток. Тем временем в месте воспаления происходит увеличение метаболических агентов воспаления, активизация врождённого иммунитета: гипертермия (перегревание) как ответная реакция на воспаление, усиление выработки интерферона и т. п.
Массивное поступление вирусных частиц, продуктов распада клеточных структур и медиаторов воспаления в кровь обуславливает массивные токсико-аллергические процессы, закономерно сопровождающиеся повреждением эндотелия кровеносных сосудов и расстройствами микроциркуляции. Нарастает недостаток кислорода в крови и тканях (гипоксемия и гипоксия), развивается геморрагический дисбаланс различной степени выраженности.
При декомпенсации функциональных механизмов адаптации выявляется прогресс отёка головного мозга, острые сердечно-сосудистая и почечная недостаточность, ДВС-синдром. В силу угнетения иммунологической реактивности и кроветворения закономерно происходит наслоение вторичной бактериальной флоры, развиваются осложнения, пневмонии.
Классификация и стадии развития гриппа
По клинической форме:
По течению:
По степени тяжести:
Алгоритм по определению степени тяжести гриппа приведён в таблице.
Осложнения гриппа
Чем опасен грипп во время беременности
Грипп, как правило, протекает тяжелее у беременных, чем у небеременных женщин репродуктивного возраста. Чаще развивается пневмония, осложнения со стороны ЛОР-органов, возможны преждевременные роды. Отмечено отрицательное влияние высокой температуры при гриппе на развитие нервной трубки плода.
Диагностика гриппа
Когда следует обратиться к врачу
Подготовка к посещению врача
Для посещения врача при гриппе специальная подготовка не требуется.
Диагностика
Лечение гриппа
Выбор места, где больной будет проходить лечение, зависит от характера течения и выраженности клинических проявлений заболевания. Лёгкие формы могут остаться нераспознанными, особенно в межэпидемический период. В таких случаях больные могут быть оставлены в домашних условиях.
Люди со среднетяжёлыми и тяжёлыми формами гриппа (признаки приведены в разделе с симптомами), особенно дети первого года жизни, беременные и пожилые люди, имеющие совокупность заболеваний, должны быть госпитализированы в инфекционный стационар или стационар общего профиля при наличии инфекционных отделений.
Лечение, направленное на борьбу с вирусом
Этиотропная терапия (воздействие на возбудителя) показана всем больным гриппозной инфекцией, независимо от тяжести заболевания. Эффективность медикаментов напрямую зависит от времени начала терапии по отношению к началу развития заболевания. Максимально эффективной будет терапия, начатая в первые 48 часов (на ранних этапах вирусной репликации и его необильного количества). Далее происходит прогредиентное уменьшение эффективности препаратов (концентрация вируса возрастает по экспоненте и препарат просто не успевает произвести локализацию).
Противовирусные препараты
Общее лечение. Лечение, направленное на устранение механизмов и симптомов заболевания
Патогенетическая и симптоматическая терапия проводится по общим показаниям и включает дезинтоксикационные мероприятия, борьбу с гипертермией, обезвоживанием, восстановление функции респираторной системы, поддержание функционирования сердечно-сосудистой системы и др.
В случае возникновения осложнений и неотложных состояний проводится комплекс интенсивных мероприятий по борьбе с патологией соответствующего профиля.
Лечение гриппа у беременных
При лечении беременных женщин применяются те же методы, что и для небеременных с учётом противопоказаний. При высокой температуре тела назначают парацетомол. Препаратом выбора противовирусной терапии, назначаемым как можно раньше, является осельтамивир.
Лечение гриппа у детей
CDC (Центры по контролю и профилактике заболеваний США) для лечения детей от гриппа рекомендуют:
Домашние средства лечения
Меры, облегчающие симптомы гриппа:
Пациентам показано назначение стола № 15 по Певзнеру (разнообразная здоровая пища).
Мифы и опасные заблуждения в лечении
Распространённый миф: грипп можно вылечить антибиотиками. Антибиотики, или антибактериальные препараты, бесполезны в борьбе с вирусной инфекцией.
Прогноз. Профилактика
При отсутствии осложнений, своевременном и правильном лечении прогноз для жизни при гриппе благоприятный. В случае осложнённого течения и при отсутствии терапии возможен летальный исход.
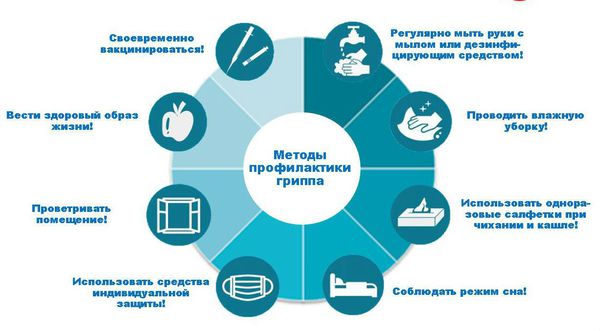
Специфическая профилактика. Вакцины против гриппа
Основным эффективным, научно обоснованным путём предотвращения заболевания или его осложнений является вакцинация. В связи с регулярным видоизменением вируса гриппа Глобальная система эпиднадзора за гриппом и ответных мер ВОЗ (ГСЭГОМ) проводит регулярное наблюдение за вирусами гриппа, циркулирующими в сообществе людей, и регулярно даёт указания на необходимые изменения состава противогриппозных вакцин.
Проведение иммунизации очень важно для лиц из групп высокого риска развития серьёзных осложнений, а также для людей, живущих совместно с этой категорией лиц или осуществляющих медицинский и социальный уход за ними.
Рекомендации по вакцинации
ВОЗ рекомендует проведение ежегодной плановой вакцинации нижеперечисленным категориям населения:
Профилактическую вакцинацию от гриппа в РФ проводят бесплатно всем категориям населения, чтобы предотвратить его развитие и ослабить эпидемический подъём. Для групп определённых возрастов предусмотрены разного рода вакцины, чтобы не было нежелательных реакций из-за присутствия частиц вируса в живом или инактивированном виде. Октябрь считается оптимальным месяцем, когда стоит сделать вакцинацию от гриппа. К концу декабря иммунитет достигнет максимального уровня и сможет отразить атаку. Устойчивый ответ сохраняется полгода после введения вакцины, поэтому прививки нужно делать каждый год.
Неспецифическая профилактика
Химиопрофилактика
Химиотерапевтические средства (иммуномодуляторы) для профилактики и лечения гриппа широко не используются в практике и не рекомендуются к применению, поскольку нет прямых доказательств эффективности этих препаратов.