грибок рода кандида что это такое
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
Патогенез вагинального кандидоза
Основные этапы патогенеза:
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
Дифференциальную диагностику проводят со следующими заболеваниями:
Лечение вагинального кандидоза
Существуют различные группы препаратов для лечения вагинального кандидоза:
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов.
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
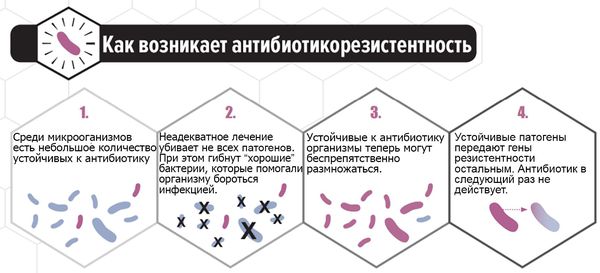
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Для профилактики кандидозного вагинита рекомендуется:
Кожный кандидоз: причины появления
Поделиться:
Пациенты часто задают вопрос: почему врачи часто посылают их то на анализы, то на консультации к «смежным» специалистам. Казалось бы, чего проще: высыпало на коже — лечи кожу, но, к сожалению, не все так просто…
Есть заболевания и состояния кожи, которые помимо обременения пациента собственными симптомами еще и являются маркерами, признаками какой-то более серьезной патологии внутренних органов. Одной из таких патологий является кандидоз кожи.
Случай из практики
Молодая, слегка за 30, полноватая дама, и до того жаловавшаяся на сухость кожи рук, начала ощущать зуд между пальцами кисти. Потом к зуду присоединилось покраснение, а кожа начала отслаиваться. Поскольку ей часто приходилось стирать и мыть посуду руками, и она сама, и доктора, лечившие ее, трактовали произошедшее как «аллергию на стиральный порошок».
Однако назначенное лечение (топические кортикостероиды и антигистаминные средства) приносило только временное облегчение, до конца симптомы не проходили никогда, а прекращение лечения вызывало сильное обострение дерматоза. Не помогали и неоднократные перемены стирального порошка и моющих средств.
Назначенное противогрибковое лечение принесло быстрый эффект, а коррекция диеты скомпенсировала начальные проявления диабета. Также я рекомендовал более щадящий режим для кожи рук, смягчающие кремы… С тех пор прошло 2 года. Дерматоз больше не рецидивировал, а дама, попавшая к дерматологу, смогла вовремя предотвратить дальнейшее развитие тяжелого эндокринологического заболевания.
Откуда берется кожный кандидоз?
Грибы рода кандида есть практически повсюду: в окружающей среде, на коже, в кишечнике здоровых людей, птиц, животных… Тем не менее большинство из нас не имеют кандидоза кожи, болеют только те, кому очень уж сильно «повезло».
Чаще всего поражения кожи и ее придатков вызывает Candida albicans, который в обычных условиях может входить в состав нормальной микрофлоры кожи и кишечника человека и животных. Существенно реже возбудителями являются другие кандиды (С. stellatoidea, С. tropicalis, С. parapsilosis, С. guillermondi,C. kursei, C. pseudotropicalis и др., более 160 видов), впрочем, в последнее время они стали встречаться чаще.
Факторы, влияющие на возможность развития кожного кандидоза, можно разделить на две основные группы — внутренние и внешние.
Чаще всего эти факторы сочетаются, как в вышеприведенном примере, когда агрессивная среда (растворы стирального порошка и моющих средств для посуды), до того вызывавшая только сухость кожи, с развитием внутренней патологии послужила толчком для развития грибковой инфекции.
О том, как проявляются симптомы кандидоза кожи, насколько заразно это заболевание и что делать, если его у вас выявили, я расскажу вам в одном из следующих материалов.
Товары по теме: [product strict=»глюкометр»](глюкометр), [product strict=»ТЕСТ-ПОЛОСКИ EASY TOUCH ГЛЮКОЗА»](тест-полоски глюкометр), [product strict=»флуконазол»](флуконазол), [product strict=»ПИМАФУЦИН 2%»](пимафуцин крем), [product strict=»нистатиновая»](нистатин мазь), [product strict=»клотримазол»](клотримазол)
Кандидоз — причины, симптомы диагностика и лечение
Кандидоз — инфекционное заболевание с поражением кожи, слизистых оболочек и/или внутренних органов, вызываемое дрожжеподобными грибками рода Candida. Термин «кандидоз» подразумевает патологический процесс, основу которого составляет избыточный рост Candida первично в желудочно-кишечном тракте и вторично — в других областях (на слизистой оболочке гениталий, бронхов, в паренхиматозных органах).
Причины
Источником инфицирования кандидозом, как правило, является собственная флора организма (аутоинфекция), однако может произойти заражение извне. Вызывая болезнь, грибок не меняет своих свойств – свои свойства меняет организм (снижается местная защита). Прикрепляясь к клеткам эпителия, патогенный грибок начинает паразитировать в них, проникая вглубь тканей.
В борьбе организма с кандидозом часто возникает динамическое равновесие, когда грибок стремится проникнуть глубже в ткани, но не может, а организм пытается его отторгнуть и также не может. В таком случае процесс может длиться годами, смещение равновесия в ту или иную сторону приведет либо к выздоровлению, либо к обострению процесса.
Кандидозы встречаются в нескольких формах в зависимости некоторых особенностей.
Эта болезнь имеет несколько разновидностей, поскольку не имеет точной локализации в организме:
Симптомы кандидоза
Проявления кандидоза, а следовательно симптомы и признаки зависят от локализации очага заболевания.
Кандидоз слизистой оболочки рта (оральный кандидоз, детская молочница) чаще всего встречается у детей, как правило, они заражаются от матери через родовые пути. Симптомы:
При кандидозе кожи и ее придатков чаще всего очаги располагаются в крупных складках:
Может поражаться кожа в межпальцевых складках, чаще у детей и взрослых, страдающих тяжелыми заболеваниями – на коже ладоней, стоп, гладкой коже туловища и конечностей. Очаги в крупных складках выглядят как мелкие 1-2 мм пузырьки, которые вскоре вскрываются с образованием эрозий. Эрозии увеличиваются в размерах, сливаются, образуя большие участки повреждения.
Очаги кандидоза имеют неправильную форму, темно-красную окраску, вокруг очага – полоска отслаивающегося эпидермиса. Вне складок очаги имеют вид красных пятен с шелушением в центре, изредка вокруг очага могут появляться мелкие пузырьки.
Кандидоз влагалища (кандидамикоз, молочница) — это инфекционное заболевание слизистой влагалища, которое нередко распространяется на шею матки и вульву. Практически каждая женщина сталкивалась с таким заболеванием, а некоторые признаки кандидоза беспокоят постоянно. Чаще всего встречается у женщин репродуктивного возраста, но может возникать у девочек
Кандидоз пищевода – заболевание, которое среди всех имеющихся в области гастроэнтерологии очень трудно определить. Для недуга характерно несоответствие степени тяжести болезни, уровня поражения и состояния самого пациента.
Осложнение
При своевременном лечении кандидоз не наносит особого вреда здоровью. Но симптомы кандидоза могут доставить массу неприятных ощущений. Длительно существующий, он может приводить к поражению других органов, чаще всего мочеиспускательного канала, мочевого пузыря и почек. В особо тяжелых случаях прогрессирующее заболевание может поражать репродуктивные органы, что приводит к бесплодию, как у мужчин, так и у женщин. Но наибольшую опасность кандидоз представляет для беременных женщин, т.к. очень высок риск поражения плода.
Как диагностируют заболевание
Визуальные методы диагностики кандидоза. При осмотре выявляются воспаление участков кожи, ограниченное бордюром отслаивающегося, мацерированного эпидермиса, белесоватый налет на слизистых оболочках.
Лабораторная диагностика. Вопреки распространенному мнению, главным методом диагностики кандидоза до сих пор является микроскопия мазка с пораженных участков слизистой. ПЦР (ДНК — диагностика), популярная в последнее время, как правило, плохо подходит для диагностики кандидоза.
Лабораторная диагностика заболевания включает в себя:
Лечение кандидоза
Лечение кандидоза направлено на устранение факторов, способствующих возникновению кандидоза. При поражении кожи проводится местное лечение открытым способом с применением противогрибковых мазей.
Лечащий врач от этого недуга назначает системные и местные лекарственные препараты. Местные средства не всасываются в кровь – действуют только на слизистую оболочку, пораженную грибком Candida. Они останавливают размножение и рост грибков, снимают неприятные ощущения и восстанавливают пораженные ткани.
Профилактика
Поскольку кандидоз представляет собой рецидивирующий инфекционный процесс, который встречается весьма часто, то существуют некоторые методы профилактики, приводящие к снижению частоты возникновения повторов заболевания, а также препятствуют первичному инфицированию.
Из общепринятых средств профилактики кандидоза следует отметить следующие:
При своевременном лечении прогноз благоприятный, излечение как правило наступает в течение недели. При осложненных формах и поражениях внутренних органов лечение кандидоза затруднено.
Публикации в СМИ
Кандидоз
Кандидоз — оппортунистический микоз, протекающий с поражениями слизистых оболочек и кожных покровов; у пациентов с тяжёлыми иммунодефицитными состояниями возможны диссеминированные формы, чаще с поражением лёгких и органов ЖКТ.
Этиология. Возбудители — дрожжеподобные грибки рода Candida. 90% поражений вызывает Candida albicans (к ней отнесена также C. stellatoidea). Прочие возбудители — C. tropicalis, C. krusei, C. lusitaniae, C. parapsilosis, C. kefyr (ранее C. pseudotropicalis), C. guillermondii, C. (Torulopsis) glabrata и очень редко — C. rugosa, C. utilis, C. lipolytica, C. zeylanoides.
Факторы риска • Гематогенный диссеминированный кандидоз •• Нейтропения •• Антибиотикотерапия •• Длительная катетеризация кровеносных сосудов •• Предшествующий гемодиализ • Кожно-слизистый кандидоз •• Иммунодефицитные состояния •• Антибиотикотерапия •• Спринцевания и химическое раздражение влагалища •• Вагиниты •• Ношение зубных протезов •• Длительный приём ГК •• Приём пероральных контрацептивов •• Гипергликемия.
Эпидемиология. Кандиды широко распространены в природе, преимущественно на растительных субстратах, различных бытовых предметах, особенно на детских игрушках. Candida albicans в норме присутствует в ротовой полости, ЖКТ, влагалище и иногда на коже. Кандидоз регистрируют только у человека. Заболеваемость значительно увеличилась с началом применения антибиотиков и прогрессирует в настоящее время. Кандиды — одни из наиболее распространённых возбудителей оппортунистических микозов. Любые иммунодефицитные состояния и нарушение нормального микробного ценоза приводят к началу заболевания. Возможность передачи возбудителя при бытовых контактах не определена, однако инфицирование детей происходит при прохождении через родовые пути или при кормлении грудью. Урогенитальный кандидоз передаётся половым путём.
Патогенез. При диссеминированных поражениях отмечают формирование очагов некроза и нейтрофильной воспалительной инфильтрации. Развитию кандидоза способствуют повреждения кожных покровов, повышенное потоотделение, мацерации. Сухая неповреждённая кожа резистентна к Candida albicans. Чрезмерному росту Candida albicans способствуют нарушения микробного ценоза организма, вызванные неадекватным применением антибиотиков широкого спектра действия или изменениями микроокружения. Развитию кандидоза способствуют обменные и гормональные нарушения (например, СД, беременность, а также приём пероральных контрацептивов). Иммунодефицитные состояния и приём иммунодепрессантов (например, ГК) способны вызывать молниеносные формы и хронический кандидоз кожи и слизистых оболочек.
Генетические аспекты. Кандидоз — спутник многочисленных наследуемых иммунодефицитов. Примеры: • Кандидоз семейный хронический (114580, Â ) постоянно сопровождают вирусные инфекции, характерны алопеция, выпадение зубов • Кандидоз семейный хронический кожно-слизистый (*212050, r ) поражает кожу, ногти, характерны постоянная молочница, дефицит железа • Синдром аутоиммунный полигландулярный типа I • Синдром гипериммуноглобулинемии Е (147060, Â ) с дефектом хемотаксиса нейтрофильных лейкоцитов • Синдром Йова.
Клиническая картина
• Поверхностный кандидоз развивается на участках кожи с относительно высокой температурой и влажностью, при мацерациях кожных покровов, связанных с регулярным контактом с водой •• Кандидозное интертриго наблюдают при опрелостях: эритематозные или везикуло-пустулёзные высыпания с мацерацией (обычно в области крупных кожных складок у детей), что приводит к развитию эрозий; беловатые некротизированные участки эпителия с изъязвлёнными краями •• Пелёночный дерматит наиболее часто вызывает Candida albicans: шелушащаяся сыпь или везикуло-пустулёзные высыпания, сопровождаемые воспалением и интенсивным зудом •• Паронихии и онихии обычно вызывает Candida albicans; наиболее часто поражения наблюдают при мацерациях кистей и стоп, вызванных постоянными контактами с водой (у мойщиков посуды и прачек); характерно утолщение и обесцвечивание ногтевых пластинок, реже — выпадение ногтей.
• Диссеминированный кандидоз (кандидозный сепсис, системный кандидоз) характеризуется тяжёлым течением, высокой лихорадкой неправильного типа и поражением различных органов (лёгких, почек, мозга, ЖКТ и др.). Диссеминирование поверхностных кандидозов наблюдают редко •• Кандидозный эндокардит. Симптомы: высокая температура тела, боли в области сердца, сердечные шумы, увеличение селезёнки, анемия •• Лёгочные поражения сопровождаются развитием инфильтратов, включающих псевдомицелий возбудителя, иногда он прорастает в кровеносные сосуды. Симптомы: сильный кашель, вначале сухой, затем с небольшим количеством вязкой слизисто-гнойной мокроты, иногда с прожилками крови. Рентгенологически инфильтраты чаще выявляют в нижних долях, нередко наблюдают распад с образованием полостей и вовлечение в процесс плевры •• Кандидозная септицемия сходна с сепсисом другой этиологии •• Поражения глаз: кандидозный ретинит и кандидозный панофтальмит •• Кандидозный менингит •• При кандидозе ЖКТ отмечают боли в животе, вздутие кишечника, диарею с примесью крови в стуле •• Кандидоз печени — комбинированное гранулематозное поражение печени и селезёнки при инвазивном росте Candida albicans у лиц с иммунодефицитными состояниями. Основной клинический признак — лихорадка. Выявляют признаки кандидоза ротоглотки, возможна боль или болезненность при пальпации в правой подрёберной области. Изменения функциональных проб печени: умеренное повышение содержания билирубина и активности ферментов.
Диагностика • Диссеминированный кандидоз •• Выделение возбудителя из крови (более предпочтительны посевы из лизатов или центрифугатов), ликвора, перикардиальной жидкости. Диагноз более вероятен при выделении возбудителя из нескольких областей организма •• При отрицательных результатах выделения — биопсия или аспирация образцов из очагов поражений •• Лапаротомия или лапароскопия при кандидозе печени: находят мелкие белые узелки, не превышающие в диаметре 5 мм • Кожно-слизистый кандидоз •• Микроскопия клинического материала, обработанного 10% р-ром КОН или окрашенного по Граму (выявляют грамположительные дрожжевые клетки) •• Выделение возбудителя проводят посевом на обычные микологические среды или кровяной агар •• Рентгенография с сульфатом бария при кандидозном эзофагите: выявляют синдром «булыжной мостовой» и, реже, фистулу или расширение пищевода (вследствие денервации) •• При эзофагите — эндоскопическая биопсия. Обнаружение молочницы и дисфагии у ВИЧ-инфицированных со снижением выраженности проявлений при приёме противогрибковых средств позволяет установить предварительный диагноз кандидозного эзофагита.
Дифференциальная диагностика • Гематогенный диссеминированный кандидоз дифференцируют с различными криптогенными бактериальными инфекциями, а также с оппортунистическими инфекциями у больных с нейтропенией • Кожно-слизистый кандидоз дифференцируют с волосистой лейкоплакией и поражениями, вызываемыми дрожжевыми или другими дрожжеподобными грибками.
ЛЕЧЕНИЕ
Режим • При диссеминированном кандидозе — стационарный • При кожно-слизистом кандидозе — амбулаторный.
Тактика ведения • Диссеминированный кандидоз •• Возмещение жидкости и коррекция электролитного баланса •• При тяжёлых поражениях — поддержка гемодинамики и функции дыхания •• У больных, получающих ежедневно амфотерицин В, по меньшей мере дважды в неделю необходимо исследовать кровь, уровень сывороточных электролитов и креатинина. При выделении гемокультуры посевы крови необходимо повторять до появления отрицательного результата • Обследование детей и больных с тяжёлым иммунодефицитом при каждом визите к врачу с проведением соответствующего физикального обследования и сбором подробного анамнеза.
Препараты выбора
• При диссеминированном кандидозе •• Флуконазол. 400 мг в/в в первый день, затем по 200 мг/сут 1 нед, после чего в той же дозе в/в или внутрь не менее 2 нед после клинического выздоровления и нормализации бактериологических показателей. При гематогенном диссеминированном кандидозе препарат так же эффективен, как амфотерицин В, но менее токсичен для пациентов без нейтропении, ВИЧ-инфицирования и выраженной иммунодепрессии после пересадки органов •• Амфотерицин В — альтернативный препарат при гематогенном диссеминированном кандидозе и препарат выбора для пациентов с нейтропенией и иммунодепрессией. Начинают с пробной дозы 1 мг, затем её постепенно повышают до терапевтической (0,3–0,7 мг/кг/сут). Иногда после пробной дозы вводят всю терапевтической дозу, например пациентам в критическом состоянии. Длительность лечения зависит от состояния пациента и формы гематогенного диссеминированного кандидоза. Обычно лечение продолжают 2–10 нед. Общая доза препарата на курс лечения — 0,2–2,0 г.
• При кожно-слизистом кандидозе •• При кандидозном вульвовагините ••• Миконазол — ежедневно перед сном интравагинально в виде 2% крема или суппозитория по 100 мг (в течение 7 сут) ••• Клотримазол ежедневно перед сном интравагинально в виде суппозитория по 100 мг в течение 6–7 сут или по 200 мг в течение 3 сут, или в виде 1% крема в течение 6–7 сут ••• Нистатин в виде крема по 100 000 ЕД/г 1 р/сут или интравагинальных таблеток по 100 000 ЕД/г 2 р/сут в течение 7 дней ••• Флуконазол внутрь по 150 мг 1 р/сут дважды с интервалом 7 дней (или одна таблетка 450 мг однократно) •• При кандидозе полости рта и глотки ••• Клотримазол: таблетку (пастилку) по 10 мг держать во рту 20 мин 5 р/сут в течение 7–14 сут (48 ч после исчезновения молочницы) ••• Пастилки с нистатином по 1–2 штуки 4–5 р/сут в течение 7–14 сут (48 ч после исчезновения молочницы) ••• Суспензия нистатина для приёма внутрь по 5–10 мл, перед проглатыванием в течение 20 мин полоскать рот 4–5 р/сут (лечение), 2–5 р/сут (профилактика рецидива).
• При кандидозном эзофагите • Кетоконазол внутрь по 200–400 мг 4 р/сут в течение 14–21 сут •• или флуконазол внутрь: первая доза 200 мг, затем по 100 мг 4 р/сут в течение 10–21 сут.
• При кандидозе ЖКТ — флуконазол внутрь по 200 мг 4 р/сут в течение 14–21 сут.
Альтернативные препараты • При диссеминированном кандидозе •• Флуконазол — при инфекции, вызванной Candida lustaniae, устойчивой к амфотерицину В •• Амфотерицин В — при инфекции Candida krusei, устойчивой к флуконазолу •• Другие синтетические противогрибковые средства — производные имидазола и триазола, в зависимости от их активности и безопасности • При кожно-слизистом кандидозе •• При кандидозном вульвовагините ••• Флуконазол по 150 мг 1 р/сут дважды с интервалом 7 дней ••• Любые противогрибковые кремы или суппозитории для предупреждения рецидива можно применять каждый месяц за несколько дней до менструации — для женщин из группы риска (с наличием ВМС, а также для принимающих пероральные контрацептивы, антибиотики) •• При кандидозе полости рта и глотки ••• Кетоконазол по 200–400 мг внутрь 4 р/сут в течение 14–21 сут ••• Флуконазол по 50–200 мг внутрь 4 р/сут в течение 14–21 сут • При кандидозном эзофагите — амфотерицин В (дозы варьируют).
Прогноз. Смертность больных с гематогенным диссеминированным кандидозом — 40–75%, смертность от кандидемии — 15–37%.
Профилактика • Диссеминированный кандидоз. Применение флуконазола в дозе 400 мг/сут у больных, перенёсших трансплантацию костного мозга или подвергающихся лечению острого лейкоза, уменьшает заболеваемость кандидозом • Кожно-слизистый кандидоз: ношение хлопчатобумажного нижнего белья.
Синонимы • Молочница • Кандидамикоз • Микоз дрожжевой • Монилиаз • Оидиомикоз.
МКБ-10 • B37 Кандидоз
Примечания • Большинство кандидозных инфекций связано с эндогенной флорой • Передачу от человека к человеку наблюдают редко • Кандидозный вагинит может передаваться половым путём (редко) • Кандидозная лейкоплакия полости рта может быть предраковым состоянием (редко) • У больных с тяжёлым иммунодефицитом кандидоз пищевода может появляться вместе с другими инфекционными (например, ВПГ, ЦМВ) эзофагитами • Кожные тесты, часто используемые для диагностики или исключения анергии, положительны у 70–85% лиц • Хейлит ангулярный (заеда, ангулит) — воспаление и трещина в области угла рта; предрасполагающие факторы — снижение высоты прикуса (при снашивании съёмных протезов), недостаточность питания, аллергические дерматиты или грибковая инфекция (Candida albicans).