грибок candida что это такое
Кожный кандидоз: причины появления
Поделиться:
Пациенты часто задают вопрос: почему врачи часто посылают их то на анализы, то на консультации к «смежным» специалистам. Казалось бы, чего проще: высыпало на коже — лечи кожу, но, к сожалению, не все так просто…
Есть заболевания и состояния кожи, которые помимо обременения пациента собственными симптомами еще и являются маркерами, признаками какой-то более серьезной патологии внутренних органов. Одной из таких патологий является кандидоз кожи.
Случай из практики
Молодая, слегка за 30, полноватая дама, и до того жаловавшаяся на сухость кожи рук, начала ощущать зуд между пальцами кисти. Потом к зуду присоединилось покраснение, а кожа начала отслаиваться. Поскольку ей часто приходилось стирать и мыть посуду руками, и она сама, и доктора, лечившие ее, трактовали произошедшее как «аллергию на стиральный порошок».
Однако назначенное лечение (топические кортикостероиды и антигистаминные средства) приносило только временное облегчение, до конца симптомы не проходили никогда, а прекращение лечения вызывало сильное обострение дерматоза. Не помогали и неоднократные перемены стирального порошка и моющих средств.
Назначенное противогрибковое лечение принесло быстрый эффект, а коррекция диеты скомпенсировала начальные проявления диабета. Также я рекомендовал более щадящий режим для кожи рук, смягчающие кремы… С тех пор прошло 2 года. Дерматоз больше не рецидивировал, а дама, попавшая к дерматологу, смогла вовремя предотвратить дальнейшее развитие тяжелого эндокринологического заболевания.
Откуда берется кожный кандидоз?
Грибы рода кандида есть практически повсюду: в окружающей среде, на коже, в кишечнике здоровых людей, птиц, животных… Тем не менее большинство из нас не имеют кандидоза кожи, болеют только те, кому очень уж сильно «повезло».
Чаще всего поражения кожи и ее придатков вызывает Candida albicans, который в обычных условиях может входить в состав нормальной микрофлоры кожи и кишечника человека и животных. Существенно реже возбудителями являются другие кандиды (С. stellatoidea, С. tropicalis, С. parapsilosis, С. guillermondi,C. kursei, C. pseudotropicalis и др., более 160 видов), впрочем, в последнее время они стали встречаться чаще.
Факторы, влияющие на возможность развития кожного кандидоза, можно разделить на две основные группы — внутренние и внешние.
Чаще всего эти факторы сочетаются, как в вышеприведенном примере, когда агрессивная среда (растворы стирального порошка и моющих средств для посуды), до того вызывавшая только сухость кожи, с развитием внутренней патологии послужила толчком для развития грибковой инфекции.
О том, как проявляются симптомы кандидоза кожи, насколько заразно это заболевание и что делать, если его у вас выявили, я расскажу вам в одном из следующих материалов.
Товары по теме: [product strict=»глюкометр»](глюкометр), [product strict=»ТЕСТ-ПОЛОСКИ EASY TOUCH ГЛЮКОЗА»](тест-полоски глюкометр), [product strict=»флуконазол»](флуконазол), [product strict=»ПИМАФУЦИН 2%»](пимафуцин крем), [product strict=»нистатиновая»](нистатин мазь), [product strict=»клотримазол»](клотримазол)
Микозы. Молочница
Молочница
Слово «молочница» давно утратило свой первоначальный смысл. Сегодня оно устойчиво ассоциируется с грибковым заболеванием – одним из микозов, столь же распространенным, сколь и неприятным в своих проявлениях. Говоря медицинским языком, микозы характеризуются как рецидивирующие, персистирующие и терапевтически резистентные заболевания; в более простых выражениях это означает, что они склонны возвращаться, упорствовать и сопротивляться лечению.
Такова уж природа этого патогена.
По отношению к человеку большинство грибов сохраняет нейтралитет. Некоторые виды, — съедобные, дрожжевые или плесневые пеницилловые, — человек научился использовать себе во благо, некоторыми, — например, токсично-галлюциногенными, — пристрастился сокращать себе жизнь. Существуют и такие виды, с которыми человек попросту ничего не мог поделать: в древности случалось, что люди сжигали пораженные черной плесенью дома и уходили на новое место.
И если грибковая культура начинает атаковать человеческий организм, справиться с ней действительно бывает очень и очень непросто. Впрочем, это нельзя даже назвать целенаправленной атакой: грибок «всего лишь» начинают бурно размножаться, попадая в благоприятные для данного вида условия, — будь то ногтевые пластины, волосы, кожа, слизистые оболочки органов дыхания, пищеварения, репродукции и т.д., — однако результатом этой жизнедеятельности может оказаться серьезный воспалительный процесс, обширные глубокие изъязвления и системная интоксикация.
Возвращаясь к теме статьи, следует более точно определить просторечный термин «молочница». Так называют микоз, вызываемый дрожжевым грибком рода Candida; из нескольких условно-болезнетворных его видов наиболее распространен Сandida albicans. Именно условная, необязательная патогенность этого микроорганизма затрудняет эпидемиологический анализ: приводятся самые разные оценки, однако фактически носителем является все человечество, и при определенных условиях (см. ниже) пациентом может стать человек любого пола, возраста, места проживания, расы, национальности и профессии. Кандидозы, как и другие микотические заболевания, могут локализоваться в различных зонах организма (напр., той же «молочницей» называют специфический налет на языке и в полости рта некоторых новорожденных). Однако самым известным является кандидоз «сугубо женский». В разных клинических вариантах (кандидозный кольпит, кандидозный вульвовагинит, вагинальный кандидоз и т.д.) эта патология обрела поистине всеобщий характер, причем ее активная форма регистрируется все чаще, и порой даже складывается впечатление, что она уже не воспринимается как болезнь: во всяком случае, в российских женских консультациях и роддомах о молочнице спрашивают как о чем-то само собой разумеющемся. Между тем, это состояние – не просто однозначно патологическое, но и небезопасное, поэтому очень не рекомендуется его философски игнорировать или лечить самодеятельным образом (мол, у всех бывает, надо будет завтра купить в аптеке мазь или свечи, поспринцеваться и потерпеть несколько дней — и все пройдет).
Причины
Возбудитель молочницы находится повсюду — кандидой заражаются бытовым, половым, контактным, трансплацентарным путями; грибок также может инфицировать новорожденного при прохождении через родовые пути. Однако многие специалисты рассматривают проблему в ином аспекте. Условно-патогенная культура Candida, по сути, присутствует в организме всегда (тем более, в исключительно благоприятных для нее условиях влагалищной среды и паховой зоны, которые отличаются высокой секреторной активностью, влажностью и наличием питательной органической базы, но, в то же время, практически не контактируют с солнечным светом и открытым воздухом), и дело не в присутствии как таковом, а в той пропорциональной нише, которую грибок занимает в общей микрофлоре. Соответственно, прямыми причинами вспышки или обострения влагалищного кандидоза следует считать такие факторы, как:
Кроме того, у ряда пациенток отмечается отчетливая связь обострений молочницы с купанием в открытых водоемах или бассейнах, посещением бани или сауны.
Симптоматика
Классическая симптоматика вагинального кандидоза включает белые творожистые скопления на стенках влагалища (слизистая под ними в наиболее выраженных случаях эродируется или изъязвляется); почти незаметные, скудные или очень обильные выделения, зачастую с резким неприятным запахом (который может многократно усилить психологический дискомфорт женщины в течение рабочего дня и даже привести к формированию тревожно-фобического невротического расстройства); ощущения зуда, жжения, раздражения в генитальной зоне; болезненность мочеиспускания и половых контактов.
Вагинальный кандидоз при неадекватной терапии или самолечении легко хронифицируется (хроническим считается процесс с четырьмя, как минимум, обострениями в год) и может персистировать десятилетями.
Диагностика
В абсолютном большинстве случаев первым профильным специалистом, который диагностирует очередной вагинальный кандидоз, оказывается не дерматовенеролог или инфекционист, а гинеколог — при сборе жалоб и анамнеза, а также в ходе стандартного осмотра. Здесь следует отметить, что при всей распространенности и узнаваемости клинической картины, она не является патогномоничной (т.е. такой, что присуща исключительно данному заболеванию и не встречается при других). Всегда есть определенный риск «пропустить» имитирующую или комбинированную инфекцию (хламидиоз, трихомониаз и мн.др.). Поэтому целесообразно и показано полное обследование, вкл. микробиологические, цитологические, иммунологические анализы.
Лечение
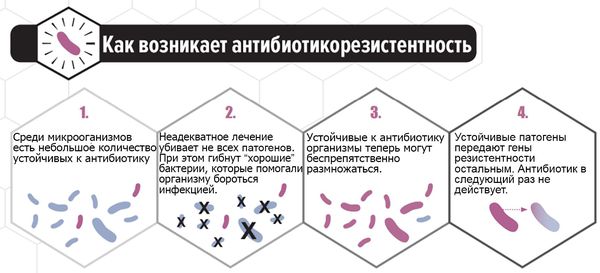
К настоящему времени спектр пероральных и местных препаратов антигрибкового действия достаточно обширен (нистатин, флуконазол, клотримазол и т.д.). Однако, во-первых, этот спектр не безграничен; во-вторых, серьезную проблему составляет быстрое распространение мутировавших резистентных штаммов Candida (что в равной степени относится и к бактериальным, и к протозойным, и к вирусным патогенам); в-третьих, следует учитывать описанную выше жизнестойкость грибковых культур и риск хронификации кандидоза. Все это требует назначения грамотной комплексной терапии, нередко длительной, включающей медикаментозное и местное лечение с применением не только антимикотиков, но и иммуностимуляторов, иммуномодуляторов, общеукрепляющих мер и диеты, нормализаторов микрофлоры и т.д. В последние десятилетия врачи, фармакологи, организаторы здравоохранения с нарастающей тревогой пытаются «достучаться» до общественного сознания: самолечение в подобных случаях не только бесполезно для самого пациента, но и опасно для популяции в целом, поскольку снижает эффективность целой медикаментозной группы и требует разработки новых препаратов, все более мощных, токсичных и дорогостоящих (пусть хотя бы это прозвучит убедительно). «Обычный» вагинальный кандидоз относится именно к тем заболеваниям, которые залечивать нельзя, – они должны быть вылечены. Для этого существует медицина, тогда как интернет придуман совсем в других целях. Даже безрецептурные лекарства могут быть назначены исключительно врачом и никем больше, по определенной схеме и в строго определенной комбинации, с учетом результатов обследования и всех индивидуальных факторов.
Вопрос о том, лечить ли одновременно партнера(ов), — также рассматривается в контексте конкретной клинической ситуации, но поставлен этот вопрос должен быть обязательно.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
Патогенез вагинального кандидоза
Основные этапы патогенеза:
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
Дифференциальную диагностику проводят со следующими заболеваниями:
Лечение вагинального кандидоза
Существуют различные группы препаратов для лечения вагинального кандидоза:
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов.
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Для профилактики кандидозного вагинита рекомендуется:
Вагинальный кандидоз
Что такое вагинальный кандидоз? Причины заболевания
Вагинальный кандидоз – это заболевание мочеполового тракта воспалительного характера, обусловленное дрожжеподобными грибами рода Candida.
В большинстве случаев причиной вагинального кандидоза является вид Candida Albicans. Он может успешно размножаться в бескислородной среде и особенно хорошо растет на тканях, в которых содержится большое количество гликогена, в том числе на слизистой женских гениталий. В последнее время врачи все чаще обнаруживают других возбудителей рода кандида, но общая частота их встречаемости не превышает 15-30%.
Симптомы вагинального кандидоза
Классическими признаками вагинального кандидоза являются:
Как правило, дискомфорт усиливается во второй половине дня, а у некоторых женщин перед менструацией. Во время гинекологического осмотра врач обнаруживает отечность и покраснение слизистой половых путей, а также специфические белые или желтовато-белые творожистые густые вагинальные выделения.
При осложненном течении заболевания на коже вульвы и слизистых оболочках, задней спайки и перанальной области появляются трещины; при рецидивирующем кандидозном вульвовагините выражены сухость, атрофичность, лихенификация в области поражения, скудные беловатые вагинальные выделения.
Особенности развития заболевания (патогенез)
Грибки из рода Candida постоянно обитают на коже и слизистых человека. При нормальном иммунитете они не вызывают никаких неприятных симптомов, но при его снижении начинается активное размножение возбудителя. При классическом течении воспаление не выходит за пределы слизистых, но при тяжелой форме он может проникать в подлежащие ткани и кровеносные сосуды, распространяясь таким образом по всему организму.
Классификация
Существует несколько типов классификации вагинального кандидоза. В зависимости от особенностей течения выделяют острую и хроническую (рецидивирующую) формы болезни. В первом случае патология характеризуется яркими симптомами и возникает не чаще четырех раз в год. При хронизации симптоматика, как правило, менее выражена, а само заболевание рецидивирует 4 раза в год и чаще.
В зависимости от наличия осложнений выделяют неосложненный и осложненный вагинальный кандидоз. В первом случае процесс протекает относительно легко и достаточно быстро купируется при подборе адекватной терапии. Как правило, он возникает у женщин, не имеющих дополнительных факторов риска (сахарный диабет, иммунодефицитное состояние различного происхождения).
Осложненная форма вагинального кандидоза характеризуется выраженными признаками, негативным образом влияющими на повседневную жизнь пациентки. Как правило воспаление распространяется на наружные половые органы, провоцирует появление язв и трещин. Такая форма часто рецидивирует.
Локализация патологического процесса позволяет выделить три формы заболевания:
Осложнения
Большинство осложнений вагинального кандидоза связано с распространением воспалительного процесса на расположенные рядом органы и ткани и присоединением бактериального воспаления. Оно возникает на фоне резкого снижения местного иммунитета. Наиболее часто пациентки сталкиваются со следующими проблемами:
Помимо распространения инфекции, вагинальный кандидоз может грозить развитием стеноза (сужения) влагалища. Это состояние возникает при хроническом воспалении, которое приводит к разрастанию рубцовой ткани и сужением просвета органа. Это приводит к значительному затруднению половой жизни.
Вагинальный кандидоз очень опасен для беременных, поскольку без лечения не исключено инфицирование плода, что может привести к его гибели.
В послеродовом периоде у женщин возможно развитие кандидозного эндометрита.
Диагностика
Диагностика вагинального кандидоза начинается со сбора жалоб. Гинеколог уточняет, что беспокоит пациентку, когда и при каких обстоятельствах появились конкретные проблемы, а также какие меры принимались для их устранения и с каким эффектом. Уделяется внимание анамнезу: перенесенным заболеваниям (особенно важны воспаления урогенитального тракта, ЗППП), количеству беременностей и родов, количеству половых партнеров и т.п.
Следующий этап диагностики – это осмотр на гинекологическом кресле, в ходе которого врач выявляет характерные изменения: отечность, покраснения, выделения и налет. При нанесении на ткани раствора Люголя на них визуализируются белые точки, напоминающие манку, что является характерным признаком заболевания. Для подтверждения диагноза врач назначает:
При необходимости (например, при рецидивирующем течении заболевания) проводятся тесты на выявление факторов риска: повышенный уровень глюкозы крови, иммунодефицит и т.п.
Лечение вагинального кандидоза
Специфическое лечение, направленное на устранение вагинального кандидоза, проводится только после выявления возбудителя и при наличии у пациентки признаков заболевания. Основой терапии являются специфические противогрибковые средства: нистатин, клотримазол, кетоконазол, флуконазол, нитрофунгин и другие. Конкретный препарат, его доза, кратность приема и длительность курса подбираются в индивидуальном порядке в зависимости от особенностей течения заболевания, наличия сопутствующих патологий и других факторов.
Если речь идет об остром неосложненном процессе, препараты назначаются в местной форме в виде свечей, вагинальных таблеток или кремов. Они вводятся непосредственно в половые пути, где останавливают активное размножение возбудителя.
При наличии осложнений, а также при хроническом течении заболевания используются препараты системного действия в виде таблеток для приема внутрь. Схема применения подбирается в индивидуальном порядке.
До полного устранения проявлений вагинального кандидоза необходимо соблюдать половой покой, чтобы минимизировать травмирование воспаленных стенок половых путей. При хроническом течении необходимо использовать презервативы. Эффективность терапии оценивается через 14 дней после начала лечения.
Прогноз и профилактика
Чтобы полностью вылечить вагинальный кандидоз, необходимо как своевременно обратиться к врачу, так и выполнять все его рекомендации. Противогрибковые препараты продаются в аптеках без рецепта, но самодеятельность в этом случае не только неэффективна, но и опасна. Только специалист может правильно подобрать необходимые средства, определить особенности их приема, а также проконтролировать действие лекарств.
Важно понимать, что намного проще предупредить вагинальный кандидоз, чем лечить его. Чтобы минимизировать риск развития заболевания, необходимо придерживаться следующих правил:
Вагинальный кандидоз – это неприятное заболевание, которое вполне можно предупредить, а при необходимости – быстро вылечить. Главное своевременно обратиться к врачу и выполнять все его рекомендации.