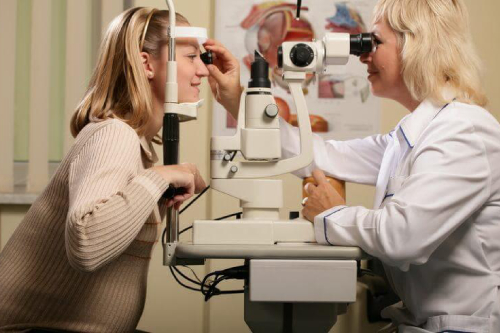
глазное давление при беременности что делать
Сама по себе глаукома не оказывает какого-либо влияния на зачатие ребенка и его последующее вынашивание. При этом в ряде исследований было даже выявлено возвращение уровня внутриглазного давления к нормальному уровню во время беременности.
Основная проблема глаукомы у беременных связана с ограниченным выбором лекарств, разрешенных для приема. Некоторые их противоглаукомных препаратов оказывают негативное влияние на плод в период внутриутробного развития, а затем на ребенка, попадая в грудное молоко. В связи с этим нужно тщательно подбирать оптимальную схему снижения внутриглазного давления у беременных женщин.
Планирование беременности
Если у женщины имеется повышенное внутриглазное давление, то необходимо заранее позаботиться о планировании беременности, чтобы в дальнейшем не навредить ребенку. Первым делом следует получить консультацию врача-офтальмолога и обсудить с ним возможность беременности и родов. В этом случае врач может несколько изменить лечение, убрав из схемы те препараты, которые могут нанести вред плоду. При этом врач не только отменяет ряд лекарств, но и постепенно изменяет дозы оставшихся капель. Иногда врач-офтальмолог направляет женщину на операцию, чтобы скорректировать внутриглазную гипертензию хирургическим путем. Это возможно только до наступления переменности. Если же выполнить операцию уже беременной женщине, то плоду нанесут вред используемые анестетики.
Лекарственные препараты
При лечении глаукомы в период беременности нельзя использовать некоторые группы препаратов для снижения внутриглазного давления. Это в основном касается бета-блокаторов, аналогов простагландинов, ингибиторов карбоангидразы. Все они обладают выраженным негативным влиянием на плод. Также эти группы лекарств могут спровоцировать выкидыш.
При начальной стадии глаукомы врач обычно отменяет все препараты на период беременности (как минимум на первый триместр из-за повышенной восприимчивости плода). Кроме того, если лечение продолжается, то на протяжении всей беременности нужно особенно тщательно следить за состояние плода, оценивая все этапы его развития и частоту сердечных сокращений.
При использовании капель для глаз, часть активного вещества проникает в системный кровоток женщины. Далее эти вещества могут проникнуть в организм ребенка через плаценту или грудное молоко. При невозможности отменить лекарственную терапию глаукомы, необходимо снизить дозу, а также подобрать наиболее безопасный препарат. Иногда помогает использование особой техники закапывания, при этом следует сразу после инстилляции надавить на внутренний угол глаза. Это закроет носослезный канал и слезные протоки, в результате чего меньшее количество активных веществ попадет в системный кровоток. Однако не всегда этих мер бывает достаточно, чтобы абсолютно обезопасить ребенка. В связи с этим любая беременная с глаукомой должна находиться под тщательным присмотром.
Практика показывает, что на фоне беременности во многих случаях происходит снижение уровня внутриглазного давления. В результате этого обычно удается либо полностью отказаться от лекарств, либо снизить их дозу.
С другой стороны, у беременных риск повреждения зрительного нерва выше, поэтому необходимо строго следовать предписаниям врача. Иногда врач предлагает пройти женщине операцию для стабилизации внутриглазного давления. Например, проведение трабекулопластики во многих случаях позволяет отказаться от лекарственной терапии. Это помогает замедлить прогрессирование глаукомы и дает время на вынашивание ребенка. После родов чаще всего приходится вернуться к медикаментозной терапии глаукомы.
Так как во время родов, особенно в период потуг, женщина испытывает сильное напряжение, при этом возрастает уровень внутриглазного давления. В связи с этим роды потенциально опасны для женщин с глаукомой, и врачи обычно предпочитают проводить родоразрешение путем кесарева сечения.
Период лактации
При кормлении ребенка грудью также следует внимательно относиться к проводимому лечению. Важно регулярно наблюдаться у офтальмолога. Как минимум один раз в 2-3 месяца необходимо измерять уровень внутриглазного давления. Поля зрения следует проверять дважды в год.
При лактации следует ограничить прием некоторых препаратов. Желательно также дополнить лечение физиотерапией, так как это поможет улучшить состояние зрительного нерва. Кроме того, важно тщательно обследовать ребенка, так как заболевание глаукомой может носить семейный характер.
Глазное давление у беременных
Такой показатель, как глазное давление при беременности подлежит периодическому контролю. Соблюдая ряд несложных правил, здоровая женщина может предупредить повышение АД и провести все 9 месяцев, получая удовольствие от своего состояния. При повышении АД прием любых препаратов должен производиться под наблюдением врача.
Как беременность влияет на зрение
Беременность связана с таким количеством изменений в организме, что даже при соблюдении всех правил возможны проявления нарушений зрения. Болезненные ощущения в глазах сопровождаются резью, зудом, размытостью, покраснением, чувствительностью к свету. Причины этого явления связаны как с физиологией, так с патологией беременности. К причинам относятся:
Консультация специалиста обязательна, если у женщины резко ухудшилось зрение, боль в глазах не проходит уже 2 дня, двоится в глазах или травмировано глазное яблоко.
Причины повышения глазного давления
Изменения показателей АД негативно отражаются на течении беременности. Пониженное давление ухудшает кровообращение, вызывает гипоксию плода и задержку развития. Повышенное давление, особенно на поздних сроках, лечится в стационаре. Это явление приводит к нарушению кровотока из-за отека плаценты, а ребенок страдает от дефицита кислорода и питательных веществ.
При АД выше 170/110 развивается острое нарушение кровообращения в мозге плода. В результате повышения давления происходят спазматические сокращения сосудов, сужается просвет, из-за чего усиливается АД. Эти механизмы происходят внутри глазных капилляров, что приводит к увеличению внутриглазного давления. Если глазное давление изменяется, то нарушается нормальное функционирование оптическое системы глаза. Поэтому давление при беременности подлежит строгому контролю. Каждое посещение женской консультации должно сопровождаться контрольным замером АД для избежания нежелательных патологий — преэклампсии, отслойки плаценты.
Что делать при повышенном глазном давлении во время беременности?
Первые симптомы повышения внутриглазного давления — сухость глаз, воспаление. Рекомендуется применять капли — «искусственные слезы» Эти препараты смазывают пересохшую слизистую и устраняют неприятные симптомы. АД повышается по разнообразным причинам, поэтому медикаментозные препараты должны подбираться лечащим врачом индивидуально. При этом регулируется норма труда и длительность сна, а иногда рекомендуют дневной отдых. В питание вводят большое количество белка, витаминов, снижают ежедневную норму углеводов, соли. Если женщину относят к группе низкого риска, рекомендуется безмедикаментозное лечение — диета, здоровый сон, легкая физическая нагрузка. При повышенном риске подбираются препараты, снижающие риск нарушений кровообращения в мозге и ухудшение маточно-плацетарного кровотока.
Можно ли предупредить и как?
Ряд несложных правил, которые помогают держать в норме внутриглазное давление при беременности:
Предугадать все изменения в организме во время беременности невозможно. Будущая мама может помочь себе, стараясь как можно меньше волноваться, получать удовольствие от своего состояния и не переживать лишний раз. В большинстве случаев беременность протекает без осложнений, поэтому нервничать заранее не стоит.
Давящая боль в глазах: причины и лечение
Иногда мы испытываем дискомфорт особого рода – кажется, что болит то ли голова, то ли глаза. Эта боль возникает в районе носовых пазух или в задней части глаза. Иногда она пульсирующая, иногда – постоянная. Это состояние нас очень пугает и хочется узнать, чем вызвана эта боль? Что можно сделать, чтобы ее облегчить? Может что-то не так со зрением?
Давайте для начала ответим на последний вопрос.
Ученые из Американской академии офтальмологии определили «боль в глазах» как «физический дискомфорт, вызванный глазным или другим заболеванием». Но ученые подчеркивают при этом, что «место боли не обязательно указывает на причину боли».
В большинстве случаев причина головной боли, ощущаемой в глазах, может скрываться в совсем другом месте. Мы чувствуем боль именно в этом месте из-за сети взаимосвязанных сенсорных нервов, которые пронизывают все ткани организма.
«Почти все структуры головы, чувствительные к боли, переносят ощущение боли в область глаз», – рассказывает доктор Марк У. Грин, доктор медицины, профессор неврологии в Медицинской школе Икана при больнице Mount Sinai в Нью-Йорке. «То, что болит глаз, не означает, что проблема в самом глазу. На самом деле, это случается довольно редко».
Грин советует помнить одно полезное правило: если белая часть глаза (склера) не покраснела, и нет жалоб на зрение – нечеткую или искаженную картинку, весьма маловероятно, что головная боль связана с самими глазами.
Распространенные причины боли в глазах
Мигрень
Мигрень – самый распространенный тип головной боли, которая лишает нас радости жизни. Это головная боль, приступы которой напоминают приливы, она может продолжаться до 72 часов, ее частая характеристика – сильная пульсирующая боль с одной стороны головы и за глазами. Боль может ощущаться и в затылочной части головы. Другие классические симптомы мигрени – тошнота, рвота и чувствительность к свету, запахам и звукам.
«Мигрень произошла от термина «migraine», что означает «боль в половине головы». Людям с мигренью приходится очень тяжко, – говорит Грин. – «Это сильная боль, причем она бывает разных типов, то есть имеется несколько видов головной боли. Люди могут чувствовать себя по-разному, но у них у всех мигрень».
Предшествовать головной боли могут зрительные расстройства – мигания света или ореолы вокруг источников света. Однако у большинства людей, страдающих мигренью, такие симптомы отсутствуют.
Есть много триггеров, которые могут запустить мигрень. К ним относятся усталость, эмоциональное напряжение, недостаток сна или чрезмерный сон, пропуск приема пищи, яркий или мерцающий свет, резкие запахи, громкие звуки, определенные продукты, а также изменения температуры и влажности.
Существует и генетическая предрасположенность к мигрени: 70% пациентов сообщают, по крайней мере, об одном близком родственнике, который также страдал от мигрени.
Мигрень, выявленную на достаточно ранней стадии, можно успешно лечить безрецептурными обезболивающими, но есть несколько рецептурных лекарств, которые можно использовать как в профилактических целях, так и для уменьшения количества приступов и уменьшения болевого симптома.
Для лечения хронической мигрени и болезненных ощущений в глазах может потребоваться ежедневный прием лекарств.
Кластерные головные боли
Кластерная головная боль – это состояние, характеризующееся многочисленными и частыми приступами головных болей. Эти кластерные периоды могут длиться недели или месяцы, а затем следует период ремиссии, когда головные боли не возникают в течение нескольких месяцев или лет.
Кластерная головная боль обычно возникает быстро, иногда у боли бывают предвестники, болевые ощущения могут длиться до трех часов. Симптомы включают мучительную боль (часто головную боль за одним глазом), которая отдает в другие части лица, головы и шеи; красные и опухшие глаза; и чрезмерное слезоотделение.
Считается, что причинами кластерных головных болей могут быть аномалии в гипоталамусе (части мозга, которая контролирует многие важные функции организма). Что может вызывать боли пока не выявили, и лекарства от кластерных головных болей в глазах пока нет.
Лечение кластерных головных болей направлено на уменьшение тяжести симптомов, сокращение периода кластерных болей и предотвращение будущих приступов. Среди методов лечения – кислородная терапия, инъекции триптанов и местные анестетики.
Инфекции носовых пазух
Пазухи – это заполненные воздухом пространства черепа. Они расположены за носом, лбом и щеками, а также за глазами. Инфекция носовых пазух (гайморит) – частая причина боли, в том числе головной боли в глазах.
Мигрень часто ошибочно принимают за головную боль при инфекции носовых пазух. Лечение головной боли, локализующейся в носовых пазухах, включает устранение основной инфекции с помощью рецептурных антибиотиков и противоотечных средств.
Офтальмологические заболевания, вызывающие головную боль, локализующуюся за глазами
Наконец, существует ряд заболеваний глаз и других проблем, которые могут вызвать болевые ощущения в глазах. Среди них:
Глаукома
Глаукома – это заболевание глаз, при котором поражен зрительный нерв, что вызывает потерю периферического зрения, помутнение зрения, трудности с адаптацией к темноте и появление ореолов вокруг источников света.
Склерит
Неврит зрительного нерва
Неврит зрительного нерва или воспаление зрительного нерва сопровождается болью в глазах или головной болью позади глаза, нечеткостью зрения, потерей цветового зрения, плавающими мушками, тошнотой и потерей зрения.
Болезнь Грейвса или базедова болезнь
Базедова болезнь – это аутоиммунное заболевание, связанное с неполадками в щитовидной железе. Базедова болезнь затрагивает глаза, они становятся очень выпуклыми, краснеют, веки втягиваются, у больных ограничена способность двигать глазами, изображение двоится, иногда может наблюдаться потеря зрения. В некоторых случаях болезнь Грейвса также может вызывать боль в глазах.
Когда обращаться к окулисту?
Если вы испытываете необычные боли за глазами, немедленно обратитесь к окулисту. Если белок глаза поменял цвет, или вы испытываете тошноту или проблемы со зрением, связанные с головной болью, это признаки и симптомы острого приступа глаукомы, который может вызвать необратимую потерю зрения. Выясните, что вызывает боль в глазах. Запишитесь к офтальмологу и обязательно получите консультацию.
Если у Вас повышенное артериальное давление… Несколько простых советов как снизить артериальное давление и быть здоровым
ЕСЛИ У ВАС ПОВЫШЕННОЕ АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ…
НЕСКОЛЬКО ПРОСТЫХ СОВЕТОВ КАК СНИЗИТЬ АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ И БЫТЬ ЗДОРОВЫМ
Татьяна Алексеевна Петричко,
зав. кафедрой ОВП и профилактической медицины
КГБОУ ДПО ИПКСЗ, д.м.н.
Артериальная гипертония – одно из наиболее распространённых хронических заболеваний современности. В настоящее время в России около 40% населения страдают артериальной гипертонией. У многих пациентов артериальная гипертония длительное время может протекать бессимптомно, не влияя на общее самочувствие. При многолетнем течении этого заболевания организм постепенно адаптируется к высокому давлению, и самочувствие человека может оставаться сравнительно неплохим. При этом повышенное артериальное давление оказывает неблагоприятное воздействие на кровеносные сосуды и внутренние органы: головной мозг, сердце, почки. Это нередко приводит к таким серьёзным осложнениям, как инсульт, ишемическая болезнь сердца (стенокардия), инфаркт миокарда, сердечная и почечная недостаточность.
Помните! Артериальная гипертония – хроническое заболевание, которое постоянно и неуклонно прогрессирует при отсутствии лечения. Однако эту болезнь можно контролировать! Для эффективного снижения артериального давления и риска сердечно-сосудистых осложнений важно регулярно принимать лекарства и поддерживать здоровый образ жизни.
Что нужно делать при обнаружении повышенного артериального давления?
При обнаружении повышения артериального давления необходимо незамедлительно обратиться к врачу для выявления причины заболевания и определения тактики лечения.
Помните! Ни в коем случае не следует заниматься самолечением. Нельзя слушать советы знакомых и родственников, страдающих артериальной гипертонией и употреблять для лечения те же лекарства, которые принимают они. Поскольку причина и течение заболевания у каждого человека различны, то и лечение для одних может быть полезным, а для других бесполезным или даже вредным. Только врач может определить необходимую тактику лечебных мероприятий для каждого больного.
С чего необходимо начинать лечение повышенного артериального давления?
Для того, чтобы предотвратить возникновение или прогрессирование уже имеющийся артериальной гипертонии, необходимо снижать массу тела, отказаться от некоторых вредных привычек, таких как курение, злоупотребление алкоголем, чрезмерное употребление соли.
Принимать гипотензивные препараты – лекарства снижающие артериальное давление.
Когда нужно начинать постоянный прием таблеток?
При каком давлении нужно постоянно принимать таблетки?
Если Ваше давление в основном Выше 140/90, пусть это даже будет 150/95 и особенно если периодически бывают кризы таблетки уже нужно принимать. Принцип лечения артериальной гипертонии состоит в том, чтобы на фоне приема лекарств уровень артериального давления не выходил за пределы нормальных значений, сто создает условия для нормального функционирования всех жизненно важных органов и систем организма.
Какова цель постоянного приема гипотензивных?
Помните! Артериальная гипертония является хроническим заболеванием и, как и все хронические заболевания требует постоянного и непрерывного лечения. Прекращение приема лекарственных средств неминуемо приведет к рецидиву повышения артериального давления и развития осложнений.
Какой нужен препарат?
На этот вопрос нужно отвечать только вместе с врачом. В настоящее время для лечения гипертонии существует большой арсенал лекарственных средств, обеденных в 5 групп препаратов. Каждая из этих групп имеет свои противопоказания, особенности назначения в зависимости от сопутствующих заболеваний, возраста и т.д
Группы антигипертензивных препаратов
атенолол, метопролол, бисопролол, бетаксолол
Нифедипин, амлодипин, лерканидипин, феллодипин, нитрондипин
Каптоприл, эналоприл, перендоприл, лизиноприл, фозтноприл
IV группа — Блокаторы АТ рецепторов
Лозартан, вальсортан, эпросартан, телмисартан, олмесартан, Азилсартан
V группа – Мочегонные
Помните! Только врач может назначить лекарства и определить их дозировки.
На что действуют эти препараты?
На факторы, от которых зависит уровень АД, главные из них Вам уже хорошо знакомы: спазм (сужение) сосудов, усиленная работа сердца, задержка жидкости. Поговорим об этом чуть подробнее.
От чего зависит уровень артериального давления?
Какие же факторы выделяются и как на них воздействовать?
— если из крана жидкость поступает под давлением, то и давление в трубе повысится; здесь нужны бета-блокаторы.
— если уменьшить просвет трубы, то давление тоже повысится; просвет трубы увеличивают антагонисты кальция, ингибиторы АПФ, блокаторы АТ-рецепторов.
— если увеличить количество жидкости в цистерне, то давление в системе тоже повысится; на этот фактор могут повлиять мочегонные.
Кто решает вопрос о группе препарата?
Врач с учетом особенностей Вашего организма и других факторов, принимает решение с какой группы препаратов следует начать лечение.
Как он решает вопрос о дозировке?
Обычно лечение начинают с самой маленькой дозы. Вы ее принимаете в течение 5-7 дней и контролируете в дневнике давление АД следует измерять как минимум 2 раза в день, желательно в одни и те же часы). Оно обычно немного снижается. Через 5 дней доза увеличивается и снова в течение 5 дней Вы продолжаете контроль давления. Оно еще немного снизится. Если АД не стало 140/90, то дозу продолжают постепенно увеличивать до тех пор, пока АД не дойдет до безопасных пределов.
А как поступить, если давление все-таки не доходит до безопасных пределов?
Долго ли продолжается подбор схемы?
Что требуется от Вас при подборе дозы?
Регулярное измерение АД и ведение дневника. Без этого работа по подбору дозы превращается в самообман.
Может ли врач подобрать нужную схему без Вашего участия?
Никогда. Любое решение он принимает только, ориентируясь на реакцию со стороны АД. Эту реакцию можно увидеть только из дневников. Без знания Ваших ежедневных показаний давления нельзя принять правильное решение.
Нужно ли быстро снижать АД?
Если речь идет о планомерном подборе лечения, то нет. Многие больные годами жили с повышенными цифрами давления. Его быстрое снижение может привести наоборот к ухудшению самочувствия.
Продолжить тот же образ жизни (правильное питание и физические нагрузки) и прием подобранной гипотензивной схемы.
Что будет, если Вы перестанете принимать таблетки?
Давление снова начнет повышаться, иногда даже в виде криза.
Что мешает регулярному приему таблеток?
Какими побочными эффектами обладают гипотензивные препараты?
Каждый из антигипертензивных препаратов может обладать побочным эффектом.
Вероятность появления и выраженности побочного эффекта зависит от дозы: чем она выше, тем вероятнее риск развития побочных эффектов – именно поэтому врач стремиться к назначению оптимальных доз препаратов.
Частота развития побочного эффекта и его выраженность могут различаться у различных групп препаратов.
Помните! При появлении каких-либо новых симптомов или неприятных ощущений на фоне приема лекарств необходима консультация лечащего врача.
Можете ли высказать врачу свои пожелания по поводу гипотензивных, которые Вам будут рекомендованы?
Что же это за пожелания?
Во-первых, кратность приема. Есть таблетки, которые нужно принимать 1 или 2 раза в день, а есть те, которые нужно принимать 3 или 4.
Во-вторых, отсутствие побочных эффектов. Если Вы уже принимали какие-то таблетки и плохо их переносили, скажите об этом врачу.
В-третьих, стоимость. Имеются эффективные, удобные для приема с минимумов побочных действий препараты. Но стоимость их выше, чем аналогичных препаратов, которые уступают им по отдельным пунктам. Нет смысла начинать лечение дорогостоящими таблетками, если Вы в последующем не сможете из применять. Хотя всегда нужно помнить, что нет ничего дороже здоровья.
В-четвертых, эффективность контроля. Можно подобрать несколько схем, посчитать стоимость одного дня лечения, сопоставить, которая из них эффективнее и выбрать решение о том, что Вы предпочтете.
Что лучше всего может уменьшить стоимость лечения?
Правильное питание и физические упражнения. Эти факторы могут снизить АД на 10-20 мм. Если Вы их не придерживаетесь, тогда Вам придется платить за лишние таблетки.
Помните! Лечение – процесс, его успешность зависит и от врача, и от самого больного, а также особенностей медикаментозного препарата, его переносимости и побочных действий. Поэтому знание сущности заболевания, его основных причин, факторов, влияющих на его развитие и течение,-необходимый компонент комплекса лечения. Это важный шаг к сохранению здоровья.
Диагностика глаз при беременности
Необходимость диагностики связана с резкими изменениями гормонального фона, что может негативно повлиять на функцию зрения. Глаза во время беременности претерпевают структурные изменения в зоне сетчатки, создается риск развития осложнений.
Обследование органов зрения проводят с следующими целями:
При нормальном зрении женщине назначают диагностику зрительного аппарата дважды: в первом триместре (10-14 неделя), в третьем триместре (34-36 неделя).
Беременность и зрение тесно связаны, от состояния глаз зависит выбор метода родовспоможения. Естественные роды опасны для женщин с такими глазными заболеваниями, как прогрессирующая близорукость одного или обоих глаз, выражения глаукома, сочетание миопии с хроническими заболеваниями внутренних органов (сахарный диабет, зоб, пиелонефрит, анемия, доброкачественные новообразования, ХОБЛ).
Безопасные методы диагностики зрения у беременных
Обследование органов зрения в лечебно-диагностических центрах, оснащенных инновационным оборудованием, безопасно как для женщины, так и плода. При первичном посещении офтальмолог проводит осмотр и оценивает качество и остроту зрения, состояние глазного дна, передней камеры, проверяет поля зрения, при необходимости измеряет внутриглазное давление.
Комплекс инструментальных методов исследования глаз у беременных:
Методы исследования на офтальмологической аппаратуре проводят при расширенном зрачке. Для этого в конъюнктивальный мешок закапывают по 1-2 капли специального препарата (мидриатик). Эта процедура безболезненна, не доставляет дискомфорта. Глазные капли не проникают в системный кровоток и не оказывают токсического влияния на плод.
Если болят глаза при беременности, заметно ухудшается качество зрения, осмотры у офтальмолога проводят чаще. Это необходимо для обнаружения причин – изменения или аномалии рефракции, дистрофия структур зрительного аппарата, инфекционно-воспалительные процессы.
Противопоказаний к обследованию глаз не существует. Если у женщины выявлены признаки острого воспаления – покраснение, отечность, гнойно-серозные выделения слизистой, инструментальная диагностика откладывается до устранения клинических симптомов.
Рекомендации окулиста для беременной женщины
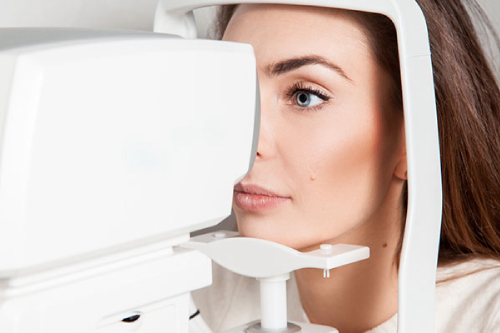
Периферическая дистрофия – главная причина отказа беременным в естественных родах. Таким женщинам планирую кесарево сечение. Лазерная коагуляция решает эту проблему. Методика абсолютно безопасна, не имеет серьезных противопоказаний. Вмешательство проходит под местной анестезией, бесконтактно и бескровно, что делает невозможным инфицирование.
Операцию рекомендуют провести до 35 недели беременности. Манипуляция проходит в амбулаторных условиях, после чего женщина отправляется домой. Восстановительный период отсутствует, нет необходимости менять привычный жизненный уклад.
Самостоятельные роды и зрение
Так как сетчатка глаза при беременности уязвима и на ее состояние влияют такие факторы, как гормональные изменения, токсикоз, решение о самостоятельных родах принимает только врач (акушер-гинеколог, офтальмолог).
Основной критерий допуска к естественному родовспоможению – нормальное состояние глазного дна. Самостоятельные роды противопоказаны при средней и высокой степени миопия (близорукость от 6 диоптрий и более), гиперметропии (дальнозоркость с выраженным косоглазием).
При таких состояниях велика вероятность развития осложнения и появления таких симптомов, как пелена перед глазами, искажение видимых объектов, выпадение отдельных участков из поля зрения, нарушение центрального зрения, фотопсии (вспышки молний в глазу). Это свидетельствует об отслоении сетчатки и требует срочного хирургического лечения. Медикаментозная терапия не эффективна.
Профилактика осложнений после родов
Ранняя профилактика снижения зрения после родов заключается в регулярном посещении офтальмолога и контроле прогрессирующей патологии. По мере изменений врач будет прописывать медикаментозное лечение или ношение корригирующих приспособлений (очки, линзы).
Чтобы избежать осложнений в послеродовом периоде, нужно готовиться к самим родам. Научится правильному дыханию, как вести себя при потугах. От контроля поведения, психоэмоционального настроя зависит степень риска послеродовых негативных последствий для глаз – кровоизлияния, повреждение сетчатки.