гипоплазия плода при беременности что такое
Гипоплазия плода при беременности что такое
Если у Вашего плода найдены ультразвуковые маркёры
Если при ультразвуковом исследовании найдены маркеры хромосомной патологии плода
Самые часто встречающиеся ультразвуковые маркеры хромосомной аномалии:
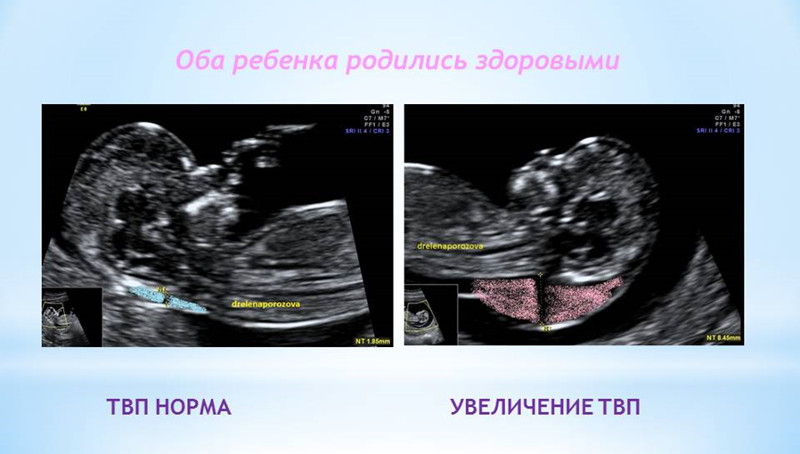
1. Увеличение ТВП.
Оценка этого параметра проводится в первое скрининговое УЗИ (11-14 недель)
ТВП (толщина воротникового пространства) может оказаться больше нормы по нескольким причинам.
Почему у плода может выявляться увеличение ТВП?
Родители бывают крайне взволнованы и хотят сразу же получить ответы на все, возникающие у них вопросы – с чем связано, что делать и многие другие. Вопросы, на которые невозможно ответить сразу. Ведь причин увеличения ТВП множество. Данная находка может встречаться у абсолютно здоровых плодов, это не порок развития, это лишь сигнал к более глубокому обследованию, потому что такая особенность может иметь место у плодов с хромосомной патологией, аномалиями сердца либо другими врожденными или наследственными заболеваниями. При увеличении максимального порога ТВП ВАЖНО, чтобы врач оценил все остальные ультразвуковые маркеры (признаки), а также провел детальную оценку анатомии плода. Возможно, причина увеличения ТВП кроется в нарушении развития плода (например, аномалии строения сердца).
Что делать при выявлении увеличения ТВП у плода?
Если у вашего плода обнаружили расширение ТВП, Вас обязательно направят на консультацию к врачу генетику, который собрав анамнез, оценив все риски, даст рекомендации по дополнительным методам исследования (инвазивная диагностика). Далее потребуется экспертное УЗИ плода на сроке 20 недель для детальной оценки анатомии. Если по всем этим исследованиям отклонений не выявлено, то шансы родить здорового ребенка велики даже при значительной величине ТВП.
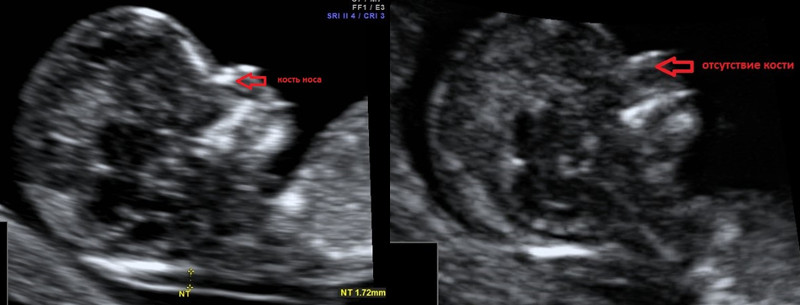
2. Гипоплазия\аплазия костей носа.
Гипоплазия костей носа – уменьшение размеров косточки носа в зависимости от КТР вашего малыша.
Аплазия костей носа – отсутствие визуализации косточки носа у вашего малыша.
Отсутствие видимости костной части спинки носа у плода или ее недоразвитие (недостаточно яркая) на первом скрининге связана с задержкой отложения кальция. Такая ситуация несколько чаще может встречаться у плодов с синдромом Дауна, однако важно, что:
3. Гиперэхогенный кишечник.
Это термин, говорящий о повышенной эхогенности (яркости) кишечника на ультразвуковом изображении. Выявление гиперэхогенного кишечника НЕ является пороком развития кишечника, а просто отражает характер его ультразвукового изображения. Необходимо помнить, что эхогенность нормального кишечника выше, чем эхогенность соседних с ним органов (печени, почек, легких), но такой кишечник не считается гиперэхогенным. Гиперэхогенным называется только такой кишечник, эхогенность которого сравнима с эхогенностью костей плода.
Почему кишечник у плода может быть гиперэхогенным?
Иногда гиперэхогенный кишечник выявляется у абсолютно нормальных плодов, и при УЗИ в динамике этот признак может исчезать. Повышенная эхогенность кишечника может быть проявлением хромосомных болезней плода, в частности, синдрома Дауна. В связи с этим при обнаружении гиперэхогенного кишечника проводится тщательная оценка анатомии плода. Однако при выявлении гиперэхогенного кишечника можно говорить лишь о повышенном риске синдрома Дауна, так как подобные изменения могут встречаться и у совершенно здоровых плодов. Иногда гиперэхогенный кишечник может быть признаком внутриутробной инфекции плода. Гиперэхогенный кишечник часто обнаруживается у плодов с задержкой внутриутробного развития. Однако при этом будут обязательно выявляться отставание размеров плода от срока беременности, маловодие и нарушение кровотока в сосудах плода и матки. Если ничего из вышеперечисленного не выявлено, то диагноз задержки развития плода исключен.
Что делать при выявлении гиперэхогенного кишечника у плода?
Вам следует обратиться к специалисту генетику, который еще раз оценит результаты биохимического скрининга и даст необходимые рекомендации по дальнейшему ведению беременности.
4. Гиперэхогенный фокус в желудочке сердца.
Это термин, говорящий о повышенной эхогенности (яркости) небольшого участка сердечной мышцы на ультразвуковом изображении. Выявление гиперэхогенного фокуса в сердце НЕ является пороком развития сердца, а просто отражает характер его ультразвукового изображения. Гиперэхогенный фокус возникает в месте повышенного отложения солей кальция на одной из мышц сердца, что не мешает нормальной работе сердца плода и не требует никакого лечения.
Почему у плода может выявляться гиперэхогенный фокус в сердце?
Иногда гиперэхогенный фокус в сердце выявляется у абсолютно нормальных плодов, и при УЗИ в динамике этот признак может исчезать. Наличие гиперэхогенного фокуса в сердце плода может быть проявлением хромосомных болезней плода, в частности, синдрома Дауна. В связи с этим при обнаружении гиперэхогенного фокуса проводится тщательная оценка анатомии плода. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только гиперэхогенного фокуса в сердце не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур.
Что делать при выявлении гиперэхогенного фокуса в сердце плода?
Если у плода выявлен ТОЛЬКО гиперэхогенный фокус в сердце, то никаких дополнительных обследований не требуется; риск болезни Дауна не увеличивается. На плановом УЗИ в 32-34 недели еще раз будет осмотрено сердце плода. В большинстве случаев гиперэхогенный фокус в сердце исчезает к этому сроку беременности, но даже если он продолжает оставаться в сердце, это никак не влияет на здоровье плода и тактику ведения беременности.
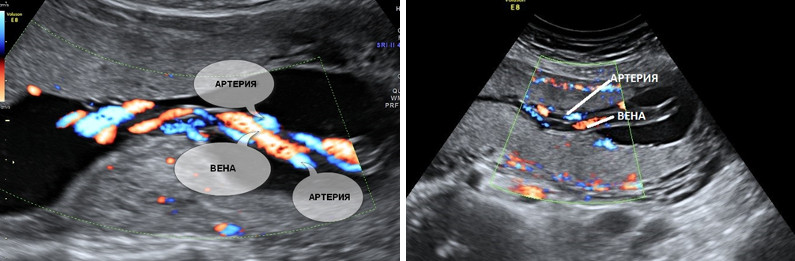
5. Единственная артерия пуповины.
Нормальная пуповина состоит из трех сосудов – две артерии и одна вена. Иногда вместо двух артерий в пуповине формируется только одна артерия и одна вена, таким образом, в пуповине определяется всего два сосуда. Данное состояние считается пороком развития пуповины, однако этот порок не оказывает никакого влияния на послеродовое состояние ребенка и его дальнейшее развитие.
Почему у плода может определяться единственная артерия пуповины?
Иногда единственная артерия пуповины выявляется у абсолютно нормальных плодов; после рождения ребенка данный факт не оказывает никакого влияния на его дальнейшее развитие. Иногда единственная артерия пуповины сочетается с пороками сердечно-сосудистой системы плода, поэтому при выявлении единственной артерии пуповины проводится детальный осмотр анатомии плода и, в частности, сердечно-сосудистой системы. При отсутствии других пороков развития единственная артерия пуповины в состоянии обеспечить адекватный кровоток плода. Несколько чаще единственная артерия пуповины выявляется у плодов с синдромом Дауна и другими хромосомными болезнями. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только единственной артерии пуповины не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур. Единственная артерия пуповины иногда приводит к возникновению задержки внутриутробного развития плода. В связи с этим при обнаружении единственной артерии пуповины рекомендуется дополнительное УЗИ в 26-28 недель беременности, и плановое в 32-34 недели. Если отставание размеров плода от срока беременности или нарушение кровотока в сосудах плода и матки не выявлено, то диагноз задержки развития плода исключен.
Что делать при выявлении единственной артерии пуповины у плода?
Выявление только единственной артерии пуповины не повышает риск наличия синдрома Дауна и не является показанием к консультации генетика и проведению других диагностических процедур. Необходимо контрольное УЗИ в 26-28 и 32 недели беременности для оценки темпов роста плода и оценки его функционального состояния.
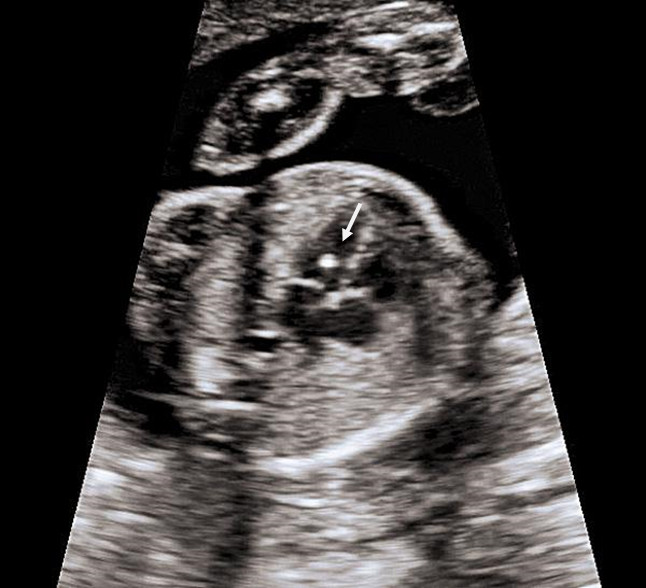
6. Кисты сосудистых сплетений (КСС).
Часто ли встречаются кисты сосудистых сплетений?
В 1-2 % всех нормальных беременностей плоды имеет КСС, в 50 % случаев обнаруживаются двусторонние кисты сосудистых сплетений, в 90 % случаев кисты самопроизвольно исчезают к 26-ой неделе беременности, число, размер, и форма кист могут варьировать, кисты также найдены у здоровых детей и взрослых. Несколько чаще кисты сосудистых сплетений выявляются у плодов с хромосомными болезнями, в частности, с синдромом Эдвардса (трисомия 18, лишняя 18 хромосома). Однако, при данном заболевании у плода всегда будут обнаруживаться множественные пороки развития, поэтому выявление только кист сосудистого сплетения не повышает риск наличия трисомии 18 и не является показанием к проведению других диагностических процедур. При болезни Дауна кисты сосудистых сплетений, как правило, не выявляются. Риск синдрома Эдвардса при обнаружении КСС не зависит от размеров кист и их одностороннего или двустороннего расположения. Большинство кист рассасывается к 24-28 неделям, поэтому в 28 недель проводится контрольное УЗИ. Однако, если кисты сосудистых сплетений не исчезают к 28-30 неделям, это никак не влияет на дальнейшее развитие ребенка.
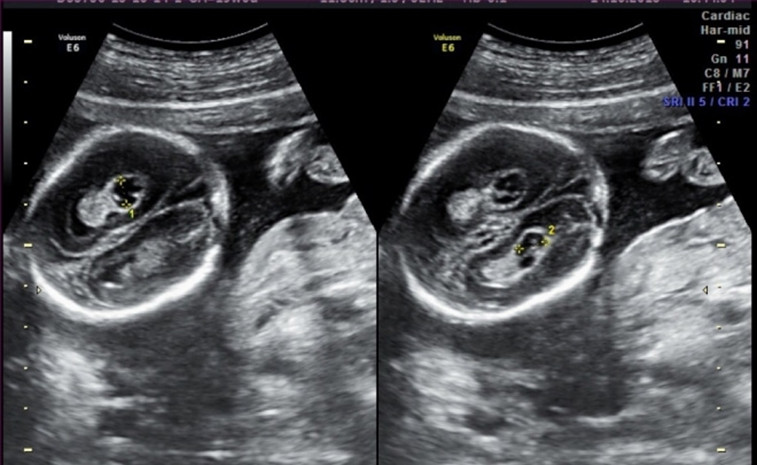
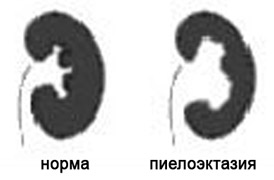
7. Расширение почечных лоханок (пиелоэктазия).
Почечные лоханки это полости, где собирается моча из почек. Из лоханок моча перемещается в мочеточники, по которым она поступает в мочевой пузырь.
Пиелоэктазия представляет собой расширение почечных лоханок. Пиелоэктазия в 3-5 раз чаще встречается у мальчиков, чем у девочек. Встречается как односторонняя, так и двухсторонняя пиелоэктазия. Легкие формы пиелоэктазии проходят чаще самостоятельно, а тяжелые иногда требуют хирургического лечения.
Причина расширения почечных лоханок у плода.
Если на пути естественного оттока мочи встречается препятствие, то моча будет накапливаться выше данного препятствия, что будет приводить к расширению лоханок почек. Пиелоэктазия у плода устанавливается при обычном ультразвуковом исследовании в 18-22 недели беременности.
Опасна ли пиелоэктазия?
Умеренное расширение почечных лоханок, как правило, не влияет на здоровье будущего ребенка. В большинстве случаев при беременности наблюдается самопроизвольное исчезновение умеренной пиелоэктазии. Выраженная пиелоэктазия (более 10 мм) свидетельствует о значительном затруднении оттока мочи из почки. Затруднение оттока мочи из почки может нарастать, вызывая сдавление, атрофию почечной ткани и снижение функции почки.
Кроме того, нарушение оттока мочи нередко сопровождается присоединением пиелонефрита – воспаления почки, ухудшающего ее состояние. Несколько чаще расширение лоханок почек выявляется у плодов с синдромом Дауна. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только расширения почечных лоханок не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур. Единственное, что нужно сделать до родов – пройти контрольное УЗИ в 32 недели и еще раз оценить размеры почечных лоханок.
Нужно ли обследовать ребенка после родов?
У многих детей умеренная пиелоэктазия исчезает самопроизвольно в результате дозревания органов мочевыделительной системы после рождения ребенка. При умеренной пиелоэктазии бывает достаточно проводить регулярные ультразвуковые исследования каждые три месяца после рождения ребенка. При присоединении мочевой инфекции может понадобиться применение антибиотиков. При увеличении степени пиелоэктазии необходимо более детальное урологическое обследование.
В случаях выраженной пиелоэктазии, если расширение лоханок прогрессирует, и происходит снижение функции почки, бывает показано хирургическое лечение. Хирургические операции позволяют устранить препятствие оттоку мочи. Часть оперативных вмешательств может с успехом выполняться эндоскопическими методами – без открытой операции, при помощи миниатюрных инструментов, вводимых через мочеиспускательный канал. В любом случае вопрос об оперативном лечении решается после рождения ребенка и полного его обследования.
Что делать при выявлении ультразвуковых маркеров хромосомной патологии у плода?
Вам следует обратиться к специалисту генетику, который еще раз оценит результаты ультразвукового исследования и биохимического скрининга, рассчитает риск индивидуально для вашего случая и даст необходимые рекомендации по дальнейшему ведению беременности.
© 2021 краевое государственное бюджетное учреждение здравоохранения «Красноярский краевой медико-генетический центр» (КГБУЗ «ККМГЦ»)
Причины, разновидности, признаки, лечение гипоплазий
Что такое гипоплазия? Причины, признаки, лечение гипоплазии
Гипоплазией называется недоразвитие какого-либо органа или ткани – это общая и главная черта патологии, будь то гипоплазия почек, головного мозга или гипоплазия сегмента правой или левой позвоночной артерии.
У человека чаще всего встречается недоразвитие отдельных органов. Так, этой патологией может быть поражен головной мозг, но не вся центральная нервная система, или одно легкое без вовлечения второго и верхних дыхательных путей.
Патология возникает из-за сбоя во время внутриутробного развития. Наиболее часто встречающиеся причины развития гипоплазий:
Гипоплазии не всегда выявляют вовремя. Успешность диагностирования зависит от степени недоразвития и от того, какой орган поражен. Так, для выявления признаков гипоплазии эмали зубов у ребенка зачастую достаточно осмотра опытного стоматолога. В то время как для диагностирования недоразвития почек потребуются дополнительные инструментальные методы обследования.
Недоразвитие всего организма называется нанизмом.
Недоразвитие ЦНС. Гипоплазия головного мозга
Внутриутробное недоразвитие структур центральной нервной системы – один из самых тяжелых пороков, влияющих на функционирование всего организма.
О недоразвитии структур ЦНС можно догадаться по симптоматике, которая выявляется практически с момента рождения. Так, при гипоплазии мозжечка, который отвечает за координацию движений, у ребенка наблюдаются дискоординация и ухудшение мышечного тонуса. А когда он начинает ходить, выявляется нарушение равновесия. Гипоплазия мозолистого тела, отвечающего за координированную работу обоих полушарий, может привести к самым разным последствиям. В первую очередь:
Гипоплазия головного мозга (или микроцефалия) – это пропорциональное недоразвитие всех его структур. В раннем детском возрасте такое нарушение проявляется задержкой роста и развития, в более позднем – серьезными нарушениями интеллекта.
Недоразвитие органов сердечно-сосудистой системы
В основном проявляется со стороны сосудов. Может возникнуть на любом из отрезков сердечно-сосудистой системы. Недоразвитие более мелких сосудов компенсируется за счет того, что их много. Гипоплазия крупных сосудов чревата последствиями посерьезнее: недоразвитие сосуда провоцирует ранние нарушения со стороны органа, который он обеспечивает кровью.
Гипоплазия сердца встречается реже и зачастую проявляется недоразвитием одного из предсердий или желудочков.
Недоразвитие органов эндокринной системы
Гипоплазия любого из органов эндокринной системы, как и гипоплазия структур ЦНС, имеет системное значение, так как от вырабатываемых ими гормонов зависят многие функции организма. Так, недоразвитость надпочечников провоцирует сбои в выработке стероидных гормонов, без участия которых невозможны нормальные обмен веществ и состояние иммунитета. Гипоплазия щитовидной железы у женщин и мужчин чревата нарушением метаболизма. А недоразвитие поджелудочной железы, вырабатывающей инсулин, может причинить возникновение сахарного диабета.
Недоразвитие органов дыхания
Чаще всего встречается в виде недоразвития разветвлений долевых (идущих вслед за главными) бронхов и легочной паренхимы – легкого или его доли. Одна из наиболее важных разновидностей недоразвития структур верхних дыхательных путей – гипоплазия носовой кости у плода. Ее выявление на стадии внутриутробного развития плода имеет важное значение для диагностики у ребенка, который еще не родился, некоторых хромосомных отклонений – в первую очередь синдрома Дауна.
Недоразвитие пищеварительной системы
В основном оно проявляется гипоплазией желудка (желудок при этом имеет уменьшенные размеры, трубчатую форму, его отделы не дифференцированы) и недоразвитием поджелудочной железы (оно бывает частичным, с уменьшением размеров органа и сохранением его структурности, и полным, когда поджелудочная железа выглядит, словно в зародыше).
При недоразвитии разных отделов пищеварительной системы страдает питание и, как следствие, рост и развитие организма в целом.
Недоразвитие мочеполовой системы
Недоразвитие мочеполовой системы проявляется в виде:
Во время внутриутробного развития возможна комбинация обеих нарушений – со стороны мочевыводящих путей и репродуктивной системы.
У мужчин гипоплазия яичек способна сопровождаться уменьшением пениса и мошонки. А у женщин при гипоплазии матки яичники, маточные трубы и наружные половые органы (клитор, половые губы) таких изменений могут и не претерпевать.
От степени гипоплазии эндометрия матки зависит детородная функция женщины – при недоразвитом внутреннем слое матки оплодотворенная яйцеклетка не сможет прикрепиться ко внутренней поверхности этого органа.
Лечение гипоплазий: общие принципы
Патогномоничного лечения (направленного против провоцирующих факторов и замедляющего развитие болезни) нет – медицина делает первые шаги в излечивании заболеваний плода во время внутриутробного развития. Скорее необходимо соблюдать превентивные меры (в частности, во время беременности), которые помогут предупредить сбой в закладке органов и систем, ведущий к нарушению формирования тканей.
В лечении гипоплазий после рождения ребенка и во взрослом возрасте практикуется заместительная терапия. Так, при гипоплазии щитовидной железы, сопровождающейся ее гипофункцией, больному вводят гормоны железы.
Низкая плацента при беременности: чем опасна и как рожать?
Плацента – уникальный орган женского организма, появляющийся во время беременности и исчезающий после родов. Его задачей является обеспечение плода питательными веществами и кислородом, а также выведение продуктов его жизнедеятельности и защита от иммунной системы матери. Однако, при низкой плацентации этот же орган может и погубить ребенка, помешав ему выйти из родовых путей во время родов. Такая патология встречается довольно часто и может проявиться даже у здоровых женщин. Что ее провоцирует и можно ли снизить такие риски?
Что такое низкая плацента?
Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
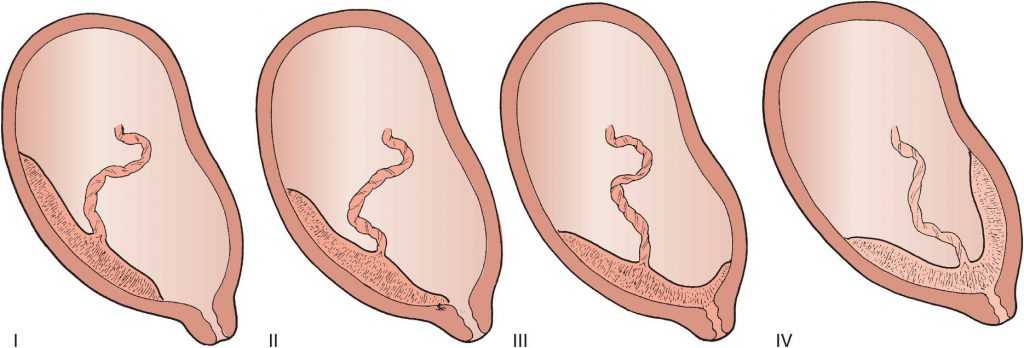
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют. Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала. Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Симптомы низкого предлежания плаценты при беременности
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Чем грозит низкое плацентарное расположение?
Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.