гипокортицизм что это такое
Недостаточность коры надпочечников
Что такое надпочечниковая недостаточность (недостаточность коры надпочечников, гипокортицизм)?
Причины, вызывающие недостаточность коры надпочечников
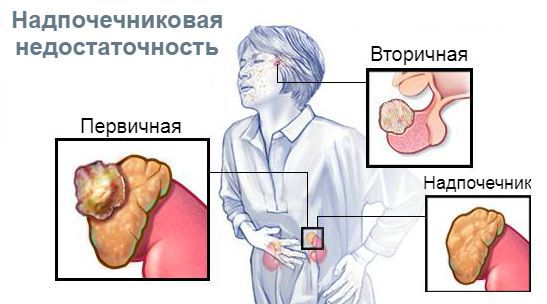
Недостаточность коры надпочечников бывает острая и хроническая. Хроническая недостаточность коры надпочечников может быть первичной и вторичной.
Первичная недостаточность коры надпочечников (болезнь Аддисона) возникает в результате разрушения ткани самого надпочечника. Первичная недостаточность надпочечников развивается, если сохранено и функционирует менее 10-15% ткани надпочечника.
К предрасполагающим факторам первичной надпочечниковой недостаточности относятся:
инфекционные заболевания (сифилис, туберкулез, грибковые заболевания надпочечников); амилоидоз надпочечников; ВИЧ-инфекция; идиопатическая атрофия коры надпочечника (аутоиммунный процесс, при этом в организме по неизвестной пока причине нарушается система иммунного контроля, и образуются аутоантитела, разрушающие клетки собственных надпочечников).
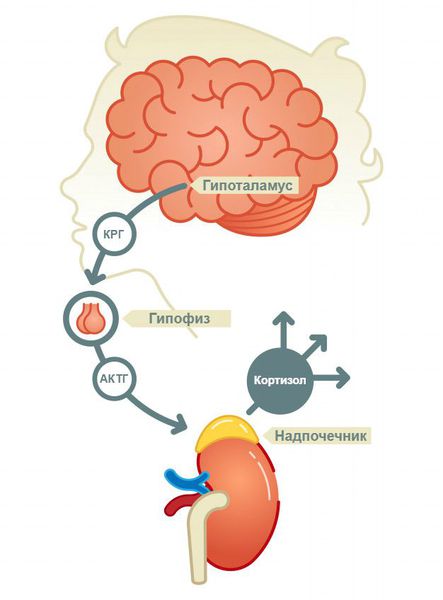
Вторичная недостаточность коры надпочечника возникает при заболеваниях головного мозга с поражением гипофиза или гипоталамуса (опухоли головного мозга, черепно-мозговые травмы, после операций на головном мозге, после лучевой терапии, при различных интоксикациях), которые в норме контролируют работу надпочечников.
Острая недостаточность коры надпочечников может развиться:
Причиной острой надпочечниковой недостаточности может стать аутоиммунный тиреоидит (синдром Шмидта).
Острая недостаточность коры надпочечников может возникнуть у новорожденного вследствие кровоизлияния в надпочечники во время тяжелых и затяжных родов, вследствие родовой травмы или воздействия различных инфекций. Такое состояние называется синдром Уотерхауза-Фридериксена. У взрослых и пожилых людей кровоизлияние в надпочечники может произойти на фоне травм живота и грудной клетки, при передозировки антикоагулянтов, при оперативных вмешательствах, сепсисе, перитонитах, ожогах.
При недостаточности коры надпочечников резко падает содержание в крови их гормонов – глюкокортикоидов и минералокортикоидов. При этом организм теряет способность адаптации к стрессовой ситуации.
Признаки, характерные для недостаточности коры надпочечников
Первичная недостаточность коры надпочечников обычно начинается постепенно. В начале появляются жалобы на слабость, утомляемость, особенно к вечеру. Иногда такая слабость возникает только после физических нагрузок или стрессовых ситуаций. Ухудшается аппетит, пациенты часто болеют простудными заболеваниями. Появляется плохая переносимость солнечного излучения, сопровождающаяся стойким загаром.
С течением болезни Аддисона мышечная слабость становится все более выраженной. Пациенту тяжело осуществлять любые движения. Даже голос становится тихим. Снижается масса тела. Почти у всех больных появляется стойкая гиперпигментация (усиление окраски кожи), особенно в местах трения одежды, на открытых местах тела, подвергающихся загару, усиливается окраска сосков, губ, щек. Возникает стойкое снижение артериального давления, учащение сердечного ритма. Появляются нарушения со стороны желудочно-кишечного тракта: тошнота, рвота, запор, сменяющийся поносом. Снижается количество глюкозы в крови. Нарушается работа почек, часто проявляющаяся ночным мочеиспусканием. Со стороны центральной нервной системы возникают нарушения внимания, памяти, депрессивные состояния. У женщин в связи с недостатком андрогенов выпадают волосы на лобке и в подмышечных впадинах.
У больных с вторичной недостаточностью коры надпочечников отмечаются большинство тех же признаков и симптомов, что у больных с аддисоновой болезнью, но для них характерно отсутствие гиперпигментации.
Для аддисонического криза характерны: сердечно-сосудистая недостаточность, падение артериального давления, желудочно-кишечные расстройства (неукротимая рвота, жидкий многократный стул), нервно-психические нарушения.
Прогноз
Прогноз у больных с аддисоновой болезнью зависит в основном от профилактики и лечения аддисоновых кризов. В случае инфекции, травмы, включая хирургические операции, желудочно-кишечных расстройств или других видов стресса необходимо немедленно увеличивать дозы принимаемого гормона. Лечение должно быть направлено на быстрое повышение уровня глюкокортикоидов в крови и восполнение дефицита натрия и воды.
Что может сделать Ваш врач?
Диагностика ранних стадий недостаточности надпочечников часто затруднена. Однако легкие нарушения со стороны желудочно-кишечного тракта с уменьшением массы тела, потерей аппетита и подозрением на усиленную пигментацию оправдывают проведение специальных провоцирующих тестов, для исключения недостаточности надпочечников, особенно до начала заместительной терапии гормонами. Все больные с аддисоновой болезнью должны получать специфическую заместительную терапию с гормонами: глюкокортикоиды и минералокортикоиды.
В процессе лечения больных с аддисоновой болезнью следует периодически регистрировать массу тела, уровень калия в сыворотке крови и артериальное давление.
Заместительная глюкокортикоидная терапия у больных с вторичной недостаточностью коры надпочечников не отличается от таковой у больных с аддисоновой болезнью. В заместительной минералокортикоидной терапии обычно нет нужды. Во всем остальном лечение больных с вторичной недостаточностью коры надпочечников базируются на тех же принципах.
Адекватная заместительная терапия кортикостероидными гормонами под постоянным контролем – наиболее эффективные методы профилактики аддисонического криза.
Что можете сделать Вы?
При появлении вышеперечисленных симптомов необходимо незамедлительно обратиться к врачу. В случае нелечения данного заболевания в любой момент может возникнуть аддисонический криз, который тяжело поддается лечению и может привести к гибели.
Что такое надпочечниковая недостаточность (гипокортицизм)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зотовой Ю. А., эндокринолога со стажем в 24 года.
Определение болезни. Причины заболевания
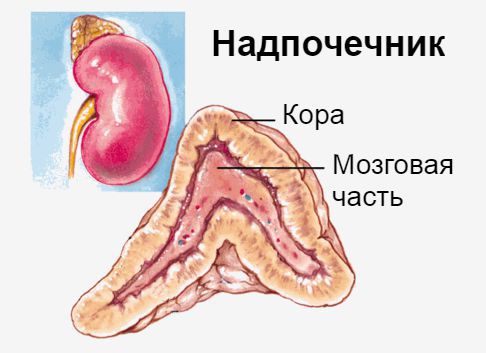
Надпочечники — это эндокринные железы. Их внутренняя (мозговая) часть производит гормон адреналин, который мобилизует все защитные силы организма. Наружная часть надпочечников — кора — вырабатывает кортикостероиды:
Причины первичной надпочечниковой недостаточности:
1. Нарушение развития надпочечников:
2. Деструкция надпочечников (разрушение):
3. Нарушения стероидогенеза (образования стероидов):
Причины вторичной и третичной надпочечниковой недостаточности:
1. Врождённый вторичный гипокортицизм.
2. Деструкция гипоталамо-гипофизарных структур:
Симптомы надпочечниковой недостаточности
Часть симптомов недостаточности маскируется под синдром хронической усталости: необъяснимая утомляемость, отсутствие бодрости в утренние часы. Человек начинает хуже переносить физические нагрузки, самочувствие становится лучше в горизонтальном положении. Астению сопровождает раздражительность, нетерпимость, проблемы с памятью.
Нарушается работа желудочно-кишечного тракта: снижается аппетит вплоть до полного отсутствия, возникает тошнота, рвота, боли в животе. Уменьшение массы тела связано с ухудшением аппетита, нарушением всасывания в кишечнике, обезвоживанием.
При дефиците надпочечниковых андрогенов у женщин снижается либидо, оволосение в подмышечной впадине становится скудным.
В ситуации стресса, острой инфекции, операции значительно повышается потребность организма в гормонах коры надпочечников, поэтому в таких случаях состояние может значительно ухудшиться из-за декомпенсации надпочечниковой недостаточности — опасного для жизни нарушения работы надпочечников, при котором у организма исчерпаны возможности механизмов приспособления. Обращают на себя внимание необычно быстрая утомляемость и чрезмерная усталость, головокружение, очень низкое артериальное давление, тяга к солёной пище, плохой аппетит, тошнота, рвота, понос (диарея), боли в животе, мышечная слабость, похудание без видимых причин, снижение настроения.
Патогенез надпочечниковой недостаточности
Глюко- и минералокортикоиды участвуют в белковом, углеводном, жировом и водно-электролитном обмене. Поэтому при их нехватке данные процессы нарушаются и снижается артериальное давление.
Дефицит альдостерона — естественного минералокортикоида — становится причиной выраженных сердечно-сосудистых нарушений из-за снижения реабсорбции (обратного всасывания) Na+ в почках. В связи с этим уменьшается объём циркулирующей крови и снижается артериальное давление вплоть до шока. При повышении уровня калия нарушается сердечный ритм и развиваются миопатии — заболевания, проявляющиеся мышечной слабостью. При снижении реабсорбции Na+ в кишечнике возникает целый каскад симптомов нарушения пищеварения, таких как боли в животе, нарушение всасывания.
Дефицит андрогенов, которые вырабатывают надпочечники, усиливает процессы распада сложных веществ в организме и повышает уровень остаточного азота.
Отличия центральных форм гипокортицизма от первичного:
Классификация и стадии развития надпочечниковой недостаточности
В зависимости от уровня поражения гипоталамо-гипофизарно-надпочечниковой системы различают три вида надпочечниковой недостаточности:
По клиническому течению выделяют два вида надпочечниковой недостаточности:
При заместительной гормонотерапии первичного хронического гипокортицизма лечащий врач подбирает своему пациенту дозу глюкокортикоидов для возмещения недостающих гормонов, причём важно, чтобы в итоге уровень гормонов был строго в норме — не меньше и не больше.
Если лекарства полностью возмещают дефицит и не дают избытка гормонов в организме, то пациент чувствует себя гораздо лучше. Это означает, что заболевание не излечено раз и навсегда, так как оно хроническое, но находится в фазе компенсации.
Осложнения надпочечниковой недостаточности
Диагностика надпочечниковой недостаточности
Иногда при частичном поражении надпочечников эти показатели остаются в пределах нормы. Чтобы получить более надёжный результат, исследовать функцию коры надпочечников лучше с помощью стимулирующих тестов. Данный этап необходим, если по результатам клинико-лабораторного обследования не удалось однозначно подтвердить наличие надпочечниковой недостаточности.
Лечение надпочечниковой недостаточности
Лечение надпочечниковой недостаточности жизненно необходимо. Оно направлено на ликвидацию процесса, который вызвал поражение надпочечников, и на замещение дефицита гормонов и электролитов.
Все перечисленные препараты всегда нужно принимать строго в определённое время. Пропуск приёма лекарств может быть очень опасен. Если по какой-то причине приём был пропущен, обязательно нужно принять ту же дозу препарата позже или увеличить дозу вдвое.
Если пациенту с недостаточностью предстоит операция, то нужно обязательно обсудить с лечащим врачом изменение дозы: она будет зависеть от сложности вмешательства.
Прогноз. Профилактика
При своевременной диагностике заболевания и адекватном лечении прогноз для жизни благоприятный.
Пациент с этой болезнью может делать всё: учиться, работать, заниматься спортом, иметь семью, как и все здоровые люди. Для этого нужно соблюдать простые правила:
1. Важно всегда иметь при себе информационную карточку. В ней должно быть указано следующее: «У меня надпочечниковая недостаточность. Если я без сознания или у меня судороги, рвота, бред, мне нужно СРОЧНО сделать инъекцию гидрокортизона 100 мг внутримышечно или внутривенно. Промедление опасно для жизни». Также в карточке нужно указать телефон, по которому можно связать с родственниками или лечащим врачом. Эта информация крайне важна для людей или врачей, которые будут помогать в экстренной ситуации.
Надпочечниковая недостаточность
Надпочечниковая недостаточность (гипокортицизм) – клинический синдром, возникающий на фоне снижения выработки гормонов коры надпочечников. Может быть первичной, т.е. связанной с поражением самих надпочечников, и вторичной – обусловленной патологией аденогипофиза со снижением синтеза АКТГ.
Причины
В клинической практике 95% случаев составляет первичная недостаточность надпочечников.
Наиболее частой причиной первичного гипокортицизма является аутоиммунный процесс, в результате которого вырабатываются антитела к ферменту, участвующему в образовании альдостерона и кортизола. Более чем у 60% заболевших поражение надпочечников сочетается с другими аутоиммунными заболеваниями (часто с тиреоидитом).
Реже гипокортицизм развивается в результате туберкулеза надпочечников. Первичный очаг, как правило, располагается в легких, а оттуда с током крови микобактерии попадают в надпочечники.
Среди более редких причин можно отметить синдром Уотерхауса-Фридериксена, адренолейкодистрофию, коагулопатии, метастазы опухолей, ВИЧ и др.
Вторичный гипокортицизм развивается при опухолях гипофиза и других патологических процессах в области гипоталамуса и гипофиза.
Симптомы
Для первичной надпочечниковой недостаточности характерно медленное развитие, симптомы нарастают постепенно в течение нескольких месяцев или лет. Недостаток альдостерона способствует избыточному выведению натрия из организма и задержке калия. На фоне электролитного дисбаланса прогрессирует обезвоживание, развиваются расстройства в системе кровообращения и пищеварения. Дефицит кортизола резко снижает адаптивные возможности организма, а также нарушает процессы образования гликогена в печени и глюконеогенез.
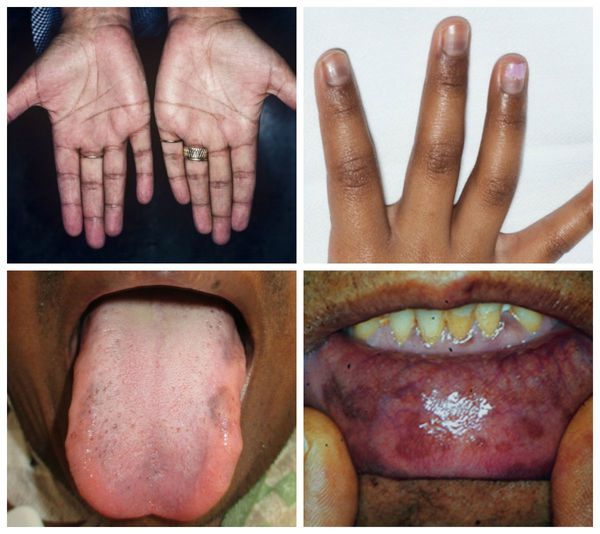
Наиболее ярким симптомом заболевания является гиперпигментация кожи. В первую очередь темнеют открытые участки кожи, область сосков, наружных половых органов.
Гиперпигментации подвергаются также места трения одеждой (воротник, пояс). Кожа приобретает бронзовый или дымчатый оттенок, поэтому надпочечниковую недостаточность иногда называют бронзовой болезнью. У некоторых больных на фоне гиперпигментированной кожи выявляются беспигментные пятна (витилиго).
Отмечается снижение массы тела, беспокоит общая слабость, которая постепенно нарастает вплоть до полной утраты трудоспособности. Больные неэмоциональны, раздражительны, склонны к депрессии.
Характерным сиптомом заболевания служит ортостатическая артериальная гипотензия, частые обмороки особенно на фоне стресса. По мере прогрессирования заболевания гипотензия приобретает постоянный характер.
Со стороны пищеварительной системы отмечается снижение аппетита, разлитые боли в верхних отделах живота, чередование запоров и поносов. Из-за прогрессирующей потери натрия у больных развивается пристрастие к соленой пище, вплоть до употребления соли в чистом виде.
При лабораторном исследовании крови может выявляться умеренное снижение уровня глюкозы.
Вторичная надпочечниковая недостаточность протекает в более легкой форме. Это связано с тем, что АКТГ практически не влияет на синтез альдостерона, поэтому клиническая картина обусловлена преимущественно недостатком кортизола. У больных отсутствует гиперпигментация кожи, артериальная гипотензия, диспепсические явления. На первый план выходят такие симптомы как общая слабость, эпизоды гипогликемии после еды, которые проявляются некоторым ухудшением самочувствия.
Диагностика и лечение
Гипокортицизм сопровождается характерными изменениями в общем и биохимическом анализах крови. Отмечается снижение общего количества лейкоцитов, умеренный лимфоцитоз, снижение уровня натрия, гиперкалиемия.
При проведении гормонального исследование крови определяется:
Для выявления причины надпочечниковой недостаточности определяют:
Лечение заболевания предполагает пожизненную заместительную терапию препаратами кортикостероидов.
Почему при надпочечниковой недостаточности стоит обратиться в санаторий «Электра»
Основные особенности санатория «Электра»:
По всем оставшимся у вас вопросам относительно профилактики и лечения надпочечниковой недостаточности в санатории «Электра» вы можете проконсультироваться у специалиста по телефону.
Хроническая надпочечниковая недостаточность у взрослых
Общая информация
Краткое описание
Хроническая надпочечниковая недостаточность (недостаточность коры надпочечников, гипокортицизм) – клинический синдром, обусловленный недостаточной секрецией гормонов коры надпочечника в результате нарушения функционирования одного или нескольких звеньев гипоталамо-гипофизарно-надпочечниковой системы [1].
Название протокола: Хроническая надпочечниковая недостаточность у взрослых
Код протокола:
Код МКБ-10: Е 27.1
Дата разработки протокола: 2013г.
Категория пациентов: пациенты с выраженной артериальной гипертонией, резкой мышечной слабостью, кризами, проявляющимися рвотой, коллаптоидным состоянием, общей гиперпигментацией.
Пользователи протокола: врачи-эндокринологи, терапевты, ВОП поликлиник и стационаров.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая квалификация
В клинической практике выделяют острую и хроническую надпочечниковую недостаточность (ХНН).
В соответствии с локализацией патологического процесса различают:
первичную ХНН – уменьшение продукции гормонов коры надпочечников в результате деструктивного процесса в самих надпочечниках;
вторичную ХНН – снижение или отсутствие секреции АКТГ гипофизом;
третичную ХНН – неспособность гипоталамуса вырабатывать кортикотропин-рилизинг-гормон.
Первичная хроническая надпочечниковая недостаточность
Причинами первичной ХНН являются:
— аутоиммунная деструкция коры надпочечников (85% от всех случаев), которая нередко сочетается с поражением других эндокринных желез;
— туберкулез, метастазы опухолей, адренолейкодистрофия, ВИЧ-инфекция, грибковые инфекции, сифилис, амилоидоз;
— ятрогенные факторы – удаление надпочечников по поводу болезни Иценко-Кушинга, двухстороннее кровоизлияние в надпочечники на фоне терапии антикоагулянтами, применение блокаторов стероидогенеза в надпочечниках (аминоглутетимид, хлодитан, кетоконазол, барбитураты, спиронолактон).
Вторичная и третичная хроническая надпочечниковая недостаточность
Вторичная и третичная ХНН – центральные формы надпочечниковой недостаточности. Вторичная ХНН развивается как в результате снижения выработки АКТГ гипофизом, третичная – при поражении гипоталамуса и нарушения целостности ножки гипофиза. Вторичная и третичная ХНН обычно развиваются одновременно с недостаточностью других тропных гормонов гипофиза (лютеинизирующего (ЛГ), фолликулостимулирующего (ФСГ), тиреотропного (ТТГ), соматотропного (СТГ)). Изолированная недостаточность АКТГ встречается крайне редко. Причины вторичной и третичной ХНН представлены в табл. 2.
Чаще всего вторичная ХНН в рамках гипопитуитаризма возникает при объемных процессах в области турецкого седла (опухоли гипофиза и различные образования селлярной и параселлярной областей), облучении гипоталамо-гипофизарной области, гипофизита и хирургической гипофизэктомии.
Наиболее частой причиной третичной ХНН является длительное применение подавляющих доз глюкокортикоидов при лечении различных системных заболеваний. Длительная недостаточность секреции КРГ и АКТГ приводит не только к функциональным, но и морфологическим изменениям коры надпочечников: развивается атрофия пучковой и сетчатой зон коры. Клубочковая зона и, следовательно, секреция минералокортикоидов страдают в меньшей степени.
Причины, приводящие к развитию вторичной и третичной надпочечниковой недостаточности
| Вторичная ХНН (разрушение или отсутствие клеток, секретирующих АКТГ) | Третичная ХНН (дефицит КРГ) |
| I. Опухоли селлярной и параселлярной области (аденомы гипофиза, краниофарингиома, менингиома, глиома, мукоцеле) II. Ишемия гипофиза 1. Послеродовая(синдром Шихена) 2. Системные заболевания (височный артериит, серповидно-клеточная анемия) III. Кровоизлияние в гипофиз IV. Ятрогенная (после облучения гипофиза, хирургического вмешательства) V. Синдром «пустого» турецкого седла VI. Аутоиммунный лимфоцитарный гипофизит VII. Внутричерепная аневризма внутренней сонной артерии VIII.Тромбоз кавернозного синуса IX. Инфекционные заболевания (туберкулез, сифилис, малярия, менингит) X. Инфильтративные поражения (гемохроматоз, гистиоцитоз X) XI. Метаболические нарушения (хроническая почечная недостаточность) XII. Идиопатические или генетические (недостаточная продукция АКТГ, синтез аномальных форм АКТГ) | I Поражения гипоталамуса или других отделов центральной нервной системы: 1. Травматические, в т.ч. послеоперационные 2. Облучение области гипоталамуса 3. Опухолевые (первичные, метастатические, лимфомы) 4. Нарушения целостности ножки гипофиза 5. Нервная анорексия 6. Воспалительные (саркоидоз, гистиоцитоз X) 7. Инфильтративные (болезни отложения липидов) 8. Токсические 9. Алиментарные (голодание, ожирение) 10. Идиопатические или генетические (врожденные или семейные) II. Длительное применение подавляющих доз глюкокортикоидов по поводу различных соматических заболеваний |
По тяжести как первичную, так и вторичную надпочечниковую недостаточность делят на формы: легкую, среднюю и тяжелую.
По выраженности клинических проявлений ХНН делится на явную и латентную. На фоне лечения ХНН возможно выделение следующих фаз: декомпенсация, субкомпенсация и компенсация.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные
Амбулаторно:
— общий анализ крови
— общий анализ мочи
В стационаре:
— определение в крови уровней ренина, АКТГ, кортизола, альдостерона, суточного ритма кортизола,
— определение электролитов крови.
Амбулаторно:
— ЭКГ,
— рентгенография органов грудной клетки.
В стационаре:
— КТ надпочечников,
— МРТ головного мозга с контрастированием.
Дополнительные:
— посев мокроты на БК.
Диагностические критерии ХНН
Жалобы и анамнез:
— постепенное снижение массы тела,
— слабость,
— низкое АД,
— потемнение кожных покровов и слизистых при первичной ХНН,
— приступы голода,
— потемнение в глазах по утрам натощак.
Физикальное обследование
В целом ХНН характеризуется незаметным началом и медленным нарастанием утомляемости, мышечной слабости, потери аппетита, снижения массы тела, гипотензии и иногда гипогликемии.
Главным отличием первичной ХНН от вторичной является наличие гиперпигментации кожи и слизистых оболочек.
Основные симптомы хронической надпочечниковой недостаточности
| Симптомы | % |
| Общая слабость Снижение массы тела Гиперпигментация Гипотония Желудочно-кишечная диспепсия Боли в мышцах и суставах | 100 100 92 88 56 6 |
При вторичной и третичной ХНН в меньшей степени выражены или даже отсутствуют симптомы недостаточности минералокортикоидов и практически всегда имеются клинические признаки недостаточности других тропных гормонов гипофиза – гипогонадизм, гипотиреоз, недостаточность гормона роста.
Синдром Нельсона развивается у больных через разные промежутки времени после тотальной адреналэктомии. Клиническая картина при синдроме Нельсона характеризуется лабильным течением ХНН, прогрессирующей гиперпигментацией кожных покровов, АКТГ-продуцирующей опухолью гипофиза, офтальмологическими и неврологическими нарушениями.
При выраженной декомпенсации ХНН в результате стресса, острой инфекции, хирургического вмешательства возможно развитие острой надпочечниковой недостаточности – аддисонического криза. Аддисонический криз чаще развивается постепенно в течение нескольких суток, реже остро – в течение нескольких часов. Симптомы: прогрессивное снижение артериального давления, усиление общей слабости, гиперпигментация, рвота, боли в животе, дегидратация.
Астения. Общая и мышечная слабость вначале могут лишь возникать периодически – во время стрессов. На ранних стадиях они увеличиваются к концу дня и проходят после ночного отдыха, в дальнейшем нарастают и становятся постоянными, приобретая характер адинамии. Наряду с адинамией развивается психическая астенизация вплоть до развития психозов.
Гиперпигментация кожи и слизистых – частый и ранний признак первичной ХНН. Гиперпигментация имеет вид диффузного коричневого или бронзового потемнения как на открытых, так и закрытых частях тела, особенно в местах трения одеждой, на ладонных линиях, в области послеоперационных рубцов, на слизистой полости рта, в области ареол сосков, анального отверстия, наружных половых органов. У некоторых больных появляются темные веснушки, иногда образуются участки депигментации – витилиго.
В качестве раннего признака больные могут отмечать необычную сохранность загара после инсоляции.
Желудочно-кишечные расстройства – нарастающая потеря аппетита, тошнота, рвота. Некоторые больные ощущают постоянную потребность в соленой пище.
Потеря массы тела является постоянным симптомом надпочечниковой недостаточности и связана с понижением аппетита, нарушением всасывания в кишечнике, дегидратацией.
Гипотония – один из характерных симптомов надпочечниковой недостаточности, нередко имеет место уже на ранних стадиях заболевания. Систолическое артериальное давление 90-80 мм рт. ст., диастолическое – ниже 60 мм рт. ст. Головокружения и обмороки.
Однако у больных с сопутствующей артериальной гипертонией АД может быть нормальным или повышенным.
Гипогликемические состояния у больных с хронической надпочечниковой недостаточностью могут возникать как натощак, так и через 2-3 часа после приема пищи, богатой углеводами. Приступы сопровождаются слабостью, чувством голода, потливостью.
Нарушения функции ЦНС встречаются более чем у половины больных и проявляются снижением умственной деятельности и памяти, апатией, раздражительностью.
Нередко отмечается никтурия на фоне снижения клубочковой фильтрации и почечного кровотока.
Прекращение секреции надпочечниковых андрогенов у женщин может определять снижение либидо и играет определенную роль в уменьшении и полном исчезновении подмышечного и лобкового оволосения.
У небольшой части больных при длительном наличии гипокортицизма отмечается наличие кальцификации ушных хрящей (вероятно, обусловленное возникающей гиперкальциемией).
Лабораторные исследования
Критерии первичной ХНН:
— повышение уровней АТГ и ренина в плазме крови,
— снижение уровней альдостерона и кортизола в плазме крови,
— нарушение ритма секреции кортизола, гиперкалиемия, гипонатриемия, гипохлоремия.
Критерии вторичной ХНН:
— повышение уровней АКТГ, ренина, альдостерона, кортизола в плазме крови.
— Нарушение ритма секреции кортизола, гиперкалиемия, гипонатриемия, гипохлоремия.
Инструментальные исследования
— ЭКГ признаки (вследствие гиперкалиемии): низкий вольтаж, высокий заостренный зубец Т, замедление проводимости, удлинение интервала ST и комплекса QRT.
— Рентгенография органов грудной клетки: при первичной ХНН – возможны признаки туберкулеза легких
— КТ надпочечников: уменьшение размеров
— МРТ головного мозга с контрастированием: при вторичной и третичной ХНН – возможны органические поражения головного мозга
— Посев мокроты на БК: при туберкулезе легких – положительный результат
Консультации специалистов
По показаниям – фтизиатр, нейрохирург, невропатолог.
Дифференциальный диагноз
Дифференциальный диагноз первичной и вторичной ХНН
Лечение
Цель лечения: ликвидация клинических и лабораторных признаков гипокортицизма.
Тактика лечения
Немедикаментозное лечение: щадящий режим, питание, обогащенное поваренной солью и аскорбиновой кислотой.
Медикаментозное лечение
Лечение ХНН направлено на замещение гормональной недостаточности и по возможности – ликвидацию патологического процесса, вызвавшего поражение надпочечников.
Лечение хронической надпочечниковой недостаточности
| Этиотропное | Патогенетическое | Симптоматическое |
| МЕДИКАМЕНТОЗНОЕ (терапия туберкулеза, сепсиса, гипофизита, грибковых заболеваний и др.) | ГЛЮКОКОРТИКОИДЫ (гидрокортизон, кортизона ацетат, преднизолон) | Диета, обогащенная поваренной солью |
| ЛУЧЕВОЕ (опухоли гипофиза, гипоталамуса) | МИНЕРАЛОКОРТИКОИДЫ (флудрокортизон, дезоксикортикостерона ацетат) | ВИТАМИНОТЕРАПИЯ |
| НЕЙРОХИРУРГИЧЕСКОЕ (удаление опухоли, аневризмы и др. головного мозга) | АНАБОЛИЧЕСКИЕ СТЕРОИДЫ (нандролон, эстренола триметилсилиловый эфир) |
Заместительная терапия синтетическими гормонами является жизненно необходимой и не может отменяться ни при каких условиях.
В клинической практике применяются гидрокортизон (кортизол), кортизона ацетат и их полусинтетические производные. Последние, в свою очередь, делятся на нефторированные (преднизон, преднизолон, метилпреднизолон) и фторированные (триамцинолон, дексаметазон и бетаметазон).
При приеме внутрь глюкокортикоиды быстро и почти полностью всасываются в верхних отделах тощей кишки. Прием пищи не влияет на степень всасывания гормонов, хотя скорость этого процесса несколько замедляется.
Особенности применения инъекционных форм обусловлены как свойствами самого глюкокортикоида, так и связанного с ним эфира. Например, сукцинаты, гемисукцинаты и фосфаты растворяются в воде и при парентеральном применении оказывают быстрое, но сравнительно кратковременное действие. Напротив, ацетаты и ацетониды представляют собой мелкокристаллические суспензии и нерастворимы в воде. Их действие развивается медленно, на протяжении нескольких часов, но продолжается длительно. Водорастворимые эфиры глюкокортикоидов могут применяться внутривенно, мелкокристаллические суспензии – нет.
В зависимости от продолжительности действия все глюкокортикоиды делятся на 3 группы: короткого, средней продолжительности и длительного действия.
Эквивалентность дозировки препаратов глюкокортикоидов
| Продолжительность действия | Название препарата | Эквивалентная дозировка (мг) |
| Короткого действия | Гидрокортизон | 20 |
| Кортизон | 25 | |
| Преднизон | 5 | |
| Преднизолон | 5 | |
| Метилпреднизолон | 4 | |
| Средней продолжительности действия | Триамцинолон | 4 |
| Параметазон | 2 | |
| Длительного действия | Дексаметазон | 0,75 |
| Бетаметазон | 0,6 |
Препараты гидрокортизона и кортизона, помимо глюкортикоидной, обладают также минералокортикоидной активностью, хотя и более слабой, чем истинные минералокортикоиды. Нефторированные полусинтетические глкжокортикоиды также оказывают минералокортикоидные эффекты (выраженность которых, в свою очередь, уступает эффектам природных глюкокортикоидов). У фторированных препаратов минералокортикоидная активность отсутствует.
Сравнительная характеристика глюко- и минералокортикоидных препаратов
| Название препарата | Биологический период полураспада, мин | Связывание с белком, % | Глюкокортикоидная активность | Минерало-кортикоидная активность |
| ГИДРОКОРТИЗОН | 80 | 80 | 1 | 1 |
| КОРТИЗОН | 30 | 75 | 0.8 | 0.6 |
| ПРЕДНИЗОН | 60 | 72 | 3.5 | 0.4 |
| ПРЕДНИЗОЛОН | 200 | 73.5 | 4 | 0.6 |
| МЕТИЛ- ПРЕДНИЗОЛОН | 160 | 60 | 5 | 0.5 |
| ДЕКСАМЕТАЗОН | 240 | 61.5 | 30 | 0 |
| АЛЬДОСТЕРОН | 50 | 67 | 0.3 | 750 |
Глюкокортикоидная активность полусинтетических препаратов выше, чем у гидрокортизона и кортизона, что объясняется меньшим, по сравнению с природными глюкокортикоидами, связыванием с белком. Особенностью фторированных препаратов является более медленный их метаболизм в организме, что влечет за собой увеличение продолжительности действия лекарств.
ГИДРОКОРТИЗОН является единственным глюкокортикоидом, удовлетворяющим всем требованиям, которые предъявляются к препаратам, применяемым для постоянной заместительной терапии ХНН. Гидрокортизон почти в 4 раза слабее преднизолона по глюкокортикоидной активности, но превосходит его по выраженности минералокортикоидного действия. При ХНН, а также при острой надпочечниковой недостаточности и других неотложных состояниях препараты гидрокортизона являются препаратами выбора.
Основные принципы заместительной терапии ХНН
1. У больных с ХНН препараты глюкокортикостероидов применяются пожизненно;
3. Основными препаратами для заместительной глюкокортикоидной терапии ХНН являются гидрокортизон, кортизон, преднизолон, для коррекции минералокортикоидной недостаточности – флудрокортизон.
4. Триамсинолон, дексаметазон, бекламетазон и другие синтетические аналоги при ХНН не применяются, так как эти препараты практически лишены минералокортикоидной активности и не могут оказать существенной помощи в коррекции водно-электролитных расстройств и нарушений гемодинамики. Кроме того, они обладают рядом осложнений (быстро развиваются признаки передозировки, появляются поражения различных органов и систем по типу синдрома Кушинга).
5. Оценка адекватности заместительной терапии глюко- и минералокортикоидами проводится по клиническо-лабораторным параметрам: общее состояние, аппетит, физическая активность, динамика массы тела, АД, ЧСС, уровень электролитов в крови, глюкозы крови натощак. При первичной ХНН объективным критерием компенсации минералокортикоидной недостаточности является нормализация содержания ренина в плазме, а глюкокортикоидной – концентрации АКТГ.
Определение кортизола крови и свободного кортизола мочи на фоне приема препаратов глюкокортикоидов для подбора их адекватной дозы неинформативно и проводить их нецелесообразно.
Особенности заместительной терапии при ХНН
Дозы препаратов зависят от тяжести заболевания, степени компенсации, состояния, в котором находится организм больного (стресс, покой). При легкой форме ХНН назначается гидрокортизон в дозе 15 мг в сутки или кортизона ацетат в дозе 12,5-25 мг в сутки в один или два приема. Если препарат принимается один раз в сутки, то утром после завтрака.
При заболевании средней тяжести и тяжелой назначается обычно комбинированнная терапия – сочетание гидрокортизона или кортизона ацетата, преднизолона и минералокортикоидов. При средней тяжести заболевания назначается обычно гидрокортизон 15-20 мг утром, 5-10 мг после обеда + флудрокортизон 0,1 мг утром; преднизолон 5-7,5 мг и 0,1 мг флудрокортизона после завтрака, гидрокортизон 10 мг после обеда + 5 мг после ужина или кортизона ацетат 25 мг после обеда + 12,5 мг после ужина.
При выраженной декомпенсации желательно переводить больных на внутримышечные инъекции гидрокортизона – не менее 3-4 инъекций в сутки в дозе 75-100 мг с последующим постепенным снижением дозы и переводом больного на прием препаратов per os. Любой стресс, включая лихорадочное заболевание, травму, оперативные вмешательства, могут спровоцировать аддисонический криз. Поэтому необходимо заблаговременное введение дополнительных доз глюкокортикоидов (доза глюко- и минералокортикоидов увеличивается в 2-5 раз по сравнению с поддерживающей дозой). При инфекционных заболеваниях легкой или среднетяжелой формы достаточно дозу глюкокортикоидов увеличить в 2-3 раза. Если заболевание протекает со рвотой, а также при появлении симптомов адреналового криза, больной должен быть госпитализирован для проведения интенсивных мероприятий. При тяжелом течении инфекционных заболеваний или проведении хирургических операций в условиях общей анестезии, как правило, требуется внутривенное введение гидрокортизона (100 мг каждые 8 часов) или гидрокортизона ацетата 50 мг в/м каждые 4-6 часов. Ударные дозы глюкокортикоидов снижают быстро – через 1 или 2 дня после ликвидации стрессовой ситуации.
Доза заместительной терапии во время беременности остается такой же, небольшое увеличение дозы требуется после трех месяцев беременности. При родах введение гормонов производят при тех же условиях, что и при плановых операциях.
При заместительной терапии глюкокортикоидами возможно развитие признаков передозировки препаратов: быстрое увеличение веса, появление мышечной слабости, повышение артериального давления, головные боли, задержка жидкости (появление отеков), снижение уровня калия и повышение уровня натрия в плазме. В этом случае доза вводимых препаратов должна быть уменьшена. Устранение симптомов гиперкортицизма происходит медленно – в течение 4-8 недель.
При сочетании ХНН и язвенной болезни желудка и/или двенадцатиперстной кишки предпочтение отдается минералокортикоидам. В случаях недостаточного лечебного эффекта дополнительно назначают глюкортикоиды, начиная с малых доз под прикрытием антацидных препаратов с обязательным одновременным введением анаболических стероидов. В редких случаях, при тяжелом язвенном поражении, прибегают к внутримышечному введению пролонгированных форм (депо-форм) глюкокортикоидов (метилперднизолон) в сочетании с препаратами мизопростола – синтетическими аналогами простагландина Е1. Последние оказывают цитопротективное действие, связанное с увеличением образования слизи и повышением секреции бикарбоната слизистой оболочкой желудка, тем самым повышая ее устойчивость к воздействию вредных факторов.
При сочетании ХНН и сахарного диабета предпочтительнее назначать минералокортикоиды, практически не оказывающие влияния на углеводный обмен.
При недостаточной эффективности – глюкокортикоиды.
В случаях сочетания ХНН и артериальной гипертонии в первую очередь назначаются глюкокортикоиды с минимальным минералокортикоидным действием. Предпочтение отдается преднизолону, который назначают под контролем уровня АД, общего состояния, исследования электролитов и сахара крови.
Другие виды лечения: по показаниям лечение туберкулеза легких, сопутствующих заболеваний
Хирургическое вмешательство:
По показаниям – операции по поводу объемных процессов в головном мозге
Профилактические мероприятия
Обучение больного, страдающего любой формой хронической надпочечниковой недостаточности, регулярному приему адекватных доз глюко- и минералокотрикоидных препаратов, а также самостоятельному увеличению их дозировок вдвое при любых стрессах (интеркуррентные заболевания, операции, эмоциональные напряжения и др).
Трудоспособность
Больным с хронической надпочечниковой недостаточностью показан перевод на легкую работу с нормированным рабочим днем, исключая ночные смены, командировки, тяжелую физическую нагрузку. В период декомпенсации гипокортицизма больные считаются нетрудоспособными. При тяжелой форме надпочечниковой недостаточности показан перевод на инвалидность.
Дальнейшее ведение: у больных с любой формой хронической надпочечниковой недостаточности перед ожидаемым стрессом, например, перед родами, большими и малыми оперативными вмешательствами за сутки вводят гидрокортизон внутримышечно по 25-50 мг 2-4 раза в сутки, дезоксикортикостерона ацетат – по 5 мг в сутки. В день операции дозу препарата увеличивают в 2-3 раза. Во время оперативного вмешательства внутривенно капельно вводят 100-150 мг гидрокортизона и внутримышечно по 50 мг гидрокортизона каждые 4-6 часов в течение 1-2 суток. Парентеральное введение гидрокортизона продолжают после операции в течение 2-3 дней. Затем постепенно переводят на заместительную терапию препаратами преднизолона, гидрокортизона или кортизона и флудрокортизона per os. После ликвидации стресса больного переводят на прежние дозы.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе: ликвидация клинических и лабораторных признаков гипокортицизма.
Госпитализация
Показания для госпитализации с указанием типа госпитализации
Экстренная
— острая надпочечниковая недостаточность – экстренная
Плановая
— уточнение диагноза ХНН
— подбор адекватных доз заместительной терапии
— декомпенсация хронической надпочечниковой недостаточности
Информация
Источники и литература
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола:
1. Базарбекова Р.Б. – д.м.н., профессор, зав. кафедрой эндокринологии РГКП «Алматинский государственный институт усовершенствования врачей»
2. Досанова А.К. – к.м.н., ассистент кафедры эндокринологии РГКП «Алматинский государственный институт усовершенствования врачей».
Рецензент: д.м.н, профессор кафедры эндокринологии КазНМУ имени С.Д. Асфендиярова Нурбекова А.А.
Указание на отсутствие конфликта интересов: отсутствует.
Указание условий пересмотра протокола:
Данный протокол подлежит пересмотру каждые три года, либо при появлении новых доказанных данных.