гиперплазия печени что это такое лечение препараты
Доброкачественные образования печени
Болезни печени являются одними из самых распространенных заболеваний пищеварительной системы, неуклонный рост которых называют «второй эпидемией нашего века». Особое место среди них занимают различные опухоли и опухолеподобные поражения. За последние годы, благодаря внедрению в клиническую практику более совершенной диагностической аппаратуры и достаточно широкому применению различных контрастных препаратов при исследованиях брюшной полости с помощью ультразвукового исследования, рентгеновской компьютерной и магнитно-резонансной томографии значительно повысились возможности корректной диагностики различных очаговых поражений печени. Кроме того, чувствительность и специфичность различных методов диагностики новообразований печени достигает 88-97%.
По мнению многих авторов, доброкачественные опухоли не имеют клинических симптомов и проявляются в основном в виде очаговых образований печени. В клинической практике по мере выявления очаговых образований печени остро встает вопрос о топическом диагнозе и исключении злокачественности процесса
К доброкачественным образованиям печени относят:
Гемангиома
Гемангиомы многими авторами считаются самыми частыми доброкачественными сосудистыми опухолями печени мезенхимального происхождения, встречающимися в различных возрастных группах. Капиллярная гемангиома состоит из сплетения большого количества ветвящихся сосудов капиллярного типа с узким просветом и не обладающих направленным или с очень медленным кровотоком, 90% площади сосудистого русла составляют венозные каверны. Кавернозные гемангиомы встречаются чаще, чем капиллярные, в ряде случаев имеет место смешанный тип. По мнению большинства авторов, гемангиомы обычно не проявляются клинически и относительно чаще выявляются у женщин.
При УЗИ небольшие (до 3,0 см) гемангиомы выглядят как однородные гиперэхогенные образования с четкими контурами. В ряде случаев эхогенность гемангиом может быть снижена, а контуры выглядеть размыто. В некоторых гемангиомах может отчетливо визуализироваться псевдокапсула в виде гипоэхогенного ободка, что затрудняет их дифференциальную диагностику с метастазами. Перспективу улучшения диагностики многие исследователи проблемы связывают с применением внутривенного контрастирования специальными эхоконтрастными препаратами.
Капиллярная гемангиома печени — однородный гиперэхогенный очаг менее 3 см с четкими границами.
Две кавернозных гемангиомы печени.
Фокальная узловая гиперплазия (ФУГ)
Фокальная узловая гиперплазия (ФУГ) считается вторым (после гемангиом) наиболее распространенным доброкачественным новообразованием печени. По данным ряда авторов, ФУГ встречается у 0,9-5% населения, в 5-20% случаев может сочетаться с кистами и гемангиомами. Согласно литературным данным, ФУГ, не имея признаки опухоли, входит в группу доброкачественных гепатоцеллюлярных опухолей эпителиальной природы. Это одиночное, округлое, неинкапсулированное образование с нарушенной печеночной архитектоникой, разделенное септами, достигающими центрального рубца. Средние размеры очага – 5,7 см (от 1,5 до 12,0 см). Установлено, что ФУГ не склонна к кровоизлияниям и не имеет злокачественного потенциала. Обычно опухоль является случайной находкой при диагностических исследованиях. Узлы малых размеров, как правило, бессимптомны. Крупные опухоли могут вызывать боли в животе.
При нативном УЗИ в большинстве случаев ФУГ визуализируются с трудом, отображаясь в виде участка округлой формы с четкими контурами, изоэхогенной или незначительно гипо- или гиперэхогенной структуры. По мнению некоторых авторов, в диагностике ФУГ контрастное УЗИ является более информативной в отличие от других методов диагностики. Появление эхоконтрастных препаратов второго поколения значительно расширило возможности метода. Это позволяет дифференцировать различные типы опухолей, учитывая их характер васкуляризации, имеющего важное значение в дифференциальной диагностике очаговых образований печени. Повышенная васкуляризация опухоли в сочетании с характерным рисунком «колеса со спицами» является патогномоничным признаком ФУГ (71,4%). При этом частота обнаружения «питающей» артерии опухоли увеличивается до 98%. Чувствительность и специфичность УЗИ с применением внутривенного контрастирования в диагностике ФУГ достигают 83 и 98% соответственно.
Гипоэхогенное образование в печени — доброкачественная фокальная нодулярная гиперплазия. В литературе описывают, что для нее характерен центральный рубец (белая стрелка).
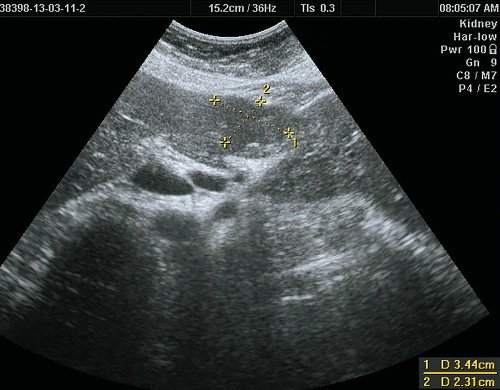
В-режим. В IV сегменте печени, выходя на контур печени, деформируя его, визуализируется тканевой плотности гипоэхогенное, несколько неоднородное по эхоструктуре образование размерами 50 х 40 мм, неправильной формы, с четкими ровными контурами.
Гепатоцеллюлярная аденома (ГЦА)
Гепатоцеллюлярная аденома (ГЦА). ГЦА считается редко встречающейся доброкачественной опухолью, происходящей из гепатоцитов. Имеются предположения о влиянии на развитие и рост опухоли пероральных контрацептивов, экзогенных андрогенов, беременности и дисбаланса эндогенных половых гормонов. Приводятся противоречивые данные по размерам аденом – указываются цифры от 1 до 19 см, составляя в среднем 5,4 см. В некоторых случаях у пациентов отмечаются множественные аденомы. Образования хорошо очерчены. Ряд авторов отмечает характерные отличительные признаки аденом – в отличие от гемангиом они не располагаются рядом с печеночными сосудами, не занимают целую долю. Течение ГЦА в большинстве случаев бессимптомное. При размерах опухоли от 5 см и более или субкапсулярным ее расположении риск кровотечения увеличивается. Авторы подчеркивают практическую важность диагностики аденомы из-за высокого риска развития кровотечения, разрыва, малигнизации и необходимости выполнения хирургического вмешательства.
При УЗИ ГЦА обычно выглядит как солитарное гетерогенное образование с четкими контурами различной степени эхогенности: 20-40% аденом представляются гипоэхогенными, 30% – гиперэхогенными, что обусловлено наличием жировых включений в тканях опухоли. По мнению ряда авторов, при использовании ЦДК в ряде случаев выявляются периферические пери- и интратуморальные сосуды.
Таким образом, УЗИ органов брюшной полости в настоящее время является скрининговым методом выявления опухолей и опухолеподобных процессов печени. Благодаря достаточно высокой информативности и доступности УЗИ выполняется на первом этапе диагностики при подозрении на новообразование печени. УЗИ позволяет не только выявить опухоль в печени, но и судить о ее размерах, топографии, операбельности процесса. Интраоперационное УЗИ информативно для диагностики внутрипеченочных опухолей, поскольку во время операции другие методы исследования мало применимы.
УЗИ в режиме «серой шкалы» позволяет выявить различные изменения в паренхиме. Однако в ряде случаев провести дифференциальную диагностику между диффузными заболеваниями не представляется возможным из-за схожести эхографических признаков.
Эхография в В-режиме с допплерографией сосудистой системы печени с оценкой состояния гемодинамики позволяет уточнить характер патологического процесса. Однако, несмотря на высокую специфичность (97%), чувствительность метода в выявлении опухолей печени остается достаточно низкой (60%), что позволяет отдавать предпочтение динамическим методикам РКТ или МРТ. Кроме того, по мнению отдельных исследователей, информативность диагностического заключения УЗИ, как субъективного метода исследования, зависит от опыта и квалификации врача УЗ диагностики.
Некоторые аспекты диагностики фокальной нодулярной гиперплазии печени (фибронодулярной гиперплазии)
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Еще сравнительно недавно фокальная нодулярная гиперплазия печени (ФНГ) относилась к редким (3%) объемным образованиям печени. Однако, учитывая применение современных методов визуализации, в настоящее время ФНГ занимает 3-е место среди доброкачественных образований печени после гемангиомы и аденомы [8, 10, 14].
Согласно морфологической классификации опухолей печени, ФНГ относится к опухолеподобным процессам и характеризуется гиперплазией печеночной паренхимы, разделенной на узлы фиброзными прослойками в виде звездчатого рубца [14]. Гиперпластические узлы без четких границ переходят в окружающую ткань, не сдавливая ее. Опухоль состоит из гепатоцитов, элементов желчных протоков, купферовских клеток и фиброзной ткани.
ФНГ развивается в любом возрасте, одинаково часто у лиц разного пола. В то же время имеются данные о том, что подобные новообразования чаще диагностируются у женщин (в 82,2% случаев) [10, 17].
Макроскопически очаговая узловая гиперплазия представляет собой мягкоэластичный, четко ограниченный, иногда инкапсулированный узел серовато-коричневого цвета размером от 0,5 до 6 см. Узлы могут быть как одиночными, так и множественными и располагаться в периферических отделах правой (чаще) и левой доли. Иногда узлы заметно выбухают на поверхности печени, в редких случаях они имеют ножку. Узлы имеют дольчатую структуру с наличием фиброзных прослоек, отходящих, как правило, от центрально расположенного рубца.
При микроскопическом исследовании узлов определяют нормальные гепатоциты, содержащие гликоген и формирующие трабекулярные структуры. Местами наблюдается полиморфизм величины и формы зрелых гепатоцитов, они образуют синцитий. В центре печеночной доли, как правило, располагается центральная вена, имеются синусоиды, выстланные купферовскими клетками (звездчатые ретикулоэндотелиоциты). Портальные прослойки сформированы правильно, достаточно деликатны. В зоне звездчатого рубца и по ходу стромы располагаются сосуды. Сосу дис тый компонент весьма разнообразен как по содержанию (венозные, толстостенные артериальные сосуды с миксоматозной дегенерацией среднего слоя), так и по форме (гемангиоматоз). По ходу портальных септ определяются пролиферирующие желчные протоки, единичные мелкие узлы регенерации и лимфоплазмоцитарные инфильтраты. Эти признаки служат основными дифференциально-диагностическими критериями, позволяющими отличить ФНГ от печеночно-клеточной аденомы [17].
Выделяют 2 типа ФНГ: классическая и неклассическая. При классическом типе выделяют все 3 признака: аномальная нодулярная структура, извилистые толстостенные сосуды, гиперплазия желчных протоков. Центральный рубец присутствует в 65% наблюдений. Он всегда содержит измененные сосуды разного калибра: большие извилистые артерии с гипертрофией интимы и медии, крупные и мелкие вены, капилляры. При неклассическом типе отсутствует один из двух признаков (нодулярная структура или измененные сосуды), но гиперплазия протоков есть всегда. Централь ный рубец отсутствует. В свою очередь неклассический тип делится на 3 подтипа: телеангиэктатический (склонный к кровотечениям), аденоматозный и ФНГ с клеточной атипией.
Опухоль в большинстве случаев (66,7-80,8% пациентов) не проявляет себя клинически и может быть случайно обнаружена при проведении ультразвукового исследования (УЗИ) по иному поводу [18]. Специфичные лабораторные симптомы отсутствуют. ФНГ не озлокачествляется и край не редко вызывает осложнения в виде внутрибрюшного кровотечения.
Ультразвуковая картина ФНГ
Так, при УЗИ в В-режиме вид ФНГ неспецифичен и вариабелен. Чаще всего ФНГ печени выглядит как единичное очаговое образование с нечеткими или четкими, ровными или неровными контурами, несколько неоднородное по своей внутренней структуре, без капсулы. В 80% случаев (рис. 1) очаг изоэхогенный или гипоэхогенный [3, 8, 9, 11-14].
а) В-режим. В IV сегменте печени, выходя на контур печени, деформируя его, визуализируется тканевой плотности гипоэхогенное, несколько неоднородное по эхоструктуре образование размерами 50 х 40 мм, неправильной формы, с четкими ровными контурами.
Гиперплазия печени что это такое лечение препараты
Еще сравнительно недавно ФНГ относили к числу редких (3%) объемных поражений печени (ОПП) [2, 5, 6]. В настоящее время вследствие активного применения современных методов визуализации печени количество выявленных больных с ФНГ (как и очаговых заболеваний печени в целом) возросло [3, 12]. По данным литературы, ФНГ в структуре очаговых заболеваний печени занимает третье место среди доброкачественных ОПП после гемангиомы и аденомы [4, 8]. Этиология и патогенез ФНГ остаются неясными [11]. Теория об участии в развитии ФНГ гормональных контрацептивов не получила подтверждения, и в настоящее время большинство исследователей считают, что ФНГ является итогом прогрессирования врожденных или приобретенных сосудистых мальформаций, приводящих к гиперплазии гепатоцитов [8, 9, 14]. Макроскопически ФНГ чаще всего определяется в виде хорошо отграниченного от ткани печени, мягкоэластического образования, иногда плотного, желтого, вишневого, белесоватого, светло-коричневого или розоватого цвета, дольчатой структуры с наличием фиброзных прослоек, отходящих, как правило, от центрально расположенного рубца.
Микроскопическая картина схожа с таковой при истинном крупноузловом циррозе печени. Отмечается гиперплазия печеночной паренхимы, разделенной на узлы фиброзными прослойками; последние образуют рубцы звездчатой формы. Гепатоциты содержат избыточное количество гликогена и жира. В фиброзных прослойках имеются мелкие желчные протоки, иногда определяется воспалительная инфильтрация. Наблюдаются аномальные сосуды с утолщенными стенками. Процесс имеет очаговый характер, ткань печени вне очага выглядит неизмененной [8, 11].
Заболевание нередко протекает бессимптомно и является случайной находкой при УЗИ печени, выполненном по другому поводу. Клинические проявления (дискомфорт, чувство тяжести) обусловлены «масс-эффектом» и мало отличаются от таковых при иных ОПП. Специфическая лабораторная симптоматика отсутствует. ФНГ не озлокачествляется и крайне редко вызывает осложнения в виде внутрибрюшного кровотечения [13]. Описаны случаи регрессии опухоли вплоть до полного ее исчезновения [10]. При подтверждении диагноза ФНГ и отсутствии осложнений ряд авторов рекомендуют динамическое наблюдение, хотя подобная тактика дискутабельна [7, 9, 10]. Лечебная тактика при ФНГ остается спорной и, кроме того, в доступной литературе нами не обнаружено сообщений о попытках проследить «естественное» течение заболевания при отказе от операции. Это побудило нас поделиться собственным опытом лечения этого заболевания.
Материал и методы
Результаты и обсуждение
Ретроспективный анализ историй болезни с 1996 г. позволил выделить два периода, на протяжении которых тактические подходы к ведению больных с ФНГ претерпели некоторые изменения. Период с 1996 по 2005 г. характеризовался преимущественным применением УЗИ в качестве основного средства диагностики очагового заболевания печени, при этом ФНГ фигурировала в качестве «редкого» заболевания печени. Эхосемиотика ФНГ была разработана слабо, «осознанной» диагностической и лечебной тактики не было. В этих условиях сам факт обнаружения ОПП неясной этиологии определял показания к оперативному лечению, а точный морфологический диагноз ФНГ устанавливали после операции. В этот период оперированы 22 больных, причем в 3 наблюдениях выполнена эксплоративная лапаротомия. Показания к оперативному лечению выставляли довольно широко, но от удаления опухоли при подтверждении ее доброкачественного характера при предполагаемом вмешательстве большого объема воздерживались. Это дало возможность проследить «естественное» течение ФНГ. Выяснилось, что тезис о «безобидности» течения ФНГ сомнителен. Подтверждением служат два наших наблюдения, опубликованные в журнале «Хирургия» за 2005 г. [7].
Выполнена левосторонняя расширенная гемигепатэктомия, холецистэктомия. Гистологическое заключение: фибронодулярная гиперплазия печени (рис. 2). 
В практике хирургов-гепатологов ФНГ встречается не так редко. Следует заметить, что хирурги других специальностей, а также врачи-«визуалисты» недостаточно хорошо знакомы с этим заболеванием. На этапе амбулаторного обследования диагноз ФНГ был установлен только в 16 (30,7%) наблюдениях, что отражает как недостаточную осведомленность врачей-«визуалистов» об этом заболевании, так и объективные трудности диагностики, обусловленные вариабельностью соотношения в узле стромального, паренхиматозного и сосудистого компонентов. Чаще всего образование в печени на дооперационном этапе трактовали как гемангиому, рак печени, «объемное поражение печени неясного генеза». Исключить злокачественный характер патологического очага без операции далеко не всегда возможно, поэтому целесообразность лапаротомии как завершающего этапа диагностики в ряде наблюдений не вызывает сомнений. Целесообразность выполнения у всех больных предоперационной пункционной биопсии под контролем УЗИ или КТ представляется спорной. Часто приходится дифференцировать ФНГ со злокачественной опухолью печени, в частности гепатоцеллюлярным раком. Пункционная биопсия очага далеко не всегда информативна (репрезентативность биоптата) и окончательность гистологического заключения в таких ситуациях сомнительна. Кроме того, биопсия при раке чревата опасностью диссеминации либо имплантационного метастазирования. Мы согласны с мнением авторов, призывающих не выполнять предоперационную биопсию при подозрении на рак, поскольку этот фактор ухудшает прогноз заболевания [15]. При подозрении на гемангиому такая манипуляция в принципе противопоказана из-за угрозы внутрибрюшного кровотечения.
Исходя из нашего опыта, в настоящее время к длительному динамическому наблюдению больных даже с установленным и подтвержденным гистологически диагнозом ФНГ относимся с осторожностью. Обязательными условиями для этого следует считать возможность регулярного УЗ-мониторинга (1 раз в 6-8 мес) и достаточного комплайенса со стороны больного. Как и при большинстве ОПП, «выход» очага за пределы легкой операбельности чреват интраоперационными проблемами и тяжелым течением послеоперационного периода [6].
Комментарий от редколлегии
Широкое распространение и доступность современных неинвазивных методов диагностики (КТ, МРТ), а также увеличение их разрешающей способности привели к возрастанию частоты выявления бессимптомных очаговых образований печени. Подавляющее большинство из них являются доброкачественными, тем не менее перед врачом нередко встает вопрос о тактике ведения таких пациентов. Статья, посвященная фокальной нодулярной гиперплазии, одной из наиболее частых доброкачественных опухолей печени, безусловно, будет интересна хирургам-гепатологам, тем более, что русскоязычные публикации на эту тему единичны.
Для начала необходимо определиться с терминологией. В начале статьи авторы предлагают использовать термин «фибронодулярная гиперплазия». С этим можно соглашаться или нет, но для того, чтобы избежать путаницы и непонимания, лучше придерживаться международной терминологии, предложенной исследовательской группой в 1995 г. (Terminology of Nodular Hepatocellular Lesions. International Working Party. Hepatology, 1995), в которой данное образование определено как фокальная нодулярная гиперплазия (focal nodular hyperplasia) и предложены критерии, по которым его можно отличить от других регенераторных образований.
Неинвазивные методы играют главенствующую роль в диагностике ФНГ. МРТ и КТ обладают высокой чувствительностью и специфичностью, однако у ряда пациентов диагноз может оставаться сомнительным, и в этом случае оправдано выполнение биопсии, тем более, что предложены «большие» и «малые» критерии для интерпретации полученного при биопсии материала (A. Fabre и соавт., 2002). Авторы настороженно относятся к биопсии, опасаясь осложнений и имплантационного метастазирования в случае злокачественной опухоли, однако мы считаем, что для установления диагноза необходимо использовать весь арсенал имеющихся средств, и только при остающихся сомнениях прибегать к лапаротомии и резекции образования. Риски биопсии при соблюдении ряда правил считаем преувеличенными.
Мы придерживаемся сдержанной тактики ведения ФНГ, так как прогноз благоприятный: не зафиксировано случаев малигнизации, осложнения редки (описано всего несколько наблюдений разрыва опухоли с кровотечением), большинство опухолей бессимптомны, а размеры остаются стабильными в течение длительных сроков.
В связи с этим мы поддерживаем приведенные в статье показания для хирургического лечения: симптомная опухоль, ее рост, невозможность исключить злокачественное образование после всестороннего обследования. Важно отметить также, что симптомы ФНГ неспецифичны, поэтому исключение сопутствующей патологии органов брюшной полости, которая может обусловливать клиническую картину, является необходимым. Что касается рекомендации удалять образования, размер которых превышает 5 см, с этим можно не согласиться, так как на наличие симптомов влияет не только размер образования, но и его локализация и соседство окружающих органов. Кроме того, имеют значения размеры самого пациента и его органов. Например, ФНГ размером 10 см у крупного человека, расположенная интрапаренхиматозно, может никак себя не проявлять, в связи с чем необходимость резекции печени у него будет сомнительна.
Таким образом, при выборе тактики ведения у конкретного пациента следует ориентироваться на комплекс факторов, не подвергая его необоснованному риску хирургического вмешательства, так как летальность в группе пациентов с доброкачественными образованиями печени недопустима.
Другие уточненные болезни печени (K76.8)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Простые кисты печени (ПКП, истинные непаразитарные кисты печени, солитарные кисты печени) представляют собой часто одиночные, доброкачественные полости, заполненные жидкостью и обычно выстланные тонким слоем цилиндрического эпителия. Часто они случайно обнаруживаются при ультразвуковом сканировании печени или при компьютерной томографии.
Простые кисты печени не сопровождаются кистозным поражением других органов и не относятся к заболеваниям, передающимся генетически.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Острая узловая гиперплазия печени (ОУГ)
Подразделяется на 2 типа:
1. Классический (80% случаев).
2. Неклассический (20% случаев), который в свою очередь делится на 3 подтипа:
— телеангиоэктатический;
— очаговая узловая гиперплазия с цитологической атипией;
— смешанный тип (признаки гиперпластической и аденоматозной ОУГ).
При классическом типе ОУГ присутствуют все 3 характерных признака: аномальная узловая архитектура, деформированные сосуды и разрастание протоков. При неклассической ОУГ присутствуют только 2 из 3-х признаков, но разрастание желчных протоков присутствует всегда.
Телеангиоэктатическая форма имеет признаки родства, определяемые при помощи молекулярного анализа, с телеангиоэктазиями при гепатоцеллюлярной аденоме. Таким образом, не исключено, что по мере накопления данных классификация будет пересмотрена.
Простые кисты печени
По размерам кисты условно подразделяются на:
— мелкие (менее 5 см);
— средние (5-10 см);
— крупные (более 10 см).
Простые кисты печени делятся также на истинные и ложные. Этиология истинных кист неизвестна. Ложные кисты являются следствием травм или воспаления с некрозом или ишемией. Ложные кисты содержат желчь, содержимое истинных кист по составу не отличается от депротеинизированной сыворотки крови и примеси желчи не содержит..
Этиология и патогенез
Очаговая узловая гиперплазия печени
Этиология и патогенез неизвестны. Предположительно возникновение заболевания связано с сосудистыми мальформациями, приемом контрацептивов, стероидов. В 80% случаев представляет солитарное поражение преимущественно в правой доле печени. В 20% носит распространенный характер.
Макроскопически обычно имеет вид плотного четко отграниченного узла, иногда инкапсулированного, серовато-коричневого цвета размерами 0,5-20 см. На разрезе в центре узла, как правило, видны соединительнотканные рубцы, разделяющие его на дольки.
Простые кисты печени
Преобладающей в современной медицине является теория, объясняющая возникновение кист печени из аберрантных внутри- и междольковых желчных ходов, которые в процессе эмбрионального развития не включаются в систему желчных путей. Секреция эпителия этих замкнутых полостей приводит к накоплению жидкости и их превращению в кисту печени. Эта гипотеза подтверждается тем фактом, что секрет кисты не содержит желчи, а полость образования не сообщается с функционирующими желчными ходами.
Как правило, жидкость внутри кисты имеет сходный с плазмой электролитный состав. Билиарные клетки, белые кровяные клетки и амилаза в содержимом кисты отсутствуют. Содержимое кисты постоянно продуцируется ее эпителиальной выстилкой.
Эпидемиология
Возраст: преимущественно взрослый
Соотношение полов(м/ж): 0.5
Гепатопульмональный синдром (ГПС). Эпидемиология изучена слабо. По данным различных авторов, гепатопульмональный синдром может быть диагностирован у 4-30% больных циррозом печени, независимо от его этиологии, и у 30% кандидатов на трансплантацию печени.
Развитие синдрома не зависит от пола и возраста больного.
Отдельные авторы указывают на значительно более высокую распространенность ГПС (до 47% при заболеваниях печени). Такое расхождение в оценке распространенности можно отнести к различным подходам в определении артериальной гипоксемии в первичных исследованиях.
Обсуждается также роль этиологии цирроза печени в развитии ГПС (алкогольный цирроз и связанный с ним ГПС, по мнению ряда авторов, выявляются чаще и протекают тяжелее). Тем не менее, общепринятым считается мнение, что ГПС может возникнуть вне зависимости от тяжести поражения печени и плохо коррелирует с клиникой и лабораторными показателями активности процесса.
Гепатоптоз. Чаще выявляется у женщин. Описаны редкие случаи выявления у детей, в основном страдают пациенты взрослого возраста.
Факторы и группы риска
Простые кисты печени. Факторы риска не определены. Вероятно имеется связь с приемом контрацептивов, но окончательные данные отсутствуют.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Физикальные исследования: край печени не изменен, остается тонким и мягким, но плохо прощупывается, так как печень при гепатоптозе поворачивается вокруг своей горизонтальной оси и нижний край ее обращен не прямо вниз, а вниз и назад.
Острая узловая гиперплазия печени
Жалоб, как правило, нет. Выявляется в качестве случайной находки при обследованиях, проводимых по другому поводу (УЗИ, КТ и МРТ). Крайне редко опухоль может стать достаточно большой, чтобы оказывать давление на печень и окружающие органы, приводя к возникновению болей в животе.
Простые кисты печени
Являются случайной находкой при инструментальной диагностике (методы визуализации), выполняемой по другому поводу. Небольшие одиночные кисты печени, как правило, не имеют клинических проявлений. Симптоматика чаще развивается при достижении кистой размера 7-8 см.
Диагностика
Гепатопульмональный синдром (ГПС)
«Золотым стандартом» выявления внутрилегочной вазодилатации признана двухмерная трансторакальная контрастная ЭхоКГ. В качестве контрастного препарата используется раствор, образующий микропузырьки размером более 15 мкм.
После внутривенного введения препарата микропузырьки визуализируются с помощью ЭхоКГ в правых камерах сердца. Поскольку диаметр микропузырьков больше диаметра внутрилегочных капилляров, они в норме не достигают левых отделов сердца. В эти отделы контрастное вещество попадает в случае присутствия внутрисердечных шунтов, при расширении внутрилегочных капилляров или при наличии артериовенозного шунтирования.
Визуализация контрастного вещества в левых камерах сердца в течение 3-х сердечных сокращений от момента внутривенного введения препарата свидетельствует о внутрисердечном шунтировании (дефекты межжелудочковой или межпредсердной перегородки).
Появление микропузырьков на 4-6-м сокращении сердца указывает на внутрилегочное шунтирование крови в рамках ГПС.
Более чувствительна трансэзофагеальная контрастная ЭхоКГ – микропузырьки становятся видны уже в верхних легочных венах, однако данный метод имеет значительные ограничения при наличии варикозно-расширенных вен пищевода у больных циррозом.
100%) метод диагностики ГПС. Частицы альбумина, меченные 99mTc, достигают размера от 10 до 90 мкм, поэтому после внутривенного введения, 95% частиц в норме не проходят через легкие. При внутрилегочной вазодилатации до 60% меченных изотопом частиц шунтируются через легкие и накапливаются в головном мозге, почках, селезенке, щитовидной железе. Данный метод позволяет также количественно оценить степень внутрилегочного шунтирования.
Обязательными исследованиями для установления диагноза поражения печени и дифференциальной диагностики ГПС являются также УЗИ печени, ЭКГ, обзорная рентгенография и прочие.
Гепатоптоз
«Золотым стандартом» диагностики является УЗИ, выполняемое в 2-х положениях стоя и лежа.
Дополнительно возможно проведение рентгеноконтрастного исследования больного в вертикальном положении, при котором выявляют опущение нижнего края печени, желчного пузыря и толстой кишки.
В редких случаях, в основном для дифференциальной диагностики, применяется компьютерная томография.
УЗИ. В основном ОУГ обнаруживают и диагностируют на УЗИ. Применение УЗДГ существенно повышает точность диагностики и, как правило, применения других методов не требуется. УЗИ в сочетании с УЗДГ обладают достаточной скрининговой чувствительностью, но низкой специфичностью.
МРТ имеет чувствительность 70% и специфичность 98%.
Биопсия. Используется исключительно открытая биопсия. Метод не обладает 100% специфичностью.
Простые кисты печени (ПКП)
Как правило, выполнения УЗИ и компьютерной томографии (в редких случаях) бывает достаточно для диагностики ПКП.
Простая киста печени при УЗ-сканировании определяется как гипоэхогенное образование с ровными контурами, окруженное паренхимой и не имеющее заметной стенки. Отсутствие одной из этих характеристик позволяет заподозрить развитие осложнений (например, инфицирования кисты) или наличие у пациента другой патологии (например, гидатидной кисты). При наличии в полости кисты крови или гноя становятся различимы внутрипросветные эхосигналы.
На КТ простая киста печени выявляется как тонкостенное образование, не контрастирующееся при внутривенном введении йодсодержащих рентгеноконтрастных препаратов. Плотность образования приблизительно соответствует таковой у воды.
На МРТ простая киста печени представляет собой гомогенное образование очень низкой интенсивности на Т1-взвешенных томограммах и дискретное высокоинтенсивное образование на Т2-взвешенных томограммах. При наличии признаков многокамерности, перемычек, неровной внутренней стенки, обызвествления стенки, а также при обнаружении более 3-х кист, необходимо задуматься о другой природе этих образований.
Лабораторная диагностика
Гепатопульмональный синдром (ГПС)
Дифференциальный диагноз
Гепатопульмональный синдром (ГПС) дифференцируют с указанными ниже заболеваниями.
1. Первичный билиарный цирроз (ПБЦ). Вовлечение легких в патологический процесс легких может предшествовать печеночным симптомам ПБЦ, что проявляется в виде следующих заболеваний:
Рибавирин может вызывать кашель и одышку, но тяжелые легочные осложнения при монотерапии этим препаратом маловероятны.
Саркоидоз осложняет около 5% случаев инфекции, вызванной вирусом гепатита С (HCV) и леченой рекомбинантным IFNα. Обычно саркоидоз проявляется в первые 6 месяцев терапии симптомами поражения легких, кожи или хрящей.
3. Саркоидоз. Поражения печени описаны при саркоидозе, не связанном с противовирусной терапией HCV.
7. Муковисцидоз. Независимо от точных механизмов развития заболевание манифестирует обструкцией экзокринных желез вязким секретом. Это приводит к хроническому воспалению дыхательных путей, формированию бронхоэктазов (обычно колонизируемых Pseudomonas aeruginosa) и прогрессирующему снижению легочной функции.
Поражение легких, являющееся практически неотвратимым при муковисцидозе, составляет 85% в структуре причин смертельных исходов, связанных с этим заболеванием.
Поражение печени при муковисцидозе встречается относительно часто, однако при этом не вносит существенного вклада в заболеваемость и смертность больных. Клинически наиболее значимым является фокальный билиарный цирроз, развивающийся вследствие обструкции желчных протоков, повреждения гепатоцитов и высвобождения провоспалительных цитокинов и факторов роста.
Гепатаптоз необходимо дифференцировать со следующими заболеваниями:
— желчекаменная болезнь;
— дисфункция сфинктера Одди;
— хронический холецистит;
— гастроптоз;
— внутренние грыжи;
— гепатит;
— кишечная колика.
Простые кисты печени
Существует много других кист печени, с которыми необходимо проводить дифференциальную диагностику. Удобнее всего представить их в виде классификации.
2. Поликистоз (поликистозная болезнь):
Также киста печени подразделяется на такие подвиды:
1. Истинные или солитарные новообразования:
— простые;
— цистаденома многокамерная;
— дермоиды;
— ретенционные.
2. Ложные новообразования:
— травматические;
— воспалительные.
3. Околопеченочные новообразования.
4. Новообразования связок печени.
Следует иметь в виду абсцессы печени и опухоли печени с центральным некрозом, которые визуализируются как кисты.
Осложнения
Острая узловая гиперплазия печени: основным осложнение являются кровотечение и кровоизлияние в ткань печени, которые редко бывает значительными.
Простые кисты печени:
— инфицирование кисты;
— перекрут кисты на ножке;
— разрыв кисты;
— кровотечение в полость кисты.
Лечение
Гепатопульмональный синдром (ГПС)
Консервативная терапия
Патогенетических методов лечения не существует. Симптоматическая терапия в большинстве случаев также не приводит к желаемым результатам.
Терапия направлена на лечение основного заболевания, механическую окклюзию расширенных сосудов и назначение антагонистов вазодилататоров.
Хирургия
В литературе встречаются сообщения о том, что наложение трансъюгулярного портосистемного шунта (TIPS) при ГПС 1-го типа приводит к уменьшению его клинических проявлений. Улучшение состояния больных наблюдается в результате снижения давления в воротной вене вследствие перераспределения кровотока. Наложение TIPS в подобных случаях улучшает состояние пациентов перед трансплантацией печени.
Кроме того, ряд авторов рассматривает ГПС как самостоятельное показание к трансплантации печени. У 85% больных с ГПС показатели оксигенации крови нормализуются в течение 1-го года после операции.
Альтернативный подход включает в себя лапароскопические техники или (реже) открытые хирургические вмешательства, которые дают меньше рецидивов, но больше осложнений.
Зарубежные авторы при нагноении рекомендуют чрескожное дренирование кисты с последующей плановой операцией.
Все оперативные вмешательства при кистах печени делятся на радикальные, условно-радикальные, паллиативные.
1. Условно-радикальные операции при кистах печени:
3. Относительные:
— кисты больших размеров (от 3 до 10 см в диаметре);
— изолированная киста III-IV сегментов;
— рецидивные кисты печени в случае неэффективности пункционных методов лечения.
Примечание. В таблице ниже указаны средства, применяемые для общей и местной анестезии, а также для послеоперационной терапии.
Прогноз
Госпитализация
Профилактика
Острая узловая гиперплазия печени. Регулярное УЗИ печени пациенткам, длительно получающим контрацептивы или перед началом их применения.
Гепатопульмональный синдром, гепатоптоз, простые кисты печени. Профилактика не разработана.