гиперпластический полисинусит что это такое
Лечение хронического верхнечелюстного синусита (гайморита)
Хронический верхнечелюстной синусит (гайморит) может протекать в разных формах. В период обострения заболевания пациенты жалуются на затруднённое дыхание и выделения из носа, которые могут быть слизистыми или гнойными. При своевременном обращении к ЛОР-врачу и назначении грамотной терапии, прогноз на выздоровление благоприятный.
Причины возникновения и течение болезни
Верхнечелюстной синусит пазухи бывает:
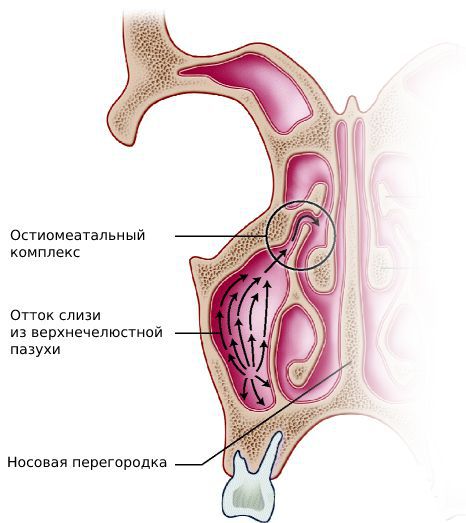
В качестве возбудителя заболевания выступает кокковая флора, чаще всего стрептококк. В последнее время в качестве возбудителей стала выступать грибковая микрофлора, анаэробы, вирусы. Отмечают также рост различного вида агрессивных ассоциаций, которые повышают степень болезнетворности возбудителей. Из-за перехода воспалительного процесса в хроническую форму происходит обструкция (закрытие) выводного отверстия (соустья) и нарушается дренажно-вентиляционная функция, что приводит к накоплению экссудата и воспалительный процесс обостряется.
Развитию заболевания способствуют:
Предрасполагают к развитию этого заболевания следующие факторы:
Клиническая картина
В основном в период обострения пациенты жалуются на затруднения при дыхании носом и выделения из носовой полости, которые могут быть слизистыми, слизисто-гнойными или гнойными.
Гнойная форма заболевания сопровождается жалобами на неприятные ощущения в области клыковой ямки и корня носа со стороны воспаленной верхнечелюстной пазухи. В некоторых случаях боль может отдавать в надбровную или височную область. Головная боль в период обострения чаще всего носит разлитой характер, напоминая невралгию тройничного нерва. Нередко отмечается гипосмия или аносмия (снижение или потеря обоняния). Довольно редко бывают случаи закрытия носослезного канала, и тогда наблюдается слезотечение из глаза.
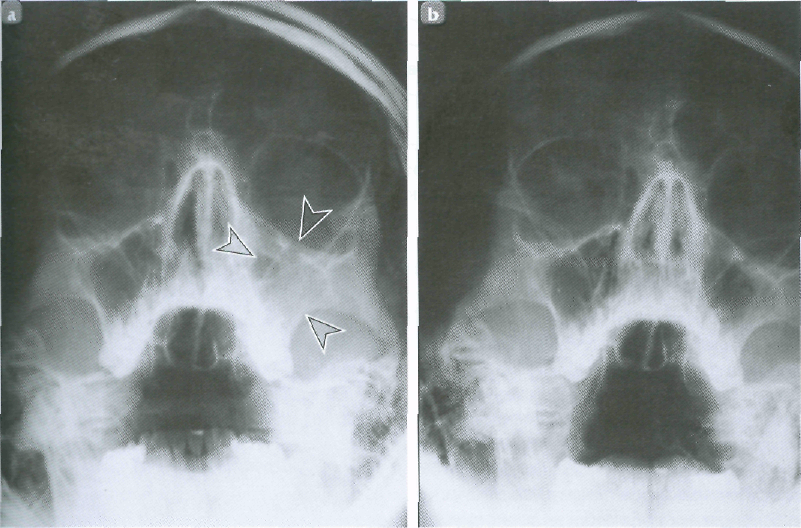
Встречается гиперпластический двусторонний верхнечелюстной синусит. В период обострения наряду со всеми признаками этого заболевания отмечается общая слабость, недомогание, высокая (фебрильная) температура (38-39 0 С).
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Диагностика
Физикально-инструментальные обследования вместе с лучевой диагностикой (компьютерная и магнитно-резонансная томография) и тщательным анализом жалоб ЛОР пациента позволяют поставить правильный диагноз. Отличать верхнечелюстной синусит нужно в первую очередь от невралгии тройничного нерва, при которой боль появляется внезапно и носит «жгучий» характер. В пользу синусита свидетельствует появление полоски гноя под средней раковиной, после введения на зонде сосудосуживающих препаратов или преобладание боли в области пазухи без выделений из носа.
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Лечение
В процессе лечения хронического верхнечелюстного синусита необходимо восстановить дренажно-вентиляционную функцию, удалить болезнетворное отделяемое и стимулировать восстановительные процессы. Для достижения успеха назначается антибиотики широкого спектра действия (амоксициллин, аугментин, панклав и др), противовоспалительный препараты, сосудосуживающие капли в нос, антигистаминные препараты, пункции верхнечелюстной(ных) пазух до чистых промывных вод, либо промывания околоносовых пазух методом перемещения жидкости (вакуум-дренаж). Если эффект от назначенного лечения не наступает в течение недели, следует продолжить лечение вплоть до хирургического в ЛОР-отделении больницы.
Если промывные воды при пункции верхнечелюстной пазухи имеют белый, темно-коричневый или черный цвет, можно заподозрить грибковое поражение. В этом случае необходимо отменить антибиотики и провести противогрибковое лечение. При подозрении на анаэробную природу процесса, который характеризуется неприятным запахом отделяемого, отрицательным результатом при бактериологическом исследовании содержимого, следует проводить оксигенацию (метод лечения кислородом под высоким давлением) просвета пазухи.
В случае необходимости длительного дренирования нужно установить дренаж в пазуху и через него ежедневно (до 3-х раз в день) ее промывать. В случае сильной локальной боли, которая подтверждена рентгенологическим исследованием, и неэффективностью консервативного лечения в течение 3-х суток, а также при появлении признаков осложнений показано немедленное направление в ЛОР-стационар, чтобы провести хирургическую санацию.
Прогноз
При соблюдении рекомендаций врача и вовремя начатом лечении прогноз благоприятный.
Чем опасен полипозный риносинусит?
Чем опасен полипозный риносинусит?
Полип в носу — вроде бы безобидное образование, с которым можно прожить без должного лечения долгие годы. Однако не стоит забывать, что полип — это прежде всего доброкачественная опухоль. Кроме того, за одним полипом могут появиться другие, потому что причина болезни остается.
Более подробно о полипозном риносинусите (разрастание слизистой оболочки носа) рассказывает оториноларинголог, врач высшей категории, кандидат медицинских наук Петр Александрович КОЧЕТКОВ (г. Москва).
Будьте начеку
К сожалению, обнаружить полип на ранних стадиях удается редко. Образование полипов — процесс, который-может растянуться на несколько лет. Между тем многих осложнений можно избежать, если внимательно относиться к любому нарушению носового дыхания.
Прежде всего нужно понять, как появляются полипы. Дело в том, что простудные заболевания часто осложняются воспалением пазух носа, гайморитом или фронтитом. Если при данной патологии пациент не лечится, процесс переходит в хроническую форму и ставится диагноз «хронического синусита».
Болезнь длительное время напоминает о себе постоянной заложенностью носа, слизистыми или гнойными выделениями, затруднением носового дыхания. Но если синусит не лечить, постепенно слизистая оболочка теряет свои силы.
Истощенная слизистая начинает разрастаться, тем самым пытаясь за счет увеличения своей площади бороться с воспалительным процессом. Для сравнения можно привести пример с кроной лиственного дерева, которая быстро растет, чтобы обеспечить приток солнечного света к листьям.
Если даже на этом лапе пациент не обращается к отоларингологу, то процесс разрастания слизистой оболочки прогрессирует. Но каждая пазуха носа имеет ограниченный объем, поэтому наступает момент, когда увеличенной слизистой оболочке становится тесно и она вы ходит за пределы пазухи, то есть в полость носа, Так и образуется полип.
Виновники болезни
Не только гайморит или фронтит могут привести к образованию полипов в носу. Факторов, провоцирующих полипозный риносинусит, очень много. Приведу некоторые из них:
1. Аллергические заболевания: аллергический ринит, бронхиальная астма, поллиноз. Пациентам, страдающим указанными расстройствами, стоит более внимательно относиться к состоянию носового дыхания и ежегодно обследоваться у отоларинголога.
2. Хронические воспалительные заболевания придаточных пазух носа: гайморит, фронтит, этмоидит, кисты.
3. Анатомические нарушения структуры полости носа: искривление носовой перегородки, гипертрофический ринит, узость носовых ходов.
Тревожные сигналы
При полипах в носу человек начинает обращать внимание на то, что носовое дыхание резко ухудшилось и сосудосуживающие капли как раньше уже не помогают. Если и на этом этапе не применяется лечение, то болезнь может привести к полной потере носового дыхания и обоняния.
При запущенных состояниях полипы разрастаются настолько, что, проходя всю полость носа и носоглотку, опускаются в горло. При этом возникают затруднения во время приема пищи.
Также больного могут беспокоить головная боль, дискомфорт в области околоносовых пазух, гнойные выделения из носа.
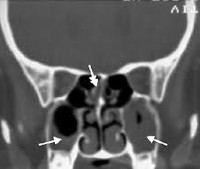
Чтобы установить диагноз полипозного риносинусита, необходимо провести компьютерную томографию (КТ) придаточных пазух носа в коронарной и аксиальной проекции.
Лекарства или операция?
Полины носа лечатся как консервативно, так и хирургически. Но, к сожалению, чаще всего люди обращаются к отоларингологу, когда разрастания имеют уже большие размеры. В этом случае лекарства бессильны, необходима операция.
Существует несколько способов избавления от полипов. Самым травматичным методом является удаление при помощи петли: полип захватывают специальной проволочной петлей и резко выдирают. Процедура эта болезненная, может Осложниться кровотечением, несколько дней после нее придется ходить с перебинтованным носом. При этом удаляются полипы, которые видны врачу только в полости носа, а в пазухах они остаются недоступными.
Более щадящим методом является лазерное сечение. Под действием лазера из полипа выпаривается жидкость, и он уменьшается в объеме, то есть высыхает.
Преимущества этого способа заключаются в следующем: возможность проведения операции в амбулаторных условиях, минимальная болезненность, быстрота выполнения, отсутствие кровотечения как во время операции, так и после нее.
Однако применять лазерную терапию можно только при единичных и небольших полипах. Кроме того, это лечение, к сожалению, не устраняет причину болезни, не удаляет полипозную ткань из пазух, поэтому в дальнейшем нередко случаются рецидивы.
Еще более современным и эффективным способом удаления полипов признана функциональная эндоскопическая эндоназальная хирургия. При таком методе врач, используя увеличительный прибор эндоскоп, видит все отделы полости носа и пазух и может максимально удалить разросшуюся ткань.
Эндоскопическая операция проводится через нос — эндоназально, без разрезов и швов, под местной анестезией. Удаляют полип при помощи шейвера, или микродебридера (инструмента с острой насадкой).
Восстановите дыхание
Важнейшим моментом послеоперационного лечения является уход за полостью носа. В течение первой недели лор-врач проводит туалет носа, удаляет корочки, слизь.
Такие процедуры можно проводить и в домашних условиях. Для этого нужно промывать нос при помощи шприца или резиновой груши специальными растворами (физиомер, аквамарис, раствор хлорида натрия 0,9-процентный).
Надолго избавиться от полипов после операции помогает местная кортикостероидная терапия. В течение полугода пациент орошает полость носа интраназальными глюкокортикостероидами. Это гормональные препараты, но не стоит их бояться применять их не надо. Они оказывают местное действие, не попадая в общий кровоток.
Если пациент страдает выраженным аллергическим ринитом, то дополнительно могут использоваться антигистаминные препараты (эриус, кларитин).
После оперативного лечения отечность слизистой полости носа и пазух может держаться около 1-3 месяцев. Вот почему очень важно, чтобы пациент регулярно наблюдался у отоларинголога и соблюдал все рекомендации.
Пансинусит
Пансинусит – это воспалительный процесс инфекционного характера, поражающий слизистую оболочку всех околоносовых пазух. К основным симптомам относятся лихорадка, боль в проекции придаточных пазух, затруднённое носовое дыхание, снижение обоняния, отделяемое из носа различного характера. Диагноз ставится с учётом данных риноскопии, пункции, ультразвукового исследования, КТ, МРТ параназальных синусов, а также бактериологического посева. Лечение проводится консервативно (антибиотики, физиотерапия, промывания синусов) или с помощью эндоскопических операций.
МКБ-10
Общие сведения
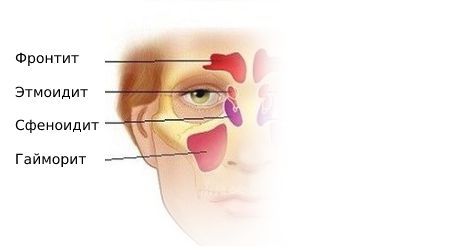
Пансинусит – это воспаление всех придаточных пазух носа: клиновидной (сфеноидит), верхнечелюстных (гайморит), лобных (фронтит), лабиринта решётчатой кости (этмоидит). Для пансинусита типична сезонность: большая часть людей заболевает в период осенне-зимних простуд и весеннего цветения. Острая форма воспаления околоносовых синусов выявляется в 2-4 раза чаще хронической. У детей синуситы сопровождают большинство патологий дыхательных путей. Основную группу больных составляют лица в возрасте от 4 до 35 лет. У лиц мужского пола пансинусит диагностируется незначительно чаще, чем у женщин – 53% от общего числа случаев.
Причины пансинусита
Ключевую роль в развитии острого воспаления придаточных синусов играет ОРВИ, вызванная респираторно-синцитиальной инфекцией, аденовирусами, парвовирусами. При хроническом течении болезни в качестве возбудителя чаще выступают бактерии: стафилококки, бета-гемолитические стрептококки, пневмококки. В последние годы увеличивается количество атипичных возбудителей, к которым относят различные грибки, микоплазму и хламидии. На формирование пансинусита оказывают влияние следующие факторы:
Пансинусит чаще возникает на фоне снижения активности иммунитета. Это может быть связано с ВИЧ-инфекцией длительной антибактериальной терапией, сахарным диабетом. Реже воспаление пазух встречается при гемобластозах, онкологических патологиях, дыхательной недостаточности.
Патогенез
Полость носа с помощью узких ходов соединяется с семью околоносовыми синусами: парными верхнечелюстными, лобными и решётчатыми, одной клиновидной. Таким образом происходит регулярное очищение пазух от секрета желёз и микроорганизмов. Пусковым моментом в развитии пансинусита обычно служит вирусная инфекция верхних дыхательных путей. Воспалительный процесс провоцирует формирование отёка за счёт гиперсекреторной деятельности желёз и транссудации плазмы.
Очищение носовой полости путём высмаркивания способствует созданию давления около 65-85 мм рт. ст., в результате чего инфицированное содержимое проходит из носовых ходов в пазухи. Слизистая оболочка пазухи утолщается в несколько десятков раз, формирует подушкообразное выбухание, которое заполняет весь просвет, создаёт блокаду для естественного оттока. Благодаря отёку, нарушенному дренированию и избыточной секреции возникают оптимальные условия для роста бактериальной или грибковой инфекции.
Классификация
С учётом характера воспалительного процесса и формирующихся в пазухах изменений в клинической отоларингологии выделяют несколько видов заболевания. Различают экссудативную и продуктивную (пролиферативную) форму, каждая из которых имеет свои разновидности. Для экссудативного пансинусита характерно образование секрета различного характера внутри синуса. Разновидности экссудативной формы заболевания:
Продуктивная форма воспалительного процесса протекает с менее выраженной симптоматикой. Для неё характерна гиперплазия слизистой оболочки. Пролиферативный пансинусит подразделяют на:
Симптомы пансинусита
При остром воспалительном процессе клинические проявления выражены крайне ярко и продолжаются до трех недель. Для хронической формы заболевания типично чередование обострений и ремиссий: основные признаки сохраняются в течение нескольких месяцев. Пансинусит сопровождается выраженной интоксикацией: повышается температура до фебрильных значений, появляются ознобы, потливость (в особенности в ночное время). При длительном течении патологии нарастают неврологические расстройства: парестезии, генерализованная слабость, бессонница.
Боль преимущественно локализуется в области переносицы, надбровной зоны, орбит, затылка, центральной части головы, может иррадиировать в зубы и нижнюю челюсть. При пальпации неприятные ощущения усиливаются, в проекции синусов наблюдается отёк мягких тканей. Головные боли – самый первый признак острого пансинусита. Их возникновение связано с распространением воспалительного процесса на оболочки головного мозга. Головная боль имеет распространённый характер без чёткой локализации, усиливается при резких движениях головой и физических нагрузках.
Затруднения при носовом дыхании могут быть временными или постоянными. Из-за обструкции выводных отверстий синуса и отёчности слизистой оболочки нарушается прохождение воздуха по верхним дыхательным путям. Компенсация этой проблемы осуществляется за счёт дыхания через рот, может проявляться в форме смешанной одышки. Из-за атрофии слизистой оболочки полости носа у пациентов резко снижается чувствительность к запахам или возникает аносмия.
Отделяемое из полости носа в первые несколько дней имеет катаральный или серозный характер. Такие выделения бесцветны, выделяются из носа в небольшом количестве. По мере прогрессирования патологического процесса содержимое пазух становится гнойным. Эти выделения имеют зелёно-жёлтый цвет, более густые, отходят при сморкании или стекают по задней стенке глотки.
Осложнения
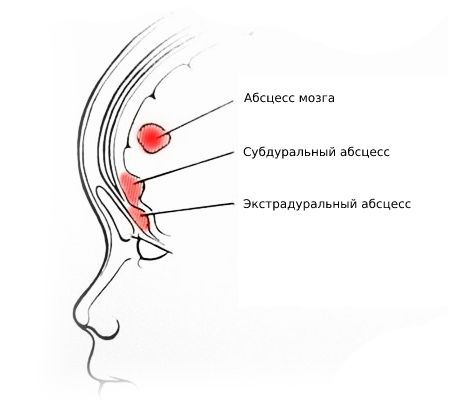
Осложнения пансинусита связаны с распространением инфекционного процесса на ближайшие структуры. При проникновении микроорганизмов в кости черепа развивается остеомиелит. При прогрессирующем течении пансинусита наблюдается снижение зрения (связано с поражением зрительного перекрёста), ухудшение обоняния. Самыми опасным осложнением является воспаление мозговых оболочек – менингит, который без должного лечения приводят к инвалидности или смерти. Если инфекция распространяется контактным путём со стороны лобной пазухи, может сформироваться эпидуральный или субдуральный абсцесс.
Диагностика
Диагноз пансинусита выставляется на основании анализа жалоб, данных физикального обследования, проводимого врачом-отоларингологом, комплекса лабораторных и инструментальных исследований. При опросе пациента выясняются первичные клинические проявления болезни, динамика их прогрессирования, наличие сопутствующих патологий ЛОР-органов, дыхательной системы. Для подтверждения диагноза используются:
В общем анализе крови при пансинусите наблюдается картина острого воспалительного процесса: увеличение СОЭ более 10 мм/час, повышение лимфоцитов, эозинофильных клеток (если имеется аллергический компонент). При вирусной природе патологии происходит сдвиг в лейкоцитарной формуле влево, а при бактериальной – вправо. Дифференцировать пансинусит необходимо с ринитом, инородными телами полости носа, злокачественными новообразованиями пазух и черепных ямок.
Лечение пансинусита
Лёгкие формы можно лечить дома при регулярном посещении врача, в то время как среднетяжёлые и тяжёлые требуют госпитализации в отделение отоларингологии. Пациенту назначается палатный или общий режим с ограничением нагрузок, а также диета с высоким количеством белков, витаминов, минеральных комплексов. План лечения включает в себя:
Прогноз и профилактика
При своевременно начатой терапии пансинусита прогноз для здоровья и жизни пациента благоприятный. При отсроченном вмешательстве существует риск развития гнойных осложнений, полной утраты обоняния. Профилактика развития болезни включает терапию хронических заболеваний ЛОР-органов и коррекцию аномалий развития, предотвращение травматических воздействий на область лица. Необходимо также укреплять иммунитет путём регулярных физических нагрузок и здорового питания.
Что такое синусит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мисюрина Ю. В., ЛОРа со стажем в 18 лет.
Определение болезни. Причины заболевания
Основные причины острого синусита — вирусы или бактерии. Поэтому выделяют вирусную и бактериальную форму заболевания. Реже возбудителем острого воспаления в околоносовых пазухах становятся анаэробы и внутриклеточные микроорганизмы.
Вирусный синусит чаще протекает как обычное простудное заболевание и имеет сезонный характер. Им, как правило, болеют осенью, зимой, весной и, реже, в тёплое время года.
К вирусам, вызывающим воспаление верхних дыхательных путей, относятся: риновирусы, вирусы гриппа и парагриппа, респираторно-синцитиальные вирусы, аденовирусы и коронавирусы.
Предрасполагающие факторы бактериального синусита:
Анаэробная инфекция может привести к острому синуситу при патологии зубочелюстной системы или осложнённом хроническом синусите. В таком случае трудно определить, это острая форма или обострение хронической.
Аллергический процесс и грибковая флора также могут стать причинами синусита — остро возникнув, заболевание перейдёт в хроническую форму.
Симптомы острого синусита
Основные симптомы острого синусита:
Затруднённым дыханием сопровождается большинство заболеваний носа, поэтому только этот симптом не подтверждает острый риносинусит. Для постановки диагноза необходимо, чтобы присутствовали не менее двух признаков.
Головная боль при синусите носит тупой, ноющий характер и часто усиливается при наклоне головы вниз. Может уменьшаться после использования сосудосуживающих капель.
При воспалении в верхнечелюстной и лобной пазухах боль возникает в области лица, переносья, надбровья и височно-теменной области. При верхнечелюстном синусите проявляется разлитой зубной болью на стороне поражения. Для воспаления слизистой оболочки клиновидной пазухи (сфеноидита) характерны боли в центре головы и в затылке.
Выделения из носа при остром синусите бывают не всегда. Слизистые выделения характерны для вирусного воспаления, гнойные возникают, если присоединилась бактериальная флора. Хорошая дренажная функции пазухи и открытое соустье у детей проявляется в том, что при сморкании и откашливании отходят выделения. При поражении клиновидной пазухи носа и задних отделов решётчатого лабиринта выделения, как правило, стекают по задней стенке глотки, вызывая приступы кашля.
Для нетяжёлой формы острого синусита характерны:
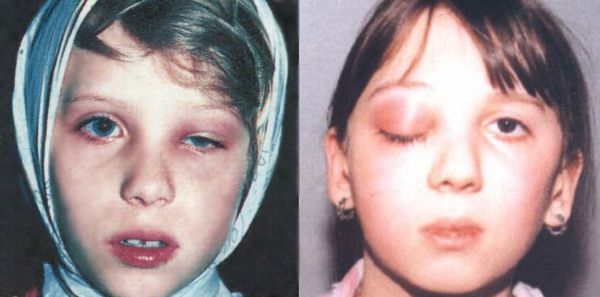
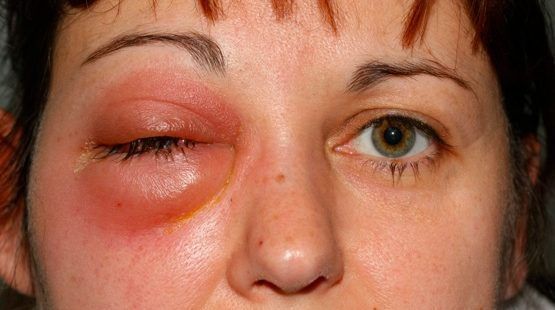
При тяжёлой форме температура поднимается до 38 ºС и выше, головная боль становится интенсивной, может развиться реактивный отёк век и мягких тканей лица.
Патогенез острого синусита
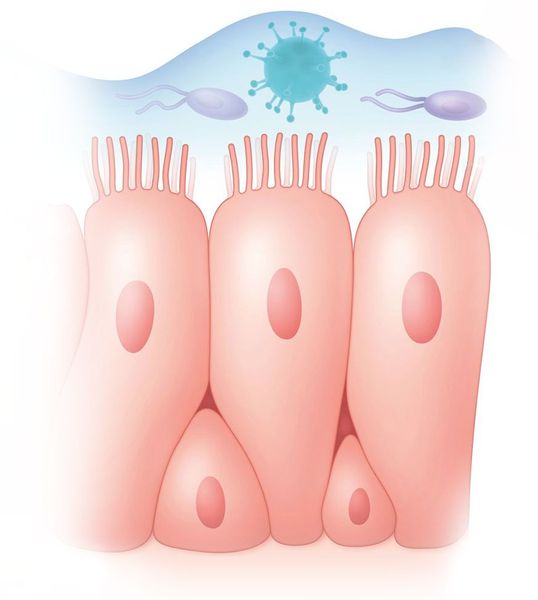
При синусите вирус попадает на слизистую оболочку полости носа, повреждает клетки реснитчатого эпителия и внедряется в организм человека. При этом слизистая оболочка отекает, усиливается выделение слизи в полости носа, что ещё сильнее блокирует работу ресничек мерцательного эпителия. В норме их движение защищает организм от чужеродных агентов.
В это время у пациента появляется насморк, першение в горле, кашель, повышается температура и возникает слабость. Симптомы сохраняются в среднем семь дней, постепенно уменьшаясь.
Другой вариант развития событий: признаки простуды не стихают к концу недели, как должно быть, а, наоборот, усиливаются. Приём обезболивающих препаратов не улучшает состояние. В таком случае следует немедленно обратиться к врачу.
Классификация и стадии развития острого синусита
По форме:
1. Экссудативные (с образованием жидкости в пазухе):
2. Продуктивные (с утолщением слизистой оболочки):
По причине:
По локализации:
По характеру течения:
По тяжести течения:
Лёгкая
• умеренно выраженные симптомы риносинусита (кашель, заложенность носа и выделения из него), которые не влияют на сон и дневную активность пациента;
• головных болей в проекции околоносовых пазух нет;
• отсутствие осложнений
Среднетяжёлая
• выраженные симптомы риносинусита умеренно или значительно влияют на сон и дневную активность пациента;
• при движении или наклоне головы возникает ощущение тяжести в проекции околоносовых пазух;
• осложнения со стороны среднего уха — острый средний отит;
• внутричерепных или орбитальных осложнений нет
Тяжёлая
• выраженные или мучительные симптомы риносинусита значительно влияют на сон и дневную активность пациента;
• периодическая или постоянная боль в проекции околоносовых пазух, которая усиливается при движении или наклоне головы и простукивании в проекции околоносовой пазухи;
• внутричерепные или орбитальные осложнения
Осложнения острого синусита
В большинстве случаев острый синусит протекает в лёгкой форме и проходит самостоятельно.
Осложнения могут возникнуть:
Выделяют орбитальные и внутричерепные осложнения.
Орбитальные осложнения:
Внутричерепные осложнения:
Как видно из таблицы ниже, несмотря на разнообразие клинических форм осложнений, их проявления схожи. Это затрудняет диагностику и выбор правильной тактики лечения.
Осложнения острого синусита
| Осложнение | Клинические проявления |
|---|---|
| Реактивный отёк клетчатки орбиты и век | Бледные безболезненные полупрозрачные отёчные веки, чаще верхние, чем нижние. Возможно выпячивание глазного яблока из орбиты (экзофтальм) |
| Диффузное негнойное воспаление клетчатки орбиты и век | Отёк и покраснение век из-за переполнения кровью сосудов (гиперемия). Экзофтальм и интоксикация |
| Остеопериостит орбиты | Отёк и гиперемия век, экзофтальм и ограничение подвижности глазного яблока |
| Абсцесс века | Отёк и покраснение век, колебания жидкости при надавливании на глазное яблоко, интоксикация |
| Субпериостальный абсцесс | Отёк, гиперемия кожи век и конъюнктивы, боль при ощупывании, смещение глазного яблока |
| Ретробульбарный абсцесс и флегмона орбиты | Отёк и гиперемия век и конъюнктивы, выраженный экзофтальм, ограничение подвижности глазного яблока и боль при ощупывании |
| Тромбоз вен клетчатки орбиты и кавернозного синуса | Отёк и гиперемия век и конъюнктивы обоих глаз, выраженный экзофтальм, снижение остроты зрения, интоксикация |
| Арахноидит (лептоменингит) | Воспаление сосудистой оболочки головного мозга. Головная боль, тошнота, головокружение и слабость |
| Экстрадуральный абсцесс | Головная боль, тошнота и интоксикация |
| Субдуральный абсцесс | Головная боль, тошнота и интоксикация |
| Серозный и гнойный менингит | Головная боль, тошнота, светобоязнь, вынужденное положение тела с запрокинутой назад головой и появление менингеальных рефлексов |
| Абсцесс мозга | Головная боль, тошнота, менингеальные симптомы. Очаговые симптомы многообразны, связаны с локализацией абсцесса |
| Тромбоз синусов твёрдой мозговой оболочки | Лихорадка, приступы подъёма температуры и её падения с ознобом, обильным потоотделением и слабостью |
Диагностика острого синусита
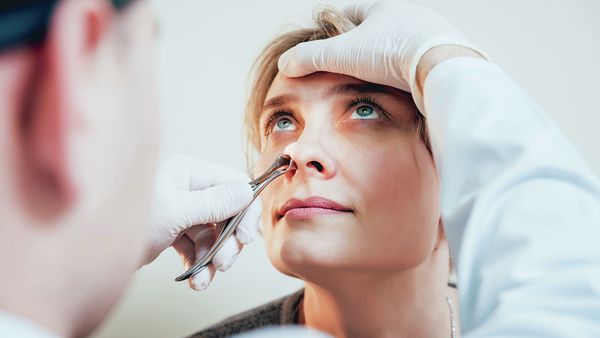
Передняя риноскопия
Врач оценивает состояние слизистой оболочки носовых раковин и ходов, отсутствие или наличие отделяемого. Признаки синусита — это наличие гнойного или слизисто-гнойного отделяемого в области выводных отверстий поражённых пазух. Оно сопровождается покраснением и отёком слизистой оболочки полости носа.
Патологический секрет может быть виден на задней стенке ротоглотки и в носоглотке при их осмотре с помощью шпателя и носоглоточного зеркала (задней риноскопии) и осмотре зева (фарингоскопии).
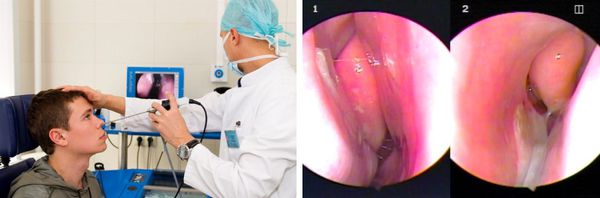
Эндоскопическое исследование полости носа
Позволяет детально осмотреть носовые ходы и раковины до носоглотки, выявить мельчайшие анатомические изменения. Зачастую проводится видеоэндоскопия с фиксацией результата, что в дальнейшем помогает оценить, как протекает заболевание.
Рентгенография пазух носа
Компьютерную томографию (КТ) применяют при хронической патологии околоносовых пазух, орбитальных и внутричерепных осложнениях. Использовать её для диагностики острого синусита не целесообразно. Ни рентген, ни КТ не могут дифференцировать вирусный и бактериальный синуситы.
Ультразвуковое исследование (УЗИ)
Действие УЗИ основано на отражении ультразвукового сигнала на границе двух субстанций с разными акустическими свойствами (кость — воздух, воздух — экссудат и т. д.) в линейном и двухмерном режиме. В первом случае применяют УЗИ-сканеры для околоносовых пазух («Синускоп», «Синускан»), во втором — стандартные аппараты для УЗИ.
Диагностическая пункция
Пункция пазухи (с лат. «прокол») не относится к рутинным методам диагностики из-за высокого риска осложнений. Применяется, если есть противопоказания к проведению рентгенографии, например при беременности.
Лабораторная диагностика
Включает общий анализ крови и определение С-реактивного белка (СРБ).
Микробиологическое исследование
Проводится при затяжных формах синусита и неэффективности антибиотикотерапии. Для исследования потребуется отделяемое полости носа либо материал поражённой пазухи, извлечённый с помощью пункции.
Достоверность метода относительна, а информативность мала. Во-первых, микрофлора полости носа и пазухи изначально различна. Взятие мазка, даже при соблюдении всех условий, не гарантирует, что культивируемая на средах бактерия является причиной воспаления в пазухе, а не случайным «попутчиком» при выведении ватного зонда из носа.
Диафаноскопия
Лечение острого синусита
Выбор тактики лечения зависит от формы и тяжести острого синусита. Экссудативные синуситы лёгкой и среднетяжёлой степени зачастую лечатся консервативно или методами инвазивного дренирования пазухи.
Консервативное лечение
Цели лечения острого синусита — восстановить проходимость соустья воспалённой пазухи и предупредить орбитальные и внутричерепные осложнения. Для этого в первые дни простуды, но не более семи дней, применяют сосудосуживающие средства, а также увлажняют и орошают слизистую оболочку полости носа физиологическим раствором (хлоридом натрия 0,9 %).
Такие мероприятия препятствуют блокаде соустья и способствуют движению слизи на поверхности реснитчатого эпителия, а значит не дают бактериям размножаться.
Применять антибиотики в первые семь дней нецелесообразно. Показанием для антибиотикотерапии является только бактериальный синусит. Этот диагноз ставится врачом на основании жалоб, анамнеза, данных объективного, дополнительных методов обследования и дифференциальной диагностики.
Дренирование пазухи
К инвазивным методам дренирования пазухи относятся:
Пункция верхнечелюстной пазухи проводится через нижний носовой ход иглой Куликовского.
Затем содержимое пазухи удаляют, промывая её шприцом с физиологическим или антисептическим раствором.
Лобную пазуху чаще прокалывают тонкой иглой через глазничную стенку, реже производят трепанопункцию — отверстие создаётся через переднюю стенку бормашиной или инструментами для сверления кости (трепанами).
Курс лечения состоит из нескольких пункций, поэтому катетер вводят в пазуху в среднем на 10 дней.
Пункция околоносовой пазухи — это инвазивный метод, связанный с риском серьёзных осложнений. Его альтернативой является применение синус-катетера «ЯМИК». Устройство изобретено российским оториноларингологом В.С. Козловым.
Катетер вводится в полость носа до носоглотки. Заполненные воздухом камеры создают отрицательное давление, которое способствует дренированию пазух носа.
Все инвазивные процедуры проводятся после аппликационной анестезии и анемизации полости носа.
Пункция верхнечелюстной пазухи связана с риском проникновения иглы в мягкие ткани щеки, глазницу и крылонёбную ямку. Также при процедуре может повредиться устье носослёзного канала, возникнуть кровотечение, а при попытке продувания пазухи в кровеносные сосуды может проникнуть воздух.
Хирургическое лечение
Показано при орбитальных или внутричерепных осложнениях, а также при продуктивной форме острого синусита, чаще возникающей при одонтогенном синусите.
Хирургическое лечение острого синусита включает:
Реабилитационный период длится около 14 дней.
Прогноз. Профилактика
Прогноз неосложнённой формы острого синусита благоприятный. Если пациент несвоевременно обратился к доктору, не соблюдал принципы антибиотикотерапии или подвергался постоянному переохлаждению, то острый синусит может перейти в хронический.