гиперпластический пансинусит что это такое
Что такое синусит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мусаева Р. А., ЛОРа со стажем в 16 лет.
Определение болезни. Причины заболевания
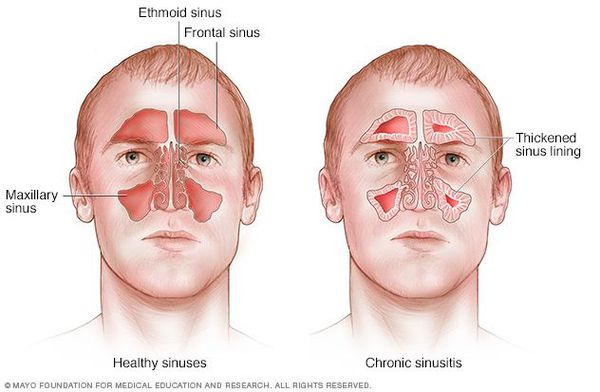
Хронический синусит (ХС) — это длительно текущее воспаление одной, нескольких или всех околоносовых (придаточных) пазух, склонное к рецидивам. Именно ХС является наиболее частым поводом обращения больных к оториноларингологу.
Основной причиной возникновения ХС является микролора, инфицирующая пазухи (чаще всего наблюдается полифлора). В основном при бактериальной посеве обнаруживается стафилококк, но помимо него встречается синегнойная палочка, протей и кишечная палочка. Также при ХС можно обнаружить и анаэробную флору.
Особое место в образовании ХС занимает грибковая флора (аспергилл, пеницилл, кандида), которая первично не является этиологическим фактором синуситов, но развивается вследствие суперинфицирования при дисбактериозах и в дальнейшем может стать доминирующей (или единственной) флорой, поддерживающей хроническое воспаление носовых пазух.
Хронический синусит очень часто встречается у больных с различными иммунодефицитными состояниями, синдромом Картагенера, синдромом Янга и муковисцидозом. [3]
Также на развитие ХС влияет аномалия соустья (отверстия) между пазухой и полостью носа. Она может возникнуть в связи с искривлением носовой перегородки, разрастанием полипов в носовой полости, утолщением слизистой полости носа из-за аллергического отёка, патологическим строением средней носовой раковины и крючковидного отростка, гиперпневмотизацией решётчатой буллы и клеток agger nasi. Всё вышеперечисленное нарушает механизмы естественного клиренса (скорости очищения). [3]
Появлению ХС способствуют очаги других хронических инфекций, расположенные «по соседству»: хронический тонзиллит, аденоидит (у детей), патология зубов (одонтогенный гайморит).
Провоцирующими факторами для частых обострений хронического синусита могут стать также ОРВИ и частые переохлаждения.
Симптомы хронического синусита
Симптомы хронического синусита (при условии отсутствия обострения) менее выражены, чем при остром синусите. На характер клинических проявлений и их выраженность влияет форма синусита, локализация воспаления, количество поражённых пазух, причины возникновения болезни, проходимость соустья и другие факторы. [4]
К основным симптомам ХС относят:
Патогенез хронического синусита
Формирование околоносовых пазух у ребёнка происходит тогда, когда он находится ещё в утробе матери. С самого рождения и до 20 лет жизни человека они постепенно «созревают». Так, у грудничков лобные пазухи отсутствуют, в то время как остальные пазухи находятся в зачаточном состоянии и постепенно формируются пока ребёнок растёт, и кости его лица увеличиваются.
В образовании слизи принимают участие бокаловидные клетки мерцательного эпителия, покрывающего пазухи с внутренней стороны. К соустьям (отверстиям) околоносовых пазух слизь продвигается благодаря движению ресничек эпителия. Обычно скорость такого продвижения составляет 1 см/мин. Размеры и диаметр соустий небольшие и равны примерно 1-2 мм.
При хроническом воспалении слизистых оболочек пазух возникают следующие процессы:
Также часто происходят и необратимые процессы в слизистой оболочке пазух.
Классификация и стадии развития хронического синусита
Несмотря на большое количество предложенных к настоящему времени классификаций хронических синуситов, наиболее приемлемой в клиническом отношении остаётся классификация, созданная Б.С. Преображенским (1956 год). [4] Согласно этой классификации различают следующие хронические синуситы:
При экссудативных ХС формируется серозный, гнойный или серозно-гнойный секрет. Он выделяется воспалённым эпителием носовой пазухи в связи с её инфицированием вредоносной микрофлорой. [4]
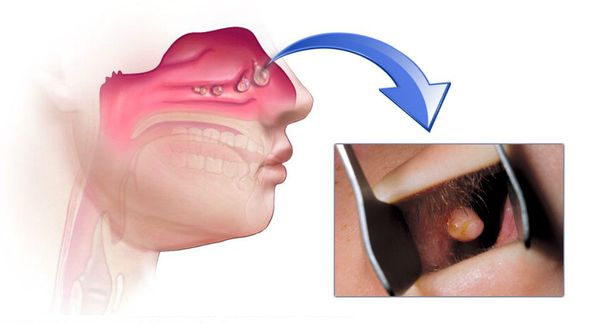
При продуктивных ХС происходит пролиферация — разрастаются эпителиальные оболочки. В результате этого процесса образуются полипы в пазухах, которые зачастую проникают в полость носа.
Холестеатомный ХС характеризуется развитием в пазухе холестеатомных масс вследствие эмбрионального заноса. [6] [8]
Помимо данных форм ХС различают также грибковые, кистозные и одонтогенные.
Грибковый ХС (мицетома) проявляется мучительной ноющей болью, заложенностью носа и различного рода выделениями, характер которых зависит от вида грибка:
Кистозные ХС отличаются наличием кист в пазухах (чаще в гайморовых). Постоянный хронический воспалительный процесс в носовых пазухах нарушает барьерные функции слизистой оболочки. Это, в свою очередь, провоцирует формирование кистозных изменений. [1]
Одонтогенный ХС (гайморит) — особая форма воспаления, которая возникает по двум причинам:
Всё этого возникает сообщение между пазухой и ротовой полостью — ороантральная фистула. [3]
Помимо прочего выделяют три степени тяжести ХС:
Осложнения хронического синусита
При частых обострениях хронических синуситов, неправильно пролеченных или, чаще, недолеченных синуситов могут возникать серьёзные осложнения.
Риногенные орбитальные (глазничные) осложнения
Инфекция, возникшая в пазухах носа, через вены или с помощью контактного механизма передачи может распространиться в район глазницы. Этот процесс способен привести к появлению периостита, абсцесса и флегмоны глазницы, реже к невриту глазного нерва. Все перечисленные выше осложнения могут протекать в сопровождении экзофтальма и ограничения движения глазного яблока. Данный тип осложнений ХС может статьи причиной возникновения слепоты.
Риногенные внутричерепные осложнения
Внутричерепные осложнения в два раза чаще возникают у мужчин, чем у женщин, [5] [7] и являются самыми тяжёлыми и опасными последствиями ХС. В первую очередь речь идёт об арахноидите, экстра- и субдуральных абсцессах, менингите, тромбозе пещеристой пазухи. Ко второй группе часто встречающихся осложнений относятся патологии, связанные с травмой носа или околоносовых пазух. Достаточно редко встречаются осложнения, возникающие по причине нагноений в полости носа или области наружного носа (абсцесс перегородки, фурункул и карбункул носа).
Внутричерепные осложнения происходят в результате вирусных инфекций, которые провоцируют обострение синуситов. Это приводит к тому, что сопротивляемость организма по отношению к раздражителям снижается, а активность патогенных микроорганизмов — возрастает. [4]
Возникновение того или иного внутричерепного осложнения зависит от проникновения конкретной инфекции: стрептококк вызывает абсцесс головного мозга, пневмококк — менингит, стафилококк — тромбофлебит синусов. [7] Однако часто при абсцессах обнаруживают стафилококковую флору.
Все вышеперечисленный виды инфекции способны проникнуть в полость черепа тремя путями:
Диагностика хронического синусита
Диагностика хронического синусита предполагает нижеперечисленные методы исследования.
Проведение физикального осмотра осуществляется с помощью передней риноскопии и фарингоскопии. Осмотр проводит врач-отоларинголог.
Опрос больного (сбор анамнеза заболевания).
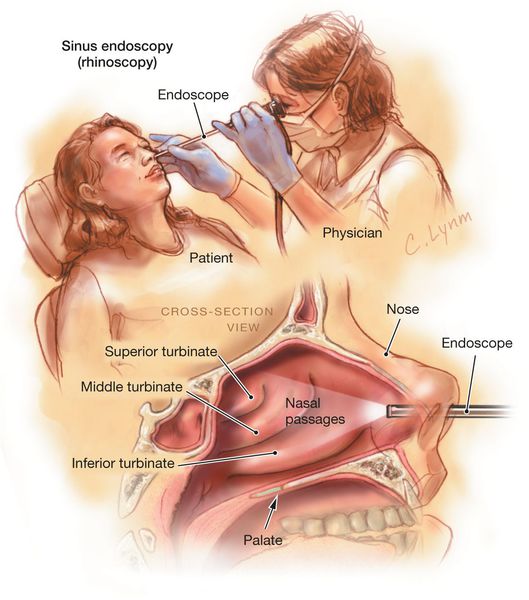
Эндоскопия носовой полости предназначена для рассмотрения аномалий строения структур носа и состояний выводных соустий, а также для проверки на присутствие полипов и иных образований в носовой полости.
Ультразвуковое исследование (УЗИ) проводится чаще в скрининговых целях, помогает в диагностике кист лобной и верхнечелюстной пазух.
Рентгенография определяет, насколько утолщены слизистые оболочки пазух, а также горизонтальный уровень жидкости или тотальное снижение пневмотизации пазухи.
Компьютерная томография (КТ) считается одним из наиболее информативных методов диагностики при ХС, целью которого являются:
Магнитно-резонансная томография (МРТ) лучше всего визуализирует мягкотканные структуры. Но, не смотря на это, данный метод диагностики не является базовым исследованием. Воздух и костные структуры имеют одинаковую интен сивность сигнала при проведении МРТ, а эта особенность не позволяет определить проходимость воздушных пространств, которые соединяют пазухи с носовой полостью. Однако МРТ применима в случаях подозрений на грибковое или опухолевое поражение околоносовых синусов и при возникновении осложнений ХС.
Диагностическое зондирование и пункция способствуют оценке объёма и характера содержимого поражённой пазухи и получению представления о том, насколько проходимы её естественные отверстия.
Бактериологическое исследование для определения причинности воспаления использует пробы, полученные при пункции воспалённой пазухи или носовой полости. [3]
Лечение хронического синусита
Первостепенные задачи лечения ХС:
На то, какой будет терапия, влияет локализация и форма воспаления, причина его возникновения, а также наличие или отсутствие обострения. [4]
Консервативная терапия
При развитии обострения в околоносовых синусах применяется базисное лечение антибиотиками, которое зависит от вида возбудителя, выявленного во время диагностики. Однако антибиотикотерапия применима не ко всем видам ХС (лишь к хроническим воспалениям средней и тяжёлой степени). Также данный вид лечения нельзя использовать при грибковом ХС, так как в этом случае следует применять противогрибковые препараты (дифлюкан, флуконазол, нитстатин, леворин, интраконазол и другие). При аллергических синуситах показано проведение неспецифической общей и местной консервативной терапии.
Лечение бактериальных форм ХС средней и тяжёлой степени предполагает назначение антибиотиков ещё до результатов, получаемых при микробиологическом исследовании через несколько дней. Не смотря на то, что диагностика патогенной микрофлоры позволяет выбрать оптимальный для лечения антибиотик, всё же метод эмпирической антибиотикотерапии является оптимальным. При этом особое внимание уделяется чувствительности к препарату типичных возбудителей заболевания: S.pneumoniae и H.influenza.
Антибиотикотерапия предполагает применение следующих групп препаратов по выбору:
Лечение ХС на фоне иммунодефицитных состояний, продлённой назогастральной интубации, при муковисцидозе, а также при одонтогенном синусите представляет большие сложности. Возбудителями, вызывающими наиболее тяжёлые, нетипичные формы синусита, нередко бывают золотистый и эпидермальный стафилококк, Pr.vulgaris, Pr.aeruginosa, кишечная палочка, а также микроорганизмы, считающиеся сапрофитирующими обитателями носоглотки (зеленящий стрептококк, менингококк, стафилококк гемолитический). При эмпирическом выборе оптимальными препаратами с позиции спектра антибактериальной эффективности являются цефалоспорины (цефтриаксон), карбапенемы (меропенем) или фторхинолоны 3-4 поколения, назначаемые внутривенно при тяжёлой степени ХС.
В случае, если причиной возникновения ХС явилась обструкция естественных соустий пазух носа, пердусмотрено применение сосудосуживающих препаратов (деконгенсантов), назначаемых коротким курсом в виде капель и аэрозолей (ксилометазолин, оксиметазолин, тетризолин и другие).
Иными способами лечения ХС являются носовые души, промывание носовой полости тёплым изотоническим раствором и физиотерапия (УВЧ, УФО, микроволновая, ультразвуковая терапия, а также лазеротерапия).
Оперативная терапия
Хирургическое лечение показано в следующих случаях:
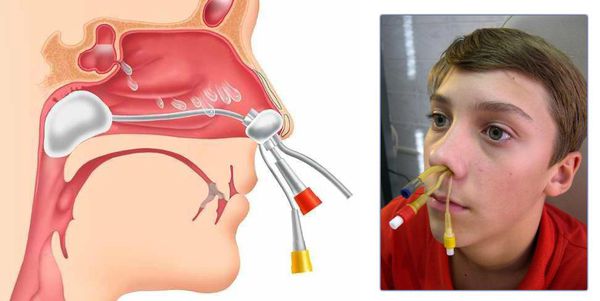
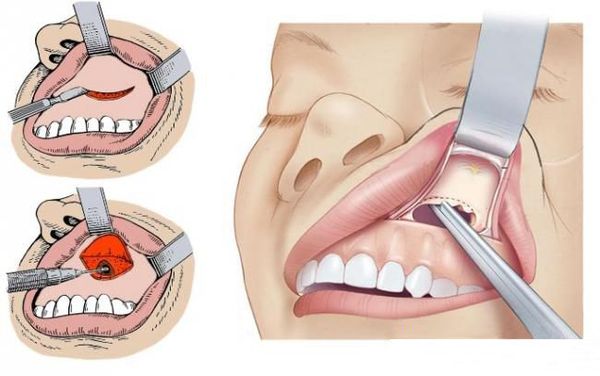
Выполнение пункции и зондирования пазух носа считается одним из важных методов лечения ХС. С помощью этих процедур эвакуируется патологическое отделяемое, после чего с применением антисептического раствора промывается поражённая пазуха и вводится лекарственный препарат. Наиболее лёгкой и часто проводимой процедурой является пункция верхнечелюстной пазухи. [3]
По сравнению с проведением повторных пункций более эффективным методом лечения является дренирование. После пункции в пазуху вводится постоянный дренаж, который позволяет промывать пазуху несколько раз в сутки.
Помимо данных методик активному опорожнению пазух и введению в них лекарственных препаратов способствует метод вакуумного перемещения жидкости или применение синус-катетера ЯМИК.
При полипозных ХС, которые сочетаются с полипозом носа, показана полипотомия. Она проводится как классическим методом (полипной петлёй), так и с использованием современных методик (радиоволны) под контролем эндоскопии.
Существуют стандартные операции:
На данный момент современные внутриносовые операции на пазухах носа производятся под контролем эндоскопа или операционного микроскопа, которые позволяют хирургу детально контролировать все этапы операции.
Суть этих операций — ревизия стенозированных естественных отверстий поражённых синусов, устранение анатомических аномалий и полипов, которые блокируют их проходимость. При условии восстановления вентиляции и дренажа поражённых пазух патологические изменения в слизистой оболочке подвергаются обратному развитию, и она приобретает нормальный вид. В этом случае удалению подлежат только участки необратимо изменённой слизистой оболочки, кисты, полипы. Их удаление осуществляют через расширенное естественное соустье пазухи внутриносовым доступом. [3]
Прогноз. Профилактика
Прогноз считается благоприятным при условии своевременного адекватного лечения. Возможно полное восстановление трудоспособности. Однако при отсутствии правильного лечения или самолечения могут развиться опасные для жизни осложнения.
Методы профилактики ХС предупреждают появление заболевание. Поэтому необходимо:
Гиперпластический пансинусит что это такое
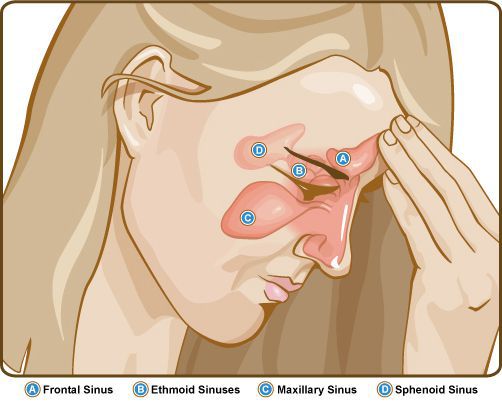
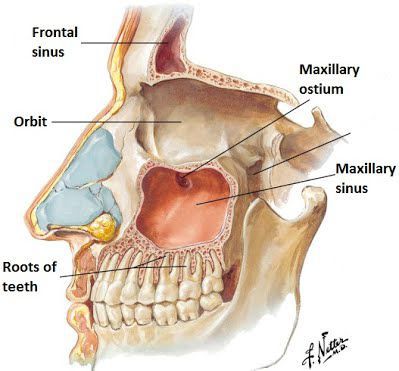
Риногенное воспаление околоносовых пазух на одной или чаще обеих сторонах вирусной, бактериальной или аллергической природы. Клинически проявляется симптомами, характерными для отдельных синуситов.
P.S. У больных с диффузным отеком или гиперплазией слизистой оболочки околоносовых пазух всегда следует исключить непереносимость ацетилсалициловой кислоты и бронхиальную астму.
Лечение пансинусита. Консервативное (острая фаза). Местное применение глюкокортикоидов с учетом клинической картины; глюкокортикоиды внутрь; антибиотики.
Хирургическое лечение показано при хроническом течении и при тяжелых формах заболевания. Этмоидэктомия с фенестрацией верхнечелюстной пазухи над носовой раковиной, расширение лобного кармана, удаление дна лобной пазухи (операция Драфа I—-III) или пансинус-операция.
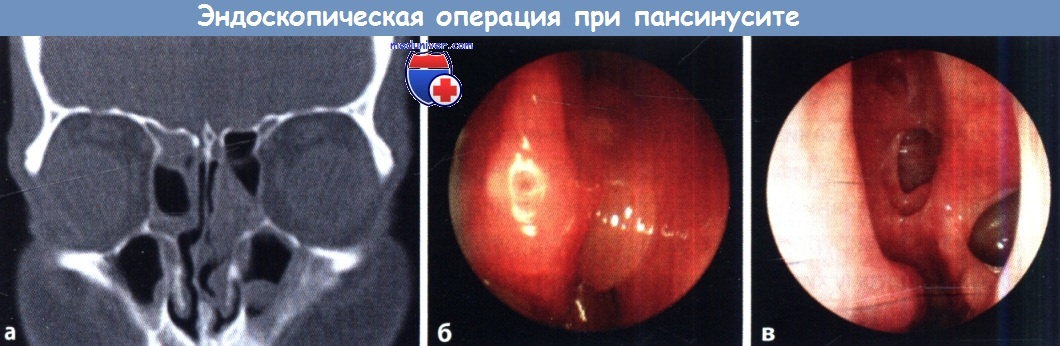
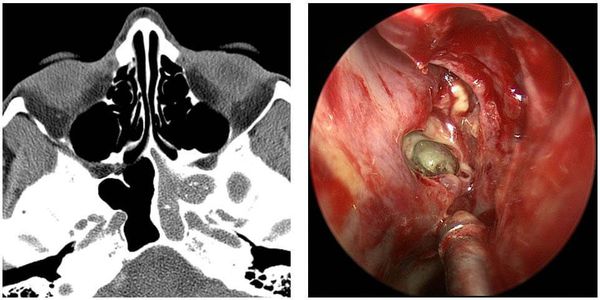
а Предоперационная КТ, на которой виден полипоз слизистой оболочки всех околоносовых пазух.
б Предоперационная эндоскопия, выявившая полипоз носа и околоносовых пазух.
в Эндоскопическая картина (эндоскоп с торцевой оптикой) крупного решетчатого лабиринта с эпителизировавшим «окном»,
проделанным в верхнечелюстную и клиновидную пазухи.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Полисинусит
Что такое полисинусит?
Полисинусит – это одновременное воспаление сразу нескольких околоносовых пазух (ОНП). Заболевание может протекать остро или хронически. Болезнь относится к числу распространенных патологий ЛОР-органов (частота выявляемости около 15-20%).
Полисинусит – заболевание, которое не представляет прямой угрозы жизни пациента. Однако полисинусит существенно ухудшает ее качество из-за развития неприятных симптомов. Если вовремя не обратиться за медицинской помощью, патология может привести к вовлечению в патологический процесс близлежащих тканей глазницы, уха или оболочек головного мозга.
Своевременное начало консервативного лечения острого полисинусита оказывается успешным. В 70-84% случаев болезнь удается радикально устранить. Хронические формы переводятся в фазу стойкой ремиссии.
Виды полисинусита
Классификация базируется на использовании различных критериев для характеристики этого заболевания. В зависимости от формы бывают следующие полисинуситы:
В зависимости от причины развития полисинуситы бывают:
В зависимости от тяжести заболевания традиционно выделяют три формы:
Выбор метода лечения зависит от особенностей клинической картины конкретного случая, а также от общего самочувствия пациента.
Симптомы полисинусита
Проявления полисинусита являются следствием воспаления околоносовых пазух. Это ведет к нарушению функции их слизистой оболочки с развитием характерных симптомов:
В детском возрасте полисинусит также может проявляться сухим кашлем. Этот симптом возникает как защитная реакция на локальное воспаление в области ОНП. При отсутствии адекватного лечения микроорганизмы могут мигрировать на другие отделы верхних дыхательных путей (гортань, трахея, бронхи).
Причины полисинусита
Полисинусит может развиваться как самостоятельно, так и быть следствием другого заболевания. В основе патологии лежит локальное воспаление. Полисинусит часто регистрируется при ослаблении природных защитных сил организма, когда слизистая оболочка не может самостоятельно предотвратить формирование очага воспаления.
Непосредственные причины полисинусита – это микроорганизмы:
Факторами риска развития полисинуситов являются частые травмы носа и лица, наличие аллергии, работа в запыленной обстановке, генетическая предрасположенность, анатомические аномалии (узкие соустья пазух, искривление носовой перегородки).
Помимо этого немаловажным и часто встречаемым фактором является привычка регулярно сморкаться. При очередном таком акте давление в носовых ходах и ОНП достигает 60-80 мм рт.ст. Этого достаточно, чтобы во время сморкания бактерии проникли в околоносовые пазухи.
Получить консультацию
Почему «СМ-Клиника»?
Диагностика полисинусита
Диагностика полисинусита предусматривает комплексное отоларингологическое обследование пациента с применением лабораторных, а также инструментальных методик. ЛОР может заподозрить множественное поражение околоносовых пазух еще при первом осмотре больного. Опытный врач обращает внимание на характерные жалобы и возможные простудные заболевания в анамнезе.
Для оценки состояния носовых ходов выполняется передняя риноскопия. Врач оценивает выделения из носа, степень обтурации ходов, наличие патологических разрастаний. Дальше осматривается ухо и ротоглотка для выявления других возможных причин воспаления.
Для подтверждения диагноза проводятся следующие процедуры:
Вспомогательным методом диагностики является диафаноскопия. ЛОР вводит специальную лампочку в ротовую полость для подсвечивания пазух. С помощью этой методики можно выявить изменение пневматизации (воздушности) пораженной структуры. Диафаноскопия наиболее информативна в диагностике односторонних процессов. Если пазухи поражены с двух сторон, увидеть визуальные изменения труднее.
Эффективным методом диагностики и одновременно лечения является пункция пораженной пазухи. С помощью специального инструмента ЛОР делает прокол. Врач может оценить содержимое пазухи и его количество. При эвакуации слизи или гноя человек сразу отмечает улучшение состояния.
Каждому пациенту с подозрением на полисинусит назначается стандартный комплекс лабораторных тестов – общий анализ крови и мочи, коагулоргамма, анализ на инфекции (сифилис, вирусные гепатиты, ВИЧ). В случае выявления изменений, характерных для бактериальной инфекции, назначается бактериологический посев выделений из носа с антибиотикограммой. Такой тест позволяет определить конкретного возбудителя и его чувствительность к антибактериальным средствам.
Мнение эксперта
Как ЛОР, хочу сказать, что полисинусит – это довольно распространенное заболевание, которое требует особого внимания. Высокая частота встречаемости связана с несвоевременным обращением пациентов за медицинской помощью при появлении симптомов-предвестников. В итоге создаются условия для перехода болезни в хроническую форму, которая сопровождается постоянными сменами фаз обострения и ремиссии.
Радикально устранить полисинусит можно. Для этого стоит сразу же обратиться за помощью к ЛОРу. В большинстве случаев с заболеванием удается справиться с помощью консервативного лечения. Хирургическое вмешательство показано тем пациентам, у которых присутствуют различные аномалии строения ОНП, являющиеся провоцирующим фактором развития патологии.
Пансинусит
Слизистая оболочка носовых пазух подвержена воспалениям, создающим благоприятную среду для патогенных микроорганизмов. Их деятельность, вызванная угнетением иммунной системы, может стать причиной развития пансинусита – воспалительного процесса инфекционного характера, поражающего носовые пазухи. Неприятные симптомы патологии сложно игнорировать: это болезненные ощущения, выделения из носа, затрудненное дыхание и снижение обонятельной функции. Дифференцированная инструментальная диагностика позволяет точно назвать причины патологического процесса и подобрать оптимальный лечебный курс. Хороший эффект при пансинусите у взрослых дают оперативное вмешательство, прием антибиотических препаратов и эндоскопический метод, позволяющий прочистить пазухи и полностью извлечь гнойное содержимое.
Этиология заболевания
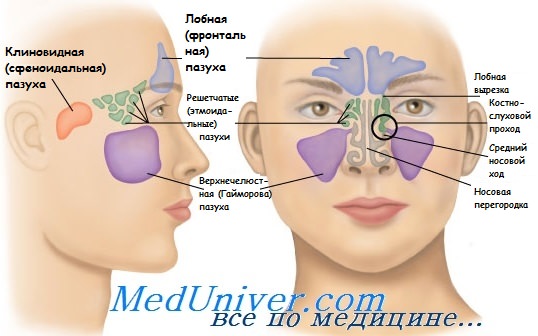
Понятие «пансинусит» указывает на воспалительный процесс во всех носовых пазухах: верхнечелюстных, клиновидной, лобной и зоны решетчатой кости. Пик случаев заболевания приходится в сезон простуд и весеннего цветения растений-аллергенов. Острая форма воспаления отмечается в разы чаще, чем хроническая, связанная с отсутствием своевременного лечения пансинусита. Большинство пациентов – лица от 4 до 35 лет, гендерная привязка не отмечается. В детском возрасте пансинусит практически всегда наблюдается после инфекционного поражения дыхательных путей, что связано с недостаточным развитием иммунной системы.
Причины
В большинстве диагностируемых случаев начало воспалительного процесса в носовых пазухах запускает ОРВИ. Его возбудители – аденовирусы или парвовирусы, атакующие ослабленный или переохлажденный организм. Хроническую форму пансинусита вызывают стафилококки, стрептококки или пневмококки. В последние годы медицинская статистика собрала немало случаев развития патологии под воздействием атипичных возбудителей: грибков, хламидий и микоплазмы.
Факторами, способствующими развитию пансинусита в носовых пазухах, являются:
Нередко воспаление носовых пазух связано с угнетением иммунной системы на фоне серьезных заболеваний. ВИЧ/СПИД, длительный прием антибиотиков, сахарный диабет, онкологические процессы могут стать причиной дополнительного инфицирования ослабленного организма, при котором возбудители проникают в носовые ходы и активно размножаются во влажной среде слизистой оболочки и верхних дыхательных путей.
Классификация видов и форм
Воспалительный процесс в носовых пазухах может развиваться по нескольким сценариям в зависимости от физико-химического состава выделений. Различают две основные формы заболевания – пролиферативную и экссудативную. Последняя имеет несколько разновидностей:
Для пролиферативной формы характерна слабо выраженная симптоматика. Различают следующие формы патологии:
Симптоматика
Продолжительность острой стадии заболевания составляет приблизительно 3 недели. Признаки пансинусита в это время выражены достаточно ярко, и их сложно пропустить:
Основная жалоба практически все пациентов с острым пансинуситом – сильная боль в области переносицы и надбровной зоны, иррадиирующая в верхнюю челюсть и зубной ряд. При пальпации отмечается отечность мягких тканей, а болевые ощущения усиливаются. Говорить о пансинусите можно благодаря головной боли – именно этот симптом считается основным при воспалении носовых пазух. Такое явление связано с распространением последствий инфицирования на оболочки головного мозга. Болевой симптом не имеет четкой локализации и значительно усиливается при физической нагрузке и резких движениях головой.
Затруднение дыхания носит временный или постоянный характер. Невозможность полноценно вдыхать воздух через нос заставляет пациента дышать ртом, что вызывает одышку и увеличивает риск повторного инфицирования. Постепенная атрофия слизистой вследствие отека не позволяет чувствовать запахи. Количество выделяемого содержимого из носа увеличивается по мере прогрессирования заболевания, а его цвет меняется с мутного и прозрачного на светло-зеленый, свидетельствующий об образовании гноя в заложенных пазухах.
Осложнения
Распространение воспалительного процесса на околоносовые области при отсутствии своевременного лечения может стать причиной серьезных заболеваний:
Осложнения хронического пансинусита не позволяют говорить о быстром и полном избавлении от симптомов. При отсутствии медицинской помощи высока вероятность частичной инвалидизации пациента вследствие атрофии и разрушения пораженных тканей.
Когда необходимо обратиться к врачу
Диагностика
В перечень обязательных инструментальных методов включены рентгенография, ультразвуковое обследование области носовых пазух, компьютерная или магнитно-резонансная томография, позволяющие уточнить факт инфицирования мозговых оболочек и наличие патологического экссудата.
Лечение
Медикаментозный курс разрабатывается с учетом тяжести и диагностированной формы заболевания. При легком течении возможно домашнее лечение, при средней или тяжелой степени обязательна госпитализация. Основа курса – преимущественно постельный режим, диета с подбором белковых продуктов и витаминных комплексов. Консервативное лечение подразумевает прием:
Возможно проведение дренирования носовых и лобной пазухи для удаления содержимого и снятия воспалительного процесса. Усилить лечебный эффект позволяет комплекс физиотерапевтических процедур: УВЧ, микроволны, лечебная гимнастика, УФ облучение. Они способствуют повышению иммунитета и помогают организму справиться с последствиями патогенной инвазии.
Если восстановить проходимость пазух с помощью консервативного курса не удается, принимается решение о хирургическом вмешательстве. С помощью эндоскопического оборудования содержимое пазух извлекается, а их соустье аккуратно расширяется. Одновременно удаляются полипы на стенках и извлекается часть поврежденной носовой перегородки, мешающей полноценному дыханию.
Как записаться к специалистам АО «Медицина» (клиника академика Ройтберга)
Записаться на прием к специалистам АО «Медицина» (клиника академика Ройтберга) можно на сайте – интерактивная форма позволяет выбрать врача по специализации или осуществить поиск сотрудника любого отделения по имени и фамилии. Расписание каждого доктора содержит информацию о приемных днях и доступных для визитов пациентов часах.
Администраторы клиники готовы принять заявку на прием или вызов врача на дом по телефону +7 (495) 775-73-60.
Удобное расположение на территории центрального административного округа Москвы (ЦАО) – 2-й Тверской-Ямской переулок, дом 10 – позволяет быстро добраться до клиники от станций метро «Маяковская», «Новослободская», «Тверская», «Чеховская» и «Белорусская».