гемолитико уремический синдром что это такое у детей
Гемолитико-уремический синдром (ГУС) у детей
ГЕМОЛИТИКО-УРЕМИЧЕСКИЙ СИНДРОМ (ГУС) является одной из частых причин острой почечной недостаточности (ОПН) у детей.
ТРИАДА СИМПТОМОВ:
У большинства (90-95%) детей отмечается так называемый типичный или постдиарейный ГУС (Д+ГУС).
Другая форма ГУС, называемая атипичный (аГУС), встречается гораздо реже (5-10 % всех случаев) и является результатом аномалии (чаще генетической) белков, регулирующих процесс активации комплементов.
Д+ГУС ИЛИ ПОСТДИАРЕЙНЫЙ ГУС
Д+ГУС развивается вследствие кишечной инфекции вызванная Е coli (кишечная палочка) которая продуцируют токсин – шигатоксин (STEC).
тмечается в основном в возрасте до 3 лет и редко до 6 месяцев.
Симптомы
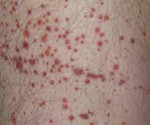
Манифестация ГУС начинается в среднем через 6 (в среднем 2-14) дней. Бледность, общее недомогание, слабость, изменение поведения, небольшая желтушность, уменьшение количества мочи после (кровавой) диареи должны насторожить врача в отношении ГУС.
ЕСЛИ У ВАШЕГО РЕБЕНКА КИШЕЧНАЯ ИНФЕКЦИЯ И ЧЕРЕЗ НЕСКОЛЬКО ДНЕЙ ВЫ ЗАМЕТИЛИ ТЕМНУЮ МОЧУ (КРАСНУЮ) С УМЕНЬШЕНИЕМ ЕЕ КОЛИЧЕСТВА, ИЛИ ЗАМЕТИЛИ ПАСТОЗНЫЕ ВЕКИ ИЛИ ОТЕК ЛИЦА, БЛЕДНОСТЬ С ЖЕЛТУШНОСТЬЮ НЕ ЗАМЕДЛЕТЕЛЬНО ОБРАТИТЕСЬ К ВРАЧУ!
РАЗВЕРНУТАЯ КАРТИНА ГУС
ОПН с повышением уровня сывороточного креатинина и азота мочевины. Приблизительно половина пациентов имеют тяжелую олигурию (снижение количества мочи) или анурию (полное отсутствие мочи), 50-60% нуждаются в остром диализе. При наличии хоть какого-нибудь количества мочи постоянно определяются микро- или макрогематурия (кровь в моче) и протеинурия (белок в моче).
ВНЕПОЧЕЧНЫЕ ОСЛОЖНЕНИЯ
Для уточнения диагноза срочно должны быть проведены соответствующие лабораторные исследования и незамедлительно начать лечение.
ПРОГНОЗ
В большинстве случаев в течение менее чем 1-2х недель исчезают гемолитическая анемия и тромбоцитопения, нормализуется диурез. 10% детей в среднем в течение 4-х месяцев достигают терминальной ХПН. Смертность в основном в результате поражения ЦНС (центральной нервной системы).
СОВЕТЫ РОДИТЕЛЯМ
ПРЕДОТВРАЩЕНИЯ ИНФИЦИРОВАНИЯ STEC (кишечная палочка содержащий шигатоксин) и развития ГУС
Для получения больше информации звоните врачам отделения: + 7(499) 134-07-43
Гемолитико-уремический синдром
МКБ-10
Общие сведения
Причины
У детей частыми причинами гемолитико-уремического синдрома являются острая кишечная инфекция (90%) и инфекции верхних дыхательных путей (10 %).
Основное значение в развитии Д+ гемолитико-уремического синдрома имеет энтерогеморрагическая Е. coli, продуцирующая специфический шига-подобный веротоксин, способный избирательно повреждать эндотелиальные клетки сосудов почек и головного мозга. Наибольшее сродство веротоксина с эндотелием капилляров почек наблюдается у детей первых 3 лет жизни. Веротоксин вызывает эндотелиальный апоптоз и лейкоцитозависимое воспаление, а также запускает цепь патологических реакций, приводящих к гемолизу эритроцитов, агрегации и деструкции тромбоцитов, локальной активации процесса коагуляции и внутрисосудистого отложения фибрина, развитию ДВС-синдрома.
Такими же свойствами обладает шигатоксин S. dysenteriae I типа. Развивающиеся микроциркуляторные нарушения (микроангиопатическая гемолитическая анемия, тромбоцитопения и микротромбозы) приводят к ишемическим изменениям в органах мишенях. При гемолитико-уремическом синдроме на фоне ОКИ наиболее часто поражаются капилляры клубочков почек, что может приводить к снижению скорости гломерулярной фильтрации, ишемии или некрозу клубочков, вторичной дисфункции или некрозу почечных канальцев, при массивном поражении – к ОПН.
Д- гемолитико-уремический синдром может быть постинфекционным, лекарственным, поствакцинальным, наследственным, связанным с системными заболеваниями соединительной ткани, идиопатическим. В 40% случаев развитие Д- гемолитико-уремического синдрома обусловлено респираторной инфекцией, возбудителем которой является S. pneumoniae, разрушающий мембраны эритроцитов, тромбоцитов и эндотелиоцитов с помощью фермента нейраминидазы. Вирусы ветряной оспы, ВИЧ, гриппа, Эпштейна-Барра, Коксаки также могут быть причиной гемолитико-уремического синдрома.
В основе гемолитико-уремического синдрома может лежать активация тромбоцитов иммунными комплексами (например, комплексом антиген – антитело после прививок живыми вакцинами против полиомиелита, против ветряной оспы, против кори, АКДС).
Классификация
По тяжести течения выделяют легкую и тяжелую формы гемолитико-уремического синдрома.
Симптомы гемолитико-уремического синдрома
В клинической картине гемолитико-уремического синдрома различают продромальный период, разгар заболевания и восстановительный период. Продолжительность продромального периода составляет от 2 до 7 суток. Для него характерно появление признаков поражения ЖКТ или дыхательных путей.
Гемолитико-уремический синдром на фоне ОКИ, вызванной энтеропатогенной Е. coli, имеет ярко выраженную симптоматику. Развиваются симптомы гастроэнтерита или колита (часто кровавая диарея), тошнота, рвота, абдоминальные боли, лихорадка. Постепенно общее состояния ребенка ухудшается, повышенная возбудимость сменяется вялостью.
Гемолитико-уремический синдром может проявляться полиорганной патологией: поражением ЦНС, печени, поджелудочной железы, сердца, артериальной гипертензией. В 50% случаев гемолитико-уремического синдрома наблюдаются неврологические нарушения: подергивания мышц, гиперрефлексия, децеребрационная ригидность, гемипарезы, судороги, ступор, кома (особенно выраженные у детей первых лет жизни). Выявляются гепатоспленомегалия, кардиомиопатия, тахикардия, аритмия.
Диагностика
Диагноз гемолитико-уремического синдрома основан на выявлении характерных клинических признаков, осложняющих течение ОКИ или ОРВИ: гемолитической анемии, тромбоцитопении, ДВС-синдрома, азотемии.
При гемолитико-уремическом синдроме в крови обнаруживаются анемия, анизоцитоз и полихроматофилия эритроцитов (наличие фрагментированных форм), присутствие свободного гемоглобина, снижение количества тромбоцитов, лейкоцитоз, умеренная непрямая гипербилирубинемия, возрастание уровня мочевины и креатинина, гипонатриемия, гиперкалиемия, ацидоз (в олигоанурической стадии ОПН), гипоальбуминемия.
Моча приобретает коричневато-ржавый цвет, в ней могут появиться фибриновые комки, отмечается гематурия, протеинурия, гемоглобинурия. У детей с ОКИ выполняют бактериологическое исследование кала на выявление штаммов энтеропатогенной Е. coli. При тяжелых неврологических нарушениях возможно проведение КТ головного мозга и люмбальной пункции для исключения кровотечения и менингита.
Дифференциальная диагностика гемолитико-уремического синдрома проводится с неотложными хирургическими состояниями (аппендицитом, кишечной непроходимостью, окклюзией мезентериальных сосудов, перфорацией кишечника, дивертикулом подвздошной кишки), ишемическим колитом, септицемией с ДВС-синдромом, вирусным или бактериальным гастроэнтеритом, тяжелой степенью дегидратации при кишечных токсикозах, тромботической тромбоцитопенией.
Лечение гемолитико-уремического синдрома
Лечение гемолитико-уремического синдрома определяется периодом развития заболевания и тяжестью поражения почечной ткани. Чем раньше ребенок с гемолитико-уремическим синдромом поступает в стационар, тем выше вероятность его успешного и полного излечения. Патогенетическая терапия включает нормализацию агрегатного состояния крови с использованием антиагрегантов, гепаринотерапии; улучшение микроциркуляции (трентал, эуфиллин); коррекцию антиоксидантного статуса (витамины А и Е).
При бактериальной этиологии гемолитико-уремического синдрома назначаются антибиотики широкого спектра действия; при инфекции, вызванной энтеропатогенной Е. coli, прием антибиотиков и препаратов, замедляющих моторику кишечника, не рекомендуется. При олигоанурии показана коррекция водно-электролитных расстройств, подавление реакций метаболического распада и инфекционного процесса. Для коррекции тяжелой анемии используется инфузия эритроцитарной массы.
В половине случаев типичного гемолитико-уремического синдрома необходимо раннее проведение заместительной терапии: обменного плазмафереза, перитонеального диализа или гемодиализа. Гемодиализ проводится ежедневно в течение всего олигоуремического периода. В случае развития терминальной стадии ХПН показана трансплантация почки.
Прогноз
Гемолитико-уремический синдром имеет серьезный прогноз, летальность у маленьких детей во время острой фазы заболевания составляет 3-5%, у 12% развивается терминальная ХПН, у 25% происходит снижение клубочковой фильтрации. Плохой прогноз имеют атипичные наследственные, аутоиммунные и связанные с беременностью формы гемолитико-уремического синдрома.
Классическая форма гемолитико-уремического синдрома у детей раннего возраста с преимущественным поражением почечных клубочков протекает более благоприятно. В случае Д+ гемолитико-уремического синдрома наблюдается лучший исход по сравнению с недиарейным синдромом, сопровождающимся частыми рецидивами и высокой летальностью.
Гемолитико-уремический синдром у детей
Общая информация
Краткое описание
Союз педиатров России
МКБ 10: D59.3
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
ГУС представляет собой серьезную терапевтическую проблему в педиатрии и детской нефрологии, являясь одной из ведущих причин ОПН с потенциальной трансформацией в терминальную хроническую почечную недостаточность (тХПН) в различные сроки от начала заболевания. Несмотря на то, что наиболее распространена STEC-ассоциированная форма ГУС с типичным диарейным продромом, требуется тщательное подтверждение инфекционной этиологии для того, чтобы своевременно исключить атипичный ГУС и ГУС, связанный с пневмококковой инфекцией.
Эпидемиология
Диагностика
Крайне необходимо своевременное подтверждение факта STEC-инфекции и определение основных признаков ТМА, показателей азотемии, электролитов и основных витальных параметров.
(Сила рекомендации 1; уровень достоверности доказательств C)
(Сила рекомендации 1; уровень достоверности доказательств B).
Дифференциальный диагноз
— Острый тубулоинтерстициальный нефрит.
Осложнения
Введение плазмы и не отмытых эритроцитов противопоказано, поскольку они содержат анти-Т IgM антитела, которые могут спровоцировать рецидив ГУС. Отдельные работы свидетельствуют об эффективности заменного переливания плазмы (ЗПП) с последующим замещением альбумином.
Лечение
Консервативное лечение
Комментарий: нет доказанного варианта терапии, способного повлиять на течение Д+ГУС. Гепарин, тромболитики и антиагреганты, стероиды и СЗП не имеют существенного эффекта.
80 %), CFI и С3 (> 50 %). Трансплантация проведена всего 3 пациентам с мутацией CFB, все потеряли почки в результате возвратного аГУС. Поскольку трансплантированная почка не содержит мутированного MCP белка, вероятность возврата аГУС при этих мутациях очень мала. Большинство больных при возврате аГУС теряют почки менее, чем через 1 год. Другой причиной потери почки у детей является тромбоз.
Прогноз
Профилактика
Комментарий: у отдельных больных рецидивы отмечены после вакцинаций. Тем не менее, польза последних существенно превалирует над риском.
Университет
Фото носит иллюстративный характер. Из открытых источников.
>> Сергей Байко, доцент 1-й кафедры детских болезней БГМУ, кандидат мед. наук.
Гемолитико-уремический синдром (ГУС) — наиболее частая причина острой почечной недостаточности (ОПН) у детей раннего возраста. Ежегодно в Республиканский центр детской нефрологии и почечной заместительной терапии поступает от 20 до 30 пациентов с такой патологией, 75% из них нуждаются в заместительной почечной терапии (ЗПТ).
ГУС — клинико-лабораторный симптомокомплекс, включающий микроангиопатическую гемолитическую анемию, тромбоцитопению и острое почечное повреждение (ОПП).
Пусковым фактором развития заболевания чаще всего служит Escherichia coli, продуцирующая шигаподобный токсин (Stx), типичное проявление заболевания — диарея (ГУС Д+), часто кровянистого характера. В 10–15% случаев ГУС может протекать без диареи (ГУС Д–). ОПН наблюдается в 55–70% случаев. Источники заражения человека шигатоксин-продуцирующими E. coli (STEC) — молоко, мясо, вода; также опасны контакты с инфицированными животными, людьми и их выделениями.
ГУС относится к тромботическим микроангиопатиям, характеризующимся тромбозом сосудов почек. Современная классификация (см. табл. 1) исключает понятия ГУС Д+ и Д–, а содержит варианты в зависимости от причины заболевания: типичный (тГУС), атипичный (аГУС), вызванный Streptococcus pneumoniae (SPA-ГУС).
При поступлении ребенка в стационар и до выявления этиологической причины ГУС можно пользоваться терминами ГУС Д+ и Д–. Однако в последующем требуется уточнение варианта ГУС: STEC-ГУС, SPA-ГУС и т. д.
Наиболее частая форма среди всех вариантов ГУС (90–95% случаев) — тГУС, он ассоциирован с диареей и шигатоксином энтерогеморрагических штаммов E. сoli (STEC-ГУС), реже — с Shigella dysenteriae I типа.
ГУС, не ассоциированный с диареей и шигатоксином, включает гетерогенную группу пациентов, у которых этиологическое значение инфекции, вызванной бактериями, образующими шигатоксин и шигаподобные токсины, исключено. Подразделяется на варианты:
Клиническая классификация ГУС основана на определении тяжести заболевания:
легкая степень — триада симптомов (анемия, тромбоцитопения, ОПП) без нарушений скорости мочеотделения;
Манифестация типичного ГУС отмечается в основном в возрасте от 6 месяцев до 5 лет. При атипичном имеет место раннее начало (возможно даже в период новорожденности), связанное с мутациями генов CFH и CFI (средний возраст первого проявления — 6 месяцев и 2 месяца соответственно). При мутации гена, кодирующего MCP, ГУС всегда дебютирует после года.
В странах Северной Америки и Западной Европы STEC-ГУС в 50–70% случаев — следствие инфекции E. coli, серотип О157:Н7.
Обладает уникальным биохимическим свойством (отсутствие ферментации сорбитола), что позволяет легко отличать его от других фекальных E. coli. Многие другие серотипы E. coli (О111:Н8; О103:Н2; О121; О145; O104:H4; О26 и О113) также вызывают STEC-ГУС. В государствах Азии и Африки основная причина ГУС — Shigella dysenteriae, серотип I.
За последние 10 лет в Беларуси не отмечалось случаев ГУС, вызванных Shigella dysenteriae, серотип I.
После контакта с энтерогеморрагической E. coli у 38–61% пациентов развивается геморрагический колит и только 10–15% инфицированных заболевают ГУС. Общая заболеваемость STEC-ГУС в странах Европы различная: 1,71 случая в год на 100 000 детей до 5 лет и 0,71 — младше 15 лет в Германии; 2 и 0,7 соответственно в Нидерландах; 4,3 и 1,8 в Бельгии; 0,75 и 0,28 в Италии.
Заболеваемость ГУС в Беларуси — одна из самых высоких в Европе: в среднем 4 случая (от 2,7 до 5,3) на 100 000 детского населения в возрасте до 5 лет и 1,5 (1–2) младше 15 лет. Наибольшее количество заболевших регистрируют в Витебской, Гродненской областях и Минске; наименьшее — в Брестской и Гомельской. Пик отмечается в теплое время года (май — август).
STEC-ГУС характеризуется наличием продромального периода в виде диареи. Средний промежуток времени между инфицированием E. coli и возникновением заболевания — трое суток (от одних до восьми). Начинается, как правило, схваткообразными болями в животе и некровянистой диареей. В течение 1–2 дней в 45–60% случаев стул становится кровянистым. Рвота наблюдается в 30–60% случаев, лихорадка в 30%, в крови определяется лейкоцитоз. Рентгенологическое исследование с бариевой клизмой позволяет увидеть картину «отпечатков пальцев», указывающую на отек и кровоизлияния в подслизистый слой, особенно в области восходящей и поперечной ободочной кишки. Артериальная гипертензия в остром периоде ГУС (встречается в 72% случаев) связана с гипергидратацией и активацией ренин-ангиотензин-альдостероновой системы, отличается упорным течением и плохо поддается терапии.
Факторы повышенного риска развития ГУС после инфекции, вызванной E. Coli: кровянистая диарея, лихорадка, рвота, лейкоцитоз, а также крайние возрастные группы, женский пол, использование антибиотиков, угнетающих моторику кишечника. STEC-ГУС не относится к доброкачественным заболеваниям — у 50–75% пациентов развивается олигоанурия, требуется диализ, в 95% случаев переливается эритроцитарная масса, а у 25% отмечается поражение нервной системы, включая инсульт, судороги и кому. Поскольку диализ доступен и есть центры интенсивной терапии, смертность среди младенцев и детей младшего возраста снизилась. Однако до 5% пациентов умирают в острой фазе ГУС.
В Беларуси за последнее десятилетие летальность от STEC-ГУС существенно уменьшилась: с 29,1 (1994–2003) до 2,3% (2005–2014). ГУС, запускаемый S. dysenteriae, почти всегда осложняется бактериемией и септическим шоком, системным внутрисосудистым свертыванием крови и острым некрозом кортикального слоя почек. В таких ситуациях летальность высокая (до 30%).
С инфекцией, вызываемой Streptococcus pneumoniae, связано 40% случаев ГУС, не ассоциированного с шигатоксином, и 4,7% всех эпизодов ГУС у детей в США. Нейраминидаза, образуемая бактериями S. pneumoniae, удаляя сиаловые кислоты с клеточных мембран, обнажает антиген Томсена — Фриденрайха, подвергая его воздействию циркулирующих иммуноглобулинов M. Дальнейшее связывание последних с этим новым антигеном на тромбоцитах и эндотелиальных клетках приводит к агрегации тромбоцитов и повреждению эндотелия. Заболевание обычно протекает тяжело, сопровождается респираторным дистресс-синдромом, неврологическими нарушениями и комой; летальность достигает 50%.
Из лексредств наиболее часто вызывают вторичный ГУС противоопухолевые (митомицин, цисплатин, блеомицин и гемцитабин), иммуннотерапевтические (циклоспорин, такролимус, ОКТ3, хинидин) и антитромбоцитарные (тиклопидин и клопидогрел). Риск развития ГУС после использования митомицина составляет 2–10%. Начало заболевания отсроченное, спустя год после старта терапии. Прогноз неблагоприятный, смертность в течение 4 месяцев достигает 75%.
В литературе описаны случаи посттрансплантационного ГУС. Возможно его появление у пациентов, никогда ранее не переносивших это заболевание (de novo) или у которых он был первичной причиной терминальной почечной недостаточности (рецидивирующий посттрансплантационный ГУС). Запустить посттрансплантационный ГУС, возникший de novo, могут ингибиторы кальциневрина или отторжение по гуморальному типу (С4b положительное). Эта форма ГУС после пересадки почки возникает у 5–15% пациентов, получающих циклоспорин А, и приблизительно у 1% употребляющих такролимус.
ГУС на фоне беременности иногда развивается как осложнение преэклампсии. У некоторых вариант жизнеугрожающий, сопровождается тяжелой тромбоцитопенией, микроангиопатической гемолитической анемией, почечной недостаточностью и поражением печени (HELLP-синдром). В таких ситуациях показано экстренное родоразрешение — за ним следует полная ремиссия.
Послеродовый ГУС в основном проявляется в течение 3 месяцев после родов. Исход обычно неблагоприятный, смертность составляет 50–60%.
Для атипичного ГУС, обусловленного генетическими дефектами белков системы комплемента, характерна триада основных признаков, сопровождающаяся волнообразным и рецидивирующим течением. Эта форма может быть спорадической или семейной (заболевание отмечается более чем у одного члена семьи и воздействие Stx исключено). Прогноз при аГУС неблагоприятный: 50% случаев протекает с развитием терминальной почечной недостаточности или необратимого повреждения головного мозга, летальность в острой фазе достигает 25%.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА И КРИТЕРИИ Микроангиопатический гемолиз при ГУС характеризуется:
Тромбоцитопения диагностируется при количестве тромбоцитов периферической крови менее 150109/л. Cнижение уровня тромбоцитов более чем на 25% от исходного (даже в пределах возрастной нормы) свидетельствует о повышенном их потреблении и отражает развитие ГУС.
Уровень сывороточного креатинина, расчетная скорость клубочковой фильтрации позволяют определить стадию ОПП (см. табл. 2).
* Для вычисления расчетной скорости клубочковой фильтрации используется формула Шварца.
** При отсутствии исходных уровней креатинина для оценки его повышения можно использовать верхнюю границу нормы для соответствующего возраста ребенка.
*** У детей до 1 года олигурия определяется при снижении скорости мочеотделения менее 1 мл/кг/ч.
Для выявления перехода преренального ОПП в ренальное или первой стадии во вторую определяют уровни нейтрофильного желатиназа-ассоциированного липокалина (NGAL) в крови и (или) моче. Степень повышения NGAL отражает тяжесть ОПП.
Ранний маркер снижения скорости клубочковой фильтрации — цистатин С в крови.
Диагноз «STEC-ГУС» подтверждается выделением E. coli в культурах кала ребенка (для диагностики E. coli O157 используется среда с сорбитолом). Антигены E. coli O157 и шигатоксина выявляются методом полимеразной цепной реакции в образцах стула.
Для подтверждения инфекционной природы ГУС применяют серологические тесты на антитела к шигатоксину или к липополисахаридам энтерогеморрагических штаммов E. coli. Ранняя диагностика предполагает использование экспресс-тестов для выявления антигенов E. coli O157:H7 и шигатоксина в стуле.
Для исключения сепсиса определяют С-реактивный белок, прокальцитонин, пресепсин крови.
Всем пациентам необходимо исследовать С3- и С4-фракции комплемента крови для оценки выраженности и путей его активации, а в некоторых случаях — для подтверждения атипичного течения ГУС.
Если у ребенка при ГУС нет диареи в продромальном периоде, в первую очередь следует исключить развитие SPA-ГУС.
Учитываются имеющиеся или ранее перенесенные заболевания, которые чаще всего вызываются
S. pneumoniae: пневмония, отит, менингит. Для выявления возбудителя проводятся культуральные исследования крови, ликвора и (или) экспресс-диагностика антигенов S. pneumoniae в моче.
У пациентов с ГУС, имеющих неврологическую симптоматику (судорожный синдром, угнетение сознания, кома), для исключения тромботической тромбоцитопенической пурпуры (ТТП) оценивается активность металлопротеиназы крови, расщепляющей мультимеры фактора фон Виллебранда (ADAMTS-13). Для ТТП характерны неврологическая симптоматика, низкие уровни тромбоцитов (30х109/л), отсутствие или умеренная азотемия (креатинин крови не более 150–200 мкмоль/л), лихорадка, снижение активности ADAMTS-13 менее 10% (до проведения плазмотерапии).
Развитие симптомокомплекса ГУС у младенца до 6 месяцев требует исключения метилмалоновой ацидурии. При подозрении на эту патологию проводится анализ уровней аминокислот — изолейцина, валина, метионина и треонина; определяется содержание ацилкарнитинов и гомоцистеина в крови пациента, почечной экскреции гомоцистеина и органических кислот — метилмалоновой, 3-гидроксипропионовой, 3-гидрокси-n-валериановой, метиллимонной, пропионилглицина. Молекулярно-генетическое исследование подтвержает диагноз, если выявляются мутации в генах MUT, MMAA, MMAВ, ММАСНС, ММАDHC, MCEE.
Перечень диагностических процедур для постановки диагноза «ГУС» включает основные манипуляции, которых в большинстве случаев достаточно для верификации диагноза, и дополнительные, необходимые при редких вариантах заболевания и осложнениях.
Показатели, позволяющие проводить дифференциальную диагностику, перечислены в таблице 3.
Залог успешного ведения детей с ГУС — ранняя диагностика заболевания и своевременное начало поддерживающего лечения.
Не существует терапии тГУС с доказанной эффективностью. Во время острой фазы нужна исключительно поддерживающая. Комплекс лечебных мероприятий включает этиотропную, посиндромную, патогенетическую и заместительную почечную терапию.
Случаи из практики
Данное заключение позволило 11 октября поставить пациента в лист ожидания почечного трансплантата, а 8 декабря следующего года ему успешно выполнена трансплантация донорской почки. Уже более 2,5 года сохраняется удовлетворительная функция трансплантата.
Медицинский вестник, 12, 17 октября 2016